
|
|
Очерки истории чумы
СУПОТНИЦКИЙ МИХАИЛ ВАСИЛЬЕВИЧ, СУПОТНИЦКАЯ НАДЕЖДА СЕМЕНОВНА
ОЧЕРКИ ИСТОРИИ ЧУМЫ
ОЧЕРК V
«ЧЕРНАЯ СМЕРТЬ» — ВТОРОЕ ПРИШЕСТВИЕ ЧУМЫ В ЕВРОПУ (1346—1351)
Сокрушительная пандемия чумы 1346—1353 гг., названная современниками «черной смертью», до сих пор не нашла удовлетворительного объяснения. Попытки понять причины катастрофы обычно сводятся либо к поиску доказательств того, что «это была не чума» (Lederberg J., 1997), и охотно принимаются учеными, озабоченными проблемой появления новых инфекций. Либо из контекста исторических событий извлекаются те исторические источники, которые можно интерпретировать как свидетельство применения биологического оружия (БО) татарским ханом Джаныбеком (Kortepeter M. et al., 2001; Wheelis M., 2002 и др). Разумеется, в аспекте биотеррористической настороженности последних лет, и эта версия кажется весьма привлекательной. Мы же попытаемся приблизиться к пониманию «черной смерти» как сложного природного процесса, способного повторяться в виде пандемической катастрофы. Но, прежде чем приступить к анализу исторических источников, необходимо разобраться в том, что же подразумевали их авторы под «чумой», «эпидемией», «заразной лихорадкой» и другими эпидемиологическими терминами, без которых нельзя релевантно отразить смысл не только древних, но и сравнительно поздних, относящихся к концу XIX столетия документов.
Эпидемические представления до «черной смерти». У греков и римлян древнейших времен эпидемические болезни считались карой, ниспосылаемой разгневанными богами, и их поэтические описания имеют такой неопределенный характер (Гомер и др.), что по ним нельзя себе составить даже приблизительного понятия о нозологической форме болезни.
Термины «pestis» и «pestilentia» употреблялись римлянами в том же широком смысле, как и слово «лоймос» у греков, и поэтому заключали в себе понятие о повальной болезни и вообще о всякой заразной эпидемической лихорадке. Юлий Цезарь применял слово «pestilentia» для обозначения болезни, порождаемой голодом и различного рода лишениями. В этом же смысле встречаются эти термины и у Тита Ливия в его «Истории Рима от основания города»: «fames, pestilentiaque — foeda homini, foeda pecori», — обычные его выражения для обозначения существовавшего в том или другом году голода и связанного с ним поветрия (эпидемии). Каждый третий или четвертый год отмечается у Ливия, как tempus grave или annus pestilens. Смертность приписывалась гневу богов за провинности народа и несоблюдение обрядов; а также неблагоприятным временам, зловредным испарениям, принесенным ветрами из нездоровых местностей, яду, волшебным чарам и т.п. (Губерт В.О., 1896).
В представлении греческих, а затем и римских врачей существовал целый класс болезней, называемых горячками. При их описании обращали, по преимуществу, внимание на общие явления, особенно на характер горячек (см. «Эпидемии» Гиппократа). На местные же проявления, например, на накожные сыпи или опухоли (бубоны), врачи того времени обращали гораздо меньшее внимание, однако они выделяли болезни, сопровождавшиеся повальной смертностью.
Гиппократ (460—377 до н.э.) считал лихорадку «общей болезнью», т.к. она сопутствует всем другим болезням. Под самой лихорадкой тогда понимали не повышенную температуру тела (ее научились измерять только во второй половине XIX столетия), а чувство жара у больного, которому предшествовал период озноба. Гиппократ выделял две причины лихорадок: общую или заразу, и плохую диету. Общая лихорадка возникала из-за вдыхания воздуха (пневмы), содержащего болезнетворные миазмы, враждебные природе людей («О ветрах»).
Такие понятия, как эпидемия, эпидемическое происхождение и распространение болезни, понимались древними авторами как клинически сходные заболевания людей на определенной территории, вызванные воздухом, содержащим миазмы, принесенные с зараженных мест, либо испарениями, поднимающимися из-под земли. Когда болезнь действует эпидемически, тогда не образ жизни необходимо считать ее причиной, а воздух, поступающий с местностей, в которых угнездилась болезнь. А так как много людей одновременно дышат одним и тем же воздухом, то они и поражаются одинаковой болезнью (отсюда и термин «поветрие»). В этом случае Гиппократ рекомендовал не менять образ жизни, а меньше втягивать в себя воздух и уехать из местности, на которой существует болезнь. Пораженные же такими эпидемиями люди заразными (т.е. способными передать болезнь другим), не считались («О природе человека»).
В последующем учение о «пневме» развивали врачи александрийской школы — Герофил (ок. 300 лет до н.э.) и Эрасистрат (IV—III вв. до н.э.), полагавшие, что артерии наполнены вместе с воздухом еще и тончайшей «пневмой». В Риме в середине первого столетия н.э. активно развивалась пневматическая школа Атеная, учившая, что все процессы в организме зависят от свойств и распределения «жизненного воздуха» — пневмы.
Через 600 лет после Гиппократа, римлянин Гален (130—201) разработал свое учение о «пневме» — тончайшем и легчайшем веществе, своеобразной переходной ступени от духовного к материальному. Это вещество, проникающее в организм при дыхании, дифференцируется в нем на три различных субстрата; «жизненную пневму» с локализацией в сердце; «психическую пневму», находящуюся в мозге; и «физическую пневму», локализующуюся в печени. Под «эпидемическими» или «лой-мосородными» болезнями им понималось появление в одно и то же время многих одинаковых случаев болезни и смерти.
С одичанием нравов и общим упадком наук и искусств, в Европе после краха Западной Римской империи прекратилась и дохристианская традиция освещения явлений внешнего мира. Труды ученых заменили сочинения духовных писателей начавшейся христианской эпохи. Их творчество было обращено исключительно на познание и распространение новых истин, открывшихся в трудах Святых Апостолов и их последователей. Медицинские знания в этот период сохраняются и приумножаются арабскими врачами, получившими доступ к огромным библиотекам, созданным Птолемеями в городах Малой Азии и северного побережья Африки.
Книги античных авторов заботливо переводятся на восточные языки и компилируются арабскими и персидскими учеными. Естественно, что представления о «заразности» и «эпидемиях» остаются теми же, что и тысячелетие назад. Сокрушительная первая пандемия чумы (чума Юстиниана, 531—589), также объяснялась на основе учения «пневматиков». В найденном нами описании этих событий, сделанном византийским историком Прокопием (Procopies, De bello persico), есть следующее указание: «Испарения этих гниющих тел производили вонь, распространившуюся в городе и приготовившую, особенно при соответственном направлении ветра, еще более потерь».
Эти представления древних врачей об эпидемическом процессе оказались очень устойчивыми. Через почти полтора тысячелетия после Гиппократа и спустя четыре столетия после Юстиниановой чумы Авиценна (980—1037), благодаря своим глубоким знаниям носивший тогда название «князя врачей — Шейх-Эль-Рейс», придерживался все той же точки зрения на эпидемический процесс. Он считал, что «с воздухом иногда происходит то же самое, что происходит с водой: его качества изменяются в отношении теплоты и холодности и естество его тоже изменяется, и он застаивается и загнивает, как застаивается, становится зловонной и гниет вода». Здесь поясним, что он подразумевал под гниением. Врачи того времени придерживались точки зрения Аристотеля, что гниение есть уничтожение внутреннего тепла, присущего влажному телу, под действием внешнего тепла окружающих его тел. Вместе с присущим телу (внутренним) теплом исчезает и его влага.
«Так же, как вода не гниет в чистом состоянии, а гниет вследствие примеси дурных, землистых тел, которые смешиваются с нею и создают во всем ее составе дурное качество, то, — утверждал Авиценна, — воздух тоже загнивает не в чистом состоянии, а вследствие примеси дурных паров, которые с ним смешиваются и создают во всем его составе дурное качество. Нередко причиной этого бывает ветер, приносящий в здоровые местности дурной дым из отдаленных областей, где имеются стоячие болота или лежат разлагающиеся тела людей, погибших в сражениях или от убийственного мора, не закопанные и не сожженные, а порою, причина находится близко от данного места или существует в нем самом. Иногда же гнилостности возникают под землей по причинам, частности которых для нас незаметны, и переходят на воду и в воздух» («Канон врачебной науки». Книга IV).
Первой отдаленной причиной моровых лихорадок, по мнению Авиценны, являются небесные фигуры, а ближайшей причиной — обстоятельства земные. Когда действующие небесные силы и силы, терпящие воздействие, вызывают значительное увлажнение воздуха, то они поднимают в воздух и рассеивают в нем пары и дым и гноят их слабой теплотой. Приобретя такое качество, воздух доставляется к сердцу и портит природу пневмы, которая в нем находится. Жидкость, содержащаяся в сердце, загнивает и создается теплота, выходящая за пределы естественной, которая расходится в теле по своему пути и возникает моровая лихорадка, охватывающая множество людей, тоже имеющих в себе свойство предрасположения к такой лихорадке. А если налицо лишь воздействующая сила и терпящий воздействие человек не подготовлен к его восприятию, то воздействие и восприятие не осуществляются.
Кроме этих обобщений из представлений Гиппократа и Галена об эпидемическом процессе, Авиценна приводит весьма любопытное собственное наблюдение: «Что же касается признаков, которые как бы сопутствуют причине, то перед мором ты, например, видишь, что стало много лягушек, и видишь, что умножились насекомые, рождающиеся из гнили. Одно из указаний на мор — когда ты видишь, что мыши и зверьки, живущие в глубине земли, выбегают на поверхность земли, ошеломленные» («Канон врачебной науки». Книга IV, часть первая, § 51).
К XIV столетию основные эпидемиологические сочинения античных авторов уже возвратились к европейцам как современные переводы с арабского на латинский язык. Сами же европейцы с начала XI столетия развивают учение о влиянии божьего гнева и созвездий на происхождение великих эпидемий. На основе этих одинаково неправильных и взаимоисключающих представлений об эпидемическом процессе, и осмыслялись причины «черной смерти» ее современниками, которые затем некритично воспринимаются на веру некоторыми современными учеными.
Чума между пандемиями. Со времен первой пандемии чумы прошло более шестисот лет, и ее ужасы уже были прочно забыты европейцами. За этот период локальные эпидемии чумы (или болезней, которые тогда принимали за «чуму») периодически возникали среди населения различных стран Европы и Азии, о чем сохранились упоминания в летописях и других исторических памятниках. Однако чума не получала пандемического распространения. В VII веке в Европе неблагополучных по чуме было 26 лет. Эпидемии возникали на территориях, занимаемых сегодня Францией, Германией, Италией и на Балканах. Особенно частыми они были в Англии. Но уже с VIII века по XIII век включительно чума в Англии не проявлялась.
Во второй половине VII века эпидемии чумы имели место в Малой Азии, Аравии, Месопотамии и Египте. В VIII веке чума как бы покинула Европу, и ее эпидемии дважды возникали лишь в Константинополе (716—717, 746) и один раз на Сицилии (746 г.).
В IX веке небольшие эпидемии чумы зафиксированы только во Франции (803) и в Германии (882—883). В течение этих трех столетий эпидемии периодически обнаруживались в Месопотамии и Закавказье (Козлов М.П., Султанов Г.В., 1993). В XI веке сведения о чуме регистрируются преимущественно на западе. Видимо, они не очень надежны, так как к чуме тогда относили любую «моровую болезнь». По данным, собранным М.П. Козловым и Г.Ф. Султановым, в одной и той же стране чума проявлялась с перерывами в 20–40 лет. В XI в. примерно с такой же частотой эпидемии чумы возникали и в странах Ближнего Востока. Число лет с проявлениями эпидемий чумы зарегистрировано: в Иране — 4, Сирии — 3, Закавказье — 2. Дважды чума проявлялась в Египте — в середине и в конце столетия, и лишь один год оказался неблагополучен по чуме в Индии и на Руси.
В XII веке локальные эпидемии, считавшиеся «чумой», также с большими перерывами возникали на территориях современных Франции — 3 раза, Италии — 2, Германии — 3, Чехии — 3, Австрии — 1, Аравии — 3, Ирака (Месопотамия) — 1.
Таким образом, IX—XII века характеризуются тем, что природные очаги чумы практически повсеместно не проявляли активность. Появление чумы в государствах Европы и Ближнего Востока было весьма редким явлением, ее эпидемии не были опустошительными и не воспринимались как эпидемии «черной смерти».
Начиная со второй половины XIII века, начали «тлеть» Балканский, Саудовско-Йеменский, Сирийско-Месопотамский Курдо-Иранский очаги чумы — эпидемические проявления заболевания, клинически сходного с чумой, стали все чаще обнаруживаться на Балканском полуострове, в Восточной Европе, а также в странах Передней Азии, Аравии, в Египте и Северной Африке. Аналогичные явления в эти годы наблюдались и на территории России (см. очерк IV). Чума незаметно для современников «подкрадывалась» к Европе с востока и юга.
Возможное происхождение чумы в Европе в 1346 г. Пытаясь найти ответ на этот вопрос, историки-контагионисты рассматривают пути, по которым перемещались в те годы товары и люди. Из Азии в Европу с древнейших времен вело три пути: 1) северный путь шел через земли татар, Крым, Черное море и Константинополь; 2) товары из Индии шли через Герат, к берегам Каспийского моря, в Армению и Малую Азию и опять Константинополь; 3) третий путь шел от берегов Евфрата, по Аравии и Египту в Северную Африку. Г. Гезер (1867), основываясь на учении о «контагии», считал, что чума в Европу из Азии пришла всеми тремя путями. Эта версия формально-логически подкреплялась упоминаниями в русских летописях об эпидемии чумы, возникшей в 1346 г. в устье Дона, по Поволжью и на побережье Черного и Азовского морей, а также на Кавказе. До сегодняшнего дня версия «заносной чумы» кочует из книги в книгу (Вогралик Г.Ф., 1935; Васильев К.Г. и Сегал А.И., 1960); и даже у считающего чуму природно-очаговым сапронозом И.В. Домарадского (1998). Между тем, кроме факта вероятного заноса чумы из Крыма в сентябре 1348 г. в порты на побережья Апеннинского полуострова, других достоверных сведений о ее заносе в Европу во время второй пандемии историки не знают.
В описании де Мюсси есть деталь, важная для понимания причин появления чумы в Европе. В Крыму «черная смерть» проявлялась бубонной формой чумы. По его словам, болезнь начиналась сильными колющими болями, за которыми сначала следовал сильный озноб, а потом появлялись очень твердые бубоны под мышками и в паху. Лишь после этого развивалась чрезвычайно гнилостная гангрена со значительным отторжением тканей. У других больных показывалась кровавая мокрота. У иных несчастных, по соседству с пораженными внутренними органами, на спине и груди появлялись «опухоли» (видимо, речь идет о карбункулах). Это описание свидетельствует о том, что пандемия чумы начиналась в европейских городах не как первично-легочная, а как бубонная, т.е. инфицирование людей происходило в результате укуса чумных блох. У отдельных заболевших болезнь принимала септический характер или проявлялась во вторично-легочной форме.
Но бубонная чума не выходит за пределы своих природных очагов, и она не смогла бы принять так быстро всеевропейский характер, если бы не осуществлялся «приток» возбудителя чумы из популяций диких грызунов в популяции синантропных — т.е. крыс из «очнувшихся» европейских природных очагов чумы. Более вероятно, что завозные вспышки бубонной чумы ограничились бы единичными случаями в карантинах портовых городов, как это имело место во время предполагаемой третьей пандемии чумы в конце XIX и в начале XX столетия.
Физические явления, предшествовавшие «черной смерти». Свидетельств о катастрофических явлениях в природе накануне «черной смерти» настолько много, что необходимо хотя бы кратко рассказать о тех из них, которые не имеют мистического подтекста.
Климат. Второй пандемии чумы, несомненно, предшествовали какие-то глобальные климатические катаклизмы. По данным Борисенкова и Пасецкого (1988), с началом «малого ледникового периода», климат стал холоднее, неустойчивее, сократился вегетационный период растений. В целом для Европы 1271—1291 гг. и 1300—1309 гг. были необычайно сухими, а 1312—1322 гг., — чрезмерно влажными. Период 1270—1350 гг. характеризуется увеличением внутрисезонной изменчивости климата. К началу XV столетия в Гренландии уже не существовало большинства поселений викингов. К концу столетия льды полностью загородили путь в Гренландию, и она стала «неизвестной землей», о существовании которой узнавали только из старинных рассказов.
Китай. Период геологических и климатических катастроф начался с 1333 г. В этом году вокруг главного города Срединной империи, Кингчиа, вследствие сильной жары и засухи начался голод, затем пошли проливные дожди, приведшие к катастрофическому наводнению, погибли 400 тыс. человек. В том же году — сильное землетрясение с обрушением гор и образованием трещин в земле. В следующем году — наводнения в районе Кантона и сильные землетрясения в разных районах Китая. Засухи, наводнения, землетрясения и голод в Китае, сопровождавшиеся массовой гибелью населения (в том числе и от каких-то инфекционных болезней), продолжались до 1347 г., после этого времени «несколько утихло бушевание элементов».
Индия. Сильные землетрясения в Гималаях, активизация вулканической активности. Массовые эпидемии с ужасающей смертностью.
Русь. С началом XIV столетия засушливые годы становятся бедствием, а в 1308 г. повсеместно наблюдалось нашествие грызунов, сопровождающееся мором и голодом.
Европа. Извержение Этны в 1333 г., последнее в XIV столетии. Погода на юге Европы в течение нескольких лет перед «черной смертью», отличалась теплом и сыростью. Уже по этой причине появление чумы среди европейцев нельзя связать с расширением степных зон, и, соответственно, увеличением численности полевых грызунов. В 1342 г. — обилие снега зимой и сильные дожди летом — поля Франции опустошены сильным наводнением, в Германии затоплено много городов. В 1343 г. отмечены постоянные дожди и наводнения. С 1345 г. по всей Европе период «особенной сырости», продолжавшийся еще несколько лет, постоянные неурожаи, нашествия саранчи до Гольштинии. Эпизоотии среди домашних животных. Сильное землетрясение 25 января 1348 г., имевшее всеевропейский характер, повторилось 2 февраля.
Толчки ощущались даже в Скандинавии. Особенно пострадали Ломбардия, Каринтия, Истрия, Швабия, Бавария, Моравия, Рим, Парм. С меньшей силой землетрясения повторились в 1349 г. в Польше, Англии и Северной Европе (подземные толчки на европейском континенте прекратились не ранее 1360 г.). Очень холодная зима 1347—1348 гг., много людей погибло от холода. Отмечена необычайная кровожадность диких зверей, вызванная голодом; волки врывались в дома и выхватывали из рук матерей грудных младенцев. Неурожай в Голштинии в 1350 г. вследствие засухи. Наводнение со штормом 1 января 1354 г., опустошившее берега Северного моря.
Биологические явления, предшествовавшие «черной смерти». Второй пандемии чумы предшествуют те же события, что и Юстиниановой чуме. Начиная с XI столетия, в Европе активизируется проказа. Она достигла своего максимума примерно через 200 лет после начала Крестовых походов — в XIII столетии, т.е., перед началом «черной смерти». Эпидемическая ситуация с этой, сегодня считаемой малозаразной болезнью, стала столь катастрофична, что в целях общественной профилактики церковь устраивала убежища для прокаженных — lazaretti (по имени монашеского ордена лазаристов). Количество этих убежищ быстро возрастало. К моменту смерти Людовика VIII (1229) во Франции, занимавшей тогда территорию, вдвое меньшую, чем теперь, насчитывалось уже до 2000 лепрозориев, которым этот король на смертном одре завещал 10 тыс. ливров.
Летописные источники первых веков второго тысячелетия содержат очень мало упоминаний об оспенных эпидемиях. Особенно странно это выглядит на фоне начавшихся Крестовых походов, которые, казалось бы, должны были способствовать их распространению. Но в конце XII столетия оспа в Европе тоже как бы «очнулась». По неизвестным причинам после почти двухсотлетней «спячки» контагиозность и вирулентность возбудителя оспы начали расти, что нашло отражение в летописях. В средине XIV столетия, в канун «черной смерти», оспенные эпидемии в Европе достигли особенного размаха в Ломбардии, Голландии, Франции и Германии.
В 1436 г. знаменитый врач Конкорегио (J.M. Concoregio, 1405—1448), выживший в период масштабных чумных и оспенных эпидемий, заметил, что эпидемия оспы нередко оказывается предвестницей эпидемии чумы и что чума в таких случаях оказывается более опасной. Среди врачей этого столетия бытовало твердое убеждение, что variola (оспа) и morbilli (корь) могут встречаться одиночными случаями в любое время, но когда эти болезни распространяются сильно, то в этом случае они являются предвестниками большой эпидемии чумы (Губерт В., 1896).
При описании этой эпидемической катастрофы со средины XIX столетия стало традицией использовать различные истолкования версии юриста из итальянского города Пьяченцы, Габриэля де Мюссе. Ее суть заключается в разносе по Европе чумы из крымского города Каффы (Феодосия), возникшей там в результате злонамеренных действий татар (Hecker J., 1842; Гезер Г., 1867; Вогралик Г.Ф., 1935; Васильев К.Г., Сегал А.Е., 1960; Ефременко В.И. с соав., 2000; Kortepeter M. et al., 2001; Wheelis M., 2002; Онищенко Г.Г., 2003 и др.). Так как мы с этой версией не согласны, то рассмотрим ее отдельно.
Попробуем хотя бы приблизительно установить границы природных очагов чумы, с пульсации которых началась пандемия «черной смерти». Для европейцев чума началась в 1346 г. на побережье Черного моря и в устье Дуная. Византийский историк Никифор (Nicephorus «Hist. Byzantininas», XVI) так изложил эти события: «Около этого времени овладела людьми тяжкая чумоподобная болезнь, которая, двигаясь от Скифии и Меотии и от устьев Дуная, господствовала еще в первую весну. Она оставалась весь этот год (1347), проходя только в точности по берегам, и опустошала как города, так и села, и наши, и все, которые последовательно простираются до Гада и Столбов Геркулесовых. В следующем году она отправилась и к островам Эгейского моря; потом поразила Родос, также Кипр и жителей остальных островов. Византийский император Кантакузен (Joann Cantakuzenis «Historiar») также указывал на то, что чума началась весной 1347 г. в «стране гиперборейских скифов» (Таврический полуостров) и распространилась на Понт, Фракию, Македонию, Грецию, Италию, острова Средиземного моря, Египет, Ливию, Иудею, Сирию. Де Мюсси свидетельствовал о чуме в Каффе (Феодосия) и вокруг нее.
Как это ни покажется странным, но более всего оказался осведомленным русский летописец. В записи, датированной 1346 г., он свидетельствует: «Того же лета казнь была от Бога на люди под восточною страной на город Орнач (при устье Дона — Карамзин) и на Хавторо-кань, и на Сарай и на Бездеж (город на рукаве Волге, ниже Енотаевки) и на прочие грады во странах их; бысть мор силен на Бессермены (хивинцы) и на Татары и на Ормены (армяне) и на Обезы (абазинцы) и на Жиды и на Фрязы (генуэзцы и венецианцы в колониях при Черном и Азовском морях) и на Черкасы и на всех тамо живущих» (Воскр. лет., 210; цит. по Рихтеру А., 1814).
Следовательно, в 1346—1347 гг. на территории, включающей низовья Волги, Северный Прикаспий, Северный Кавказ, Закавказье, Крым, Восточные отроги Карпат, Причерноморье, Ближний и Средний Восток, Малую Азию, Балканы, Сицилию, Родос, Кипр, Мальту, Сардинию, Корсику, Северную Африку, юг Пиренейского полуострова, устье Роны, началась синхронная пульсация природных очагов чумы. Огромные количества Y. Pestis посредством инфицированных эктопаразитов вбрасывались из ее природного резервуара в человеческие популяции. Произошла столь массовая гибель людей, что умерший от чумы человек «вызывал столько же участия, сколько издохшая коза» (Боккаччо).
Летописцы зафиксировали активизацию природных очагов чумы на всем протяжении Великого Евразийского чумного «излома» — от Кур-до-Иранского, до Прикаспийского Северо-Западного. В их восприятии это была «другая волна чумной эпидемии» (Гезер Г., 1867).
1 ноября 1347 г. «черная смерть» появилась в Марселе, к январю 1348 г. волна эпидемии докатилась до Авиньона, и затем чума стремительно распространилась по всей Франции. Папа, приказав, анатомировать трупы, чтобы найти причину болезни, бежал в свое имение рядом с Валенсией, где закрылся в одиночестве в комнате, постоянно жег огонь, чтобы выкурить инфекцию, и никого к себе не допускал. В Авиньоне смертность была так велика, что не было никакой возможности хоронить покойников. Тогда папа Климент VI освятил реку и торжественно благословил бросать в нее тела умерших от чумы людей.
К началу 1348 г. «черная смерть» распространилась по всей Испании. К концу января чума свирепствовала во всех крупных портах южной Европы, включая Венецию, Геную, Марсель и Барселону. В Средиземном море находили корабли, полные трупов, дрейфовавшие по воле ветров и течений. Один за другим, несмотря на яростные попытки изолировать себя от внешнего мира, итальянские города «падали» перед эпидемией. Люди рассказывали ужасные истории сверхъестественного происхождения о том, как «на востоке, рядом с Большой Индией, огонь и вонючий дым спалили все города» или как «между Китаем и Персией пошел сильный дождь из огня, падавший хлопьями, подобно снегу, и сжигавший горы и долины со всеми жителями», и сопровождаемый зловещим черным облаком, которое «кто бы ни увидел, тот умирал в течение половины дня». Оттуда, принесенная «нечистым порывом ветра с юга», инфекция наводнила Европу.
Весной, превратив Венецию и Геную в мертвые города, чума достигла Флоренции. В предисловии к своему «Декамерону» Боккаччо оставил собственноручное описание ее ужасов.
Чума «перешагнула» через Альпы, в Баварию. В Испании она настигла королеву Арагона и короля Кастилии. Первую половину 1348 г. «черная смерть» подбиралась к Англии. Весной она объявилась в Гаскони, где погубила младшую дочь короля — принцессу Жанну, которая направлялась в Испанию для сочетания браком с наследником кастильского трона.
Вскоре после этого чума вспыхнула в Париже, где умерло огромное количество человек, включая королев Франции и Наварры. В июле эпидемия охватила северное побережье Франции. В Нормандии, по свидетельству современника, «было такое критическое положение, что нельзя было никого найти, чтобы тащить трупы в могилы. Люди говорили, что наступил конец света». В этом же месяце английское правительство усилило наблюдение за портами. Архиепископ Йоркский Зуш написал своему заместителю, приказывая в каждом приходе дважды в неделю провести процессии и литании, «чтобы остановить эпидемию и инфекцию». Ибо только молитвой, провозгласил он, можно отвести бич Господень. Но хотя епископ Батский и Уэльский, тоже напуганный, приказал также проводить Крестные ходы и сборища во всех церквах, чтобы «защитить людей от эпидемии, которая пришла с Востока в соседние королевства», жизнь в Англии тем летом, казалось, текла в обычном русле. В дни, когда новости передавались из уст в уста, из деревни в деревню, вдоль дорог монахами и коробейниками, народ изолированного северного острова, вероятно, меньше слышал о предполагаемом конце света, чем европейцы по ту сторону пролива. Поглощенные своими внутренними делами, они более были обеспокоены погодой, уничтожением посевов и ящуром, который разразился среди скота и овец. Даже король, который должен был быть осведомлен об опасности, казался полностью увлеченным своими великолепными строительными проектами по размещению коллегии нового Ордена Подвязки. 6 августа он выпустил приказ о превращении часовни Св. Эдуарда Исповедника, находившейся в Виндзоре, в часовню «соответствующего великолепия» и для обеспечения места для проживания дополнительных каноников и 24 «беспомощных и бедствующих рыцарей», которых он и его компаньоны должны были представить ко вступлению в Орден. Именно в этот день, несмотря на все предосторожности портовых властей, чума пересекла пролив.
«Черная смерть» пришла в Англию в «обход портортов», разразившись в маленьком прибрежном дорсертширском городке Мельком Регис (Уэймут), «почти полностью лишив его жителей». Только через несколько недель чума появилась в Бристоле, в Лондоне эпидемия вспыхнула в ноябре.
Чума «обращалась» с Англией точно так же, как и с Западной Европой. В Винчестере, включавшем в себя графства Гемпшир и Суррей, которые каким-то чудом избежали эпидемии почти до Рождества, епископ Эдингтон приказал собранию каноников читать семь покаянных и пятнадцать обычных псалмов дважды в неделю. По пятницам было решено проводить крестный ход духовенства и людей по улицам и рыночным местам босоногими и с непокрытыми головами, «пока с благочестивыми сердцами они повторяют свои молитвы и, отложив бесполезные разговоры, произносят так часто, как только можно «Отче наш» и «Тебя Дева славим». Новости, исключительно печальные, провозгласил Эдингтон, достигли его; жестокая чума, которая превратила города Европы в «логова диких животных», «начала поражать берега английского королевства». Города, замки и деревни «были лишены своего населения эпидемией, более жестокой, чем двуручный меч, и стали жилищами ужаса... Мы поражены самым горестным страхом, который запрещает Господь, как бы начавшаяся эпидемия не опустошила наш диоцез» (Брайант А., 2001).
В Бристоле «живые едва могли похоронить мертвых», и «жители Глостера не позволяли жителям Бристоля войти в город». В течение той осени чума поражала одно южное графство за другим. Дорсет и прилегающие графства почти вымерли; Пул был настолько пустынен, что смог возродиться только через столетие. Духовенство и миряне Девоншира и Корнуолла «ложились, подобно колосьям под серпом жнеца». В некоторых деревнях, таких как Бишопстон в Уилтшире, едва ли одна душа выжила, а когда жизнь возродилась после чумы, это место так и осталось пустынным.
Шотландия держалась до конца года. Сначала шотландцы приписывали несчастья соседей их слабости, грозя «грязной смертью Англии» и поздравляя друг друга со своим своеобразным иммунитетом. Но когда они собрались в Селкиркском лесу, чтобы разорить пограничные английские земли, «их радость превратилась в плач, когда карающий меч Господень... обрушился на них яростно и неожиданно, поражая их не менее чем англичан гнойниками и прыщами». В следующем году наступила очередь Уэльских гор и долин, и «наконец, как будто плывя дальше, чума достигла Ирландии, поразив огромное количество англичан, проживавших там». Она едва затронула самих ирландцев, которые проживали в горах и горных территориях, но и их она безжалостно и неожиданно «уничтожила повсюду самым жестоким образом» в 1357 г.
Осенью 1348 г. чума появилась в Норвегии, Шлезвиг-Голштинии, Ютландии и Далмации. В 1349 г. чума захватила Германию, а в следующем году — Польшу.
«Черная смерть» в России. На территории средневековой Руси она появилась в 1352 г. В восприятии современников, а потом и историков, чума «проникла» в Россию «не с востока, как можно было бы ожидать, а с запада — через Псков». Это заключение историки делают вопреки тому, что эпидемия в городе вспыхнула только на следующий год после того, как она закончилась в Германии и Польше.
Летом 1352 г. «черная смерть» охватила Псков. Эпидемия сразу приняла огромные размеры. Смерть не разбирала ни возрастов, ни полов, ни сословий. Количество умерших было так велико, что их не успевали хоронить, хотя в один гроб клали по 3–5 трупов. Богатые раздавали свое имущество, даже детей, и спасались в монастырях. Взявшие вещи из зараженных домов сами заболевали и умирали. Смерть была «наградой» тем, кто ухаживал за больными или помогал хоронить мертвых. Обезумевшие от ужаса псковитяне послали послов в Новгород к епископу Василию с просьбой приехать к ним и умолить разгневанного ими Бога. Епископ явился, обошел город с крестным ходом и затем направился домой, но по дороге умер от чумы. Новгородцы устроили своему владыке пышные похороны, выставили тело его в соборе Софии, куда явились толпы народа прощаться с умершим. Через короткое время в Новгороде вспыхнул такая же ужасная эпидемия чумы, как и в Пскове, возникшая, как тогда считали, от соприкосновения массы людей с трупом епископа. В течение 15 лет чума распространилась на Ладогу, Суздаль, Смоленск, Чернигов, Киев и по всей Центральной Руси (1363—1365), не пощадив и Московского княжества где «быстрой смертью» умерли митрополит Феогност, Великий князь Симеон Гордый с детьми и тысячи жителей.
Вот еще любопытная подробность «движения» чумы по Руси. Из летописей известно, что в низовьях Волги она появилась в 1346 г., но, опустошая Орду, чума упорно не «заносилась» еще почти 5 лет на территории русских княжеств.
Характер эпидемий. В восприятии современников (Ковино), появлению «черной смерти» предшествовало какое-то отравление, вызванное теллурическими факторами, например парами, поднимавшимися из расщелин земли. Внешне это проявлялось следующим образом. Перед эпидемией в каком-нибудь городе, обычно наблюдали людей, у которых отмечали бледность лица и болезненные ощущения в паховой области, этот факт и интерпретировали как «отравление парами». Если следовать современным представлениям о распространении чумы, то появление малоболезненных бубонов означает то, что задолго до появления чумы в клинически выраженной форме, она проникала в отдельные группы населения с маловирулентными штаммами Y. Pestis. В начале эпидемии появлялось большое количество людей с так называемой амбулаторной чумой (pestis ambulans), но так как их за больных тогда не считали, то и начало самой эпидемии не замечали. Поэтому «черная смерть» в населенном пункте обычно начиналась вспышкой смертельных случаев болезни, точнее, обращала на себя внимание после такой вспышки. Так, в Авиньоне в январе 1348 г. чуму обнаружили только после того, как все монахи одного монастыря (около 700 человек) умерли в одну ночь. Затем эпидемия с необычной быстротой распространялась среди жителей населенного пункта и, поглотив огромное число жертв, она затухала обычно через 5–6 месяцев.
Такая последовательность захвата города чумой, характерна для всех ее крупных эпидемий. Ни одна из них не была распознана своевременно. Например, Ж. Буден (1864) приводит описание следующего случая. В 1665 г., за 3 месяца до начала чумы в Лондоне, один человек позвал к себе врача и пожаловался на боли в паховых железах, где в эпидемию 1636 г. у него был чумной бубон. Он предупредил врача о возможной предстоящей чуме, так как перед началом прошлой эпидемии, с ним было то же самое. Сходная ситуация была зафиксирована в русских войсках в Трапезунде летом 1917 г., хотя уже существовали методы бактериальной диагностики. Паховые чумные бубоны оперировали в хирургических клиниках до ноября месяца (!), как «неспецифически нагноившиеся лимфатические узлы». Клиника болезни не позволяла заподозрить чуму и целенаправленно искать ее возбудитель (Шукевич И.И. и Климов В.Н., 1924; Широкогоров И.И., 1925). Не оказалась исключением и легочно-бубонная чума в Индии в 1994 г., нераспознанная в течение месяца при наличии методов молекулярной и иммунологической диагностики (Малеев В.В. с соавт., 1996).
Во время пандемии «черной смерти» отмечалась высокая заболеваемость детей и женщин. Когда чума возвращалась (как правило, в бубонной форме), то она истребляла людей богатых, совсем не пострадавших во времена ее первого появления (Ковино). Во время эпидемии легочной чумы в Маньчжурии (1910—1911) ситуация была обратная — заболевали только взрослые мужчины, женщины очень редко, а в отношении детей вообще бытовало убеждение, что они не заражаются легочной чумой (Богуцкий В.М., 1911).
Распространение эпидемии «черной смерти» шло скачками, нередко из одного города в третий, оставляя лежащий между ними второй город нетронутым и возвращаясь к нему впоследствии. Ряд городов Месопотамии был охвачен этой болезнью, дававшей, как правило, до 100% смертности заболевших. Но на том же пути многие города, находившиеся в сообщении с зачумленными, остались совершенно нетронутым «черной смертью», что характерно для бубонной чумы, распространяющейся посредством чумных блох из вторичных крысиных очагов.
Клиника «черной смерти». По меткому замечанию Г. Гезера (1867), «черная смерть» если и уклонялась от обычной картины чумы, то это лишь потому, что она совмещала в себе все те явления, которые были порознь в различных чумных эпидемиях. Описания клиники чумы у авторов-современников, различаются. Одни видели отдельные клинические формы болезни (де Мюсси, Кантакузен, Никифор, Дионисий Колле, Ибнулкатиб, Дегиню, Боккаччо), другие делили эпидемию на периоды и для каждого из них указывали наиболее характерные клинические формы (Гюи Шольяк).
Прежде всего, ими выделялся синдром («основное страдание»), называемый «febris continuae — непрерывная лихорадка». Под ним понимался следующий комплекс симптомов: черный и сухой язык, бред и взрывы бешенства, чувство тоски и боли в стороне сердца, ускоренное дыхание, кашель, разного рода мокроты, мутная и нередко черная моча, черные испражнения на низ, черная кровь (Колле). На фоне «febris continuae» появлялись петехии, карбункулы и бубоны. Трупы людей, умерших от чумы, к всеобщему ужасу живых стремительно чернели и напоминали по цвету уголь — отсюда и появилось название «черная смерть».
Почти все авторы (за исключением Боккаччо) отмечали такой клинический симптом, как кровохарканье. Он всегда ими рассматривался как признак скорой смерти больного, но, видимо, не был известен для чумы из прежней практики. Шольяк называл «черную смерть» чумой с кровохарканьем. Контакузен и де Мюсси выделяли еще третью форму болезни — молниеносную. Больные умирали в первый день и даже час болезни, причем на них не было никаких «чумных знаков» (сын Кон-такузена, Андроник, умер в течение трех часов от начала болезни). У других, по наблюдению Кантакузена, болезнь продолжалась до третьего дня и сопровождалась явлениями двоякого рода. Иногда появлялась сильнейшая горячка, больные теряли способность говорить и впадали в глубокую спячку. Если они просыпались, то пробовали говорить, но вскоре умирали. В других случаях «болезнь поражала не голову, а легкие». С сильнейшими болями в груди они выхаркивали вещества, окрашенные кровью. Из их рта выходило болезненное зловоние, затем присоединялись сухость языка и глотки, неутолимая жажда, бессонница и мучительные, распространенные по всему телу ощущения. Преимущественно при этой форме болезни на коже человека выступали красные и черные пятна, различные по плотности и насыщенности цвета (карбункулы и петехии). Бубоны появлялись на руках, челюстях и в других частях тела.
Интересно свидетельство Гюи Шольяка об эпидемии в Авиньоне. Он разделил ее на два клинически различных периода. В обоих «febris continuae» служила основным симптомом. Однако в первом, продолжавшемся два месяца, кроме лихорадки (в понимании врачей того времени) основным симптомом становилось кровохарканье. Продолжительность жизни больного не превышала 3-х суток. Во втором периоде к явлениям «febris continuae» присоединялись бубоны, больной погибал в течение 5 суток. Шольяк отмечал значительно большую заразность легочной формы чумы по сравнению с бубонной.
Однако не все ученые того времени придерживались точки зрения Гюи Шольяка на заразность легочной чумы. Последовательный контагионист Ибнулкатиб утверждал, что многие люди, несмотря на контакты с больными с такой формой болезни, оставались здоровыми, и наоборот, получали ее вообще безо всяких контактов, и не будем спешить отвергать его наблюдения.
Клинически вспышки чумы варьировали в различных регионах. Де Мюсси в Крыму видел в основном ее бубонную форму. По его словам, болезнь начиналась сильными колючими болями, за которыми следовал сильный озноб, а потом появлялись очень твердые бубоны под мышками и в пахах. Лишь после этого развивалась чрезвычайно сильная гнилостная горячка со значительной головной болью и глубоким оглушением. На груди появлялись «опухоли», вероятно, под ними он понимал карбункулы. Ко всему этому присоединялся невыносимый запах от больного. На последний симптом указывали практически все авторы — современники «черной смерти». О кровавой мокроте де Мюсси тоже упоминает, но одной фразой, как о сопутствующем симптоме.
Особо ужасающее впечатление произвела тогда эпидемия в Багдаде, где смерть людей наступала через несколько часов после начала болезни. Видимо, в этих свидетельствах речь шла только о первично-септической форме чумы.
Большая часть сообщений о чуме с поражением легких касались северных стран (Англия и в особенности Норвегия и Россия). В Англии, где эпидемия, главным образом, распространялась зимой, больные умирали от кровохарканья или кровавой рвоты самое большое через 48 часов после начала болезни. В Норвегии, где эпидемия «черной смерти» показалась в ноябре, гибель людей происходила на фоне кровохарканья. В России главными явлениями болезни были легочные кровотечения и черные пятна на коже (видимо, речь идет о карбункулах).
Боккаччо, описывая чуму 1348 г. Во Флоренции, о легочных симптомах не упомянул, хотя от его внимания не ускользнули бубоны, карбункулы (чумные желваки), петехии (многочисленные темные или синеватые пятна по всему телу) и даже проявления гемморрагического синдрома (носовое кровотечение). Такая форма чумы отмечена почти во всех итальянских летописях того периода. Особняком стоит свидетельство одного итальянского летописца, приведенное Муратори, в котором тот описывает «черную смерть» в форме внезапно появляющейся горячки с кровохарканьем или (!) с огневиками (карбункулами), или свищами (бубонами).
Если интерпретировать приведенные данные в рамках современных представлений о клинических формах чумы (см., например, работу Шуваловой Е.М. с соавт., 2001), то можно прийти к выводу, что во время пандемии «черной смерти» преобладающей была вторично-легочная чума, развивавшаяся как осложнение бубонной чумы. Как правило, такая форма болезни появлялась в начале эпидемического процесса, локально, безо всякой связи с эпидемиями чумы в других городах, затем она сменялась бубонной формой. Но простая констатация этого факта мало что дает для понимания причин «черной смерти» в целом. Особенно не подходит упрощенное толкование вторично-легочной чумы как явления «среднестатистического», встречающегося во время любых эпидемий бубонной чумы (см. работы Николаева Н.И., 1968; Шуваловой Е.П. с соавт., 1976; Величко Л.Н. с соавт., 1998; Козлова М.П. и Султанова Г.В., 1993). Например, И.В. Домарадский (1998), исследовавший чуму в «период ее упадка», приводит цифру «присоединения пневмонии» к бубонной чуме 5–10%, т.е. ничего необычного в легочном осложнении бубонной чумы он не видит. Однако, если мы обратимся к описаниям первой пандемии чумы (например, ее современника, Прокопия Кесарийского или обобщившего огромный исторический материал Эдуарда Гиббона), то ни в одном из них нет даже намека на какие-либо легочные проявления болезни. Гезер (1867) подчеркивал, что Геккеру (1838) стоило больших трудов доказать идентичность «черной смерти» и чумы.
Была ли «черная смерть» следствием бактериологической войны хана Джаныбека? В настоящее время эта версия, совершенно неизвестная современникам «черной смерти», активно популяризируется в научных изданиях и даже используется в политических целях как доказательство доступности БО странам третьего мира. В ее основе лежит единственное свидетельство нотариуса Габриэля де Мюссе, впервые опубликованное в 1842 г. Геншелем по ранее неизвестной и недатированной рукописи, хранившейся в Бреславле, в Гедигеровской библиотеке. Сначала изложим ее так, как обычно это делают современные западные авторы.
Вследствие каких-то раздоров с просвещенными генуэзцами (каких, обычно не указывается), дикие татары, руководимые ханом Джаныбеком, осадили либо в 1346 г., либо 1347 г. город Каффу (Феодосия), но взять его сразу не могли, началась осада (точной даты нет). Якобы осада продолжалась 3 года, потом среди осаждавших появилась смертоносная болезнь, уносившая «бесчисленные тысячи» жертв ежедневно.
Хан Джаныбек решил использовать трупы умерших воинов для заражения противника смертельной болезнью. Эти действия находчивого полководца и запутали историков, пытавшихся понять причины столь стремительного распространения чумы по Европе. Габриэль де Мюсси писал об этих событиях следующее: «Татары, измученные чумой, заразной болезнью, ошеломленные и потрясенные смертью товарищей, гибнущих без всякой надежды на выздоровление, приказывали заряжать трупы в метательные машины и забрасывать им город Каффу, чтобы эти непереносимые снаряды положили конец защитникам города. Город забросали горами мертвецов, и христианам некуда было убежать, и некуда было спрятаться от такого несчастья... Они предавались мертвым волнам. Вскоре весь воздух был заражен, отравленная и испорченная вода стала загнивать. Усилилось нестерпимое зловоние».
Пораженные чумой и ужасом генуэзцы вынуждены были в разгар эпидемии бежать на родину. Де Мюсси сообщил, что дорогой итальянцев охватила смертельная болезнь, из тысячи оставалось в живых, не заболевая, едва по десяти человек. У него сложилось представление, что где бы ни приставали итальянские корабли, везде быстро умирали все те, кто соприкоснулся с прибывшими на них. Казалось, что новоприбывшие были окружены какой-то убийственной атмосферой. «Родные, друзья и соседи поспешили к нам, но мы принесли с собой убийственные стрелы, при каждом слове распространяли мы своим дыханием смертельный яд», — записал де Мюсси.
Это свидетельство, записанное во времена миазматических представлений о чуме и опубликованное в период господства учения о контагии, было воспринято во второй половине XIX столетия очень серьезно. О чумных побоищах еще не забыли, подлинных механизмов распространения чумы в городах тогда не знали, однако сам контагий уже представляли вполне материально как органическое вещество. Открытие возбудителя чумы и механизмов его распространения посредством крыс и блох в конце XIX столетия, предельно упростило понимание эпидемиологии чумы. Возникновение эпидемий чумы повсеместно стали объяснять завозом больных чумой грызунов. Во время сокрушительной чумы в Маньчжурии 1910—1911 гг. доктор Л.В. Падлевский обнаружил в носоглотке одного санитара возбудитель чумы (Богуцкий В.М., 1911).
Такие же наблюдения сделали и несколько других ученых. Хотя их эпидемическое значение не было никак доказано, «поздние контагионисты», например, Г.Ф. Вогралик (1935), ухватились за высказывание де Мюсси о передаче чумы через «атмосферу». В частности, Вогралик утверждал следующее: «Совершенно достоверно известно, что болезнь в Италию была занесена здоровыми людьми, бывшими в контакте с больными. Факт чрезвычайной эпидемиологической важности, являвшийся недоказанным до самого последнего времени». Такое же объяснение с опозданием на 70 лет предложил исследователь из Калифорнийского университета М. Wheelis (2002); В.И. Ефременко с соавт. (2000) и М. Kortepeter et al. (2001) просто приняли все на веру в своих работах. Однако надо понимать то, что современник «черной смерти» де Мюсси и его последующие истолкователи бактериологического периода в изучение чумы говорят о совершенно разных вещах.
Для де Мюсси (1350) «убийственная атмосфера» — это «загнившая» пневма, так как пользовался он пневматическими представлениями о распространении даже не контагия чумы, а еще миазмов в понимании Авиценны, Галена и Гиппократа (иного объяснения он просто не воспринял бы). Г.Ф. Вогралик (1935) понимал под «заносом здоровыми людьми» их способность распространять вокруг себя бациллы чумы. М. Wheelis (2002), выступающий уже в качестве специалиста по биологическому терроризму, хотел он того или нет, но подразумевал бактериальный аэрозоль с диаметром частиц менее 5 микрон, создаваемый специальными устройствами, иначе инфицирование Y. Pestis через легкие в принципе невозможно (см. очерки XXX и XXXIV). Если допустить реализацию этих представлений, то «черная смерть» должна была появиться у европейцев в первично-легочной форме, однако во всех описаниях современников она представляла собой бубонную чуму, или ее осложнения (септическая и вторично-легочная формы болезни); все они характерны исключительно для эпидемий, развивающихся на территориях природных очагов чумы.
Для того чтобы понять действительный уровень знаний о чуме накануне «черной смерти», ознакомимся с текстом отчета, подготовленного в мае 1347 г. по повелению короля Филиппа VI (1293—1350) Парижским медицинским факультетом (Documents inedits sur la grand peste de 1348. Paris, Londres et New-York, 1860).
Мнение членов Парижского медицинского факультета ХIV века о происхождении эпидемии чумы «черной смерти» и о предохранительных мерах против нее
Мы, члены Парижской медицинской коллегии, по зрелом обсуждении и глубоком рассмотрении теперешней смертности, и согласно с мнением наших древних учителей, полагаем обнародовать причины этого чумного мора (pestilence), по законам и принципам астрологии и естественных наук.
Вследствие сего, мы заявляем следующее: известно, что в Индии и в странах Великого моря, небесные светила, которые борются с лучами солнца и с жаром небесных огней, оказывают специально их влияние на это море и сильно борются с его водами. От того рождаются испарения, которые помрачают солнце и изменяют его свет в тьму. Эти испарения возобновляют свое поднятие и свое падение в течение 28 дней непрерывно; но, наконец, солнце и огонь действуют так сильно на море, что они вытягивают из него большую часть вод и превращают эти воды в испарения, которые поднимаются в воздух, и если это происходит в странах, где воды испорчены мертвыми рыбами, то такая гнилая вода не может быть ни поглощена теплотою солнца, ни превратиться в здоровую воду, град, снег или иней; эти испарения, разлитые в воздухе, покрывают туманом многие страны. Подобное обстоятельство случилось в Аравии, в Индии, в равнинах и долинах Македонии, в Албании, Венгрии, Сицилии и Сардинии, где ни одного человека не осталось в живых; то же самое будет во всех землях, на которые будет дуть воздух, зачумленный Индийским морем, пока солнце будет находиться в знаке Льва.
Если жители не будут соблюдать следующие предписания или другие аналогичные, то мы возвещаем им неизбежную смерть: если только милосердие Христа не призовет их к жизни каким-либо другим образом.
Мы думаем, что небесные светила, вспомоществуемые природой, делают усилия, в своем небесном могуществе, для покровительствования человеческому роду и для исцеления его болезней и, вместе с солнцем, для проникания силою огня, через густоту тумана в продолжение десяти дней и до 17-го числа ближайшего месяца июля. Этот туман превратится в гнилой дождь, падение которого очистить воздух; тотчас как гром или град возвестить его, каждый должен остерегаться этого дождя, зажигая костры из виноградных ветвей, лаврового или другого зеленого дерева; равно пусть жгут в больших количествах полынь и ромашку на общественных площадях и в местах многолюдных; пусть никто не выходить в поле прежде, нежели совершенно не высохнет земля и 3 дня после того, каждый в это время пусть позаботится принимать немного пищи и остерегаться утренней, вечерней и ночной прохлады. Пусть не едят ни живности, ни водяных птиц, ни молодой свинины, ни старого быка, в особенности же жирного мяса. Пусть употребляют мясо животных, одаренных натурой горячей и сухой, но не горячащей, ни раздражающей.
Мы рекомендуем приправы с толченым перцем, корицу и пряности, особенно лицам, которые привыкли ужинать немного и из отборных блюд; спать днем вредно; пусть сон продолжается только до восхода солнца или немножко позже. Пусть мало пьют за завтраком, ужинают в 11 часов и могут во время стола пить немножко больше, чем утром; пусть пьют вино чистое и легкое, смешанное с шестою частью воды; фрукты сухие и свежие, употребляемые с вином, не вредны, без вина же они могут быть опасны. Красная морковь и другие овощи, свежие или маринованные, могут быть вредны; растения ароматические, такие как шалфей и розмарин, напротив здоровы; съестные припасы холодные, водянистые или влажные вообще вредны. Опасно выходить ночью и до 3-х часов утра по причине росы. Не должно есть никакой рыбы, излишнее упражнение может повредить; одеваться тепло, остерегаться холода, сырости, дождя, ничего не варить на дождевой воде, принимать за столом немного териака; оливковое масле в пище смертельно; тучные люди пусть выходят на солнце; очень большое воздержание, беспокойство духа, гнев и пьянство опасны; дизентерии должно бояться; ванны вредны; пусть поддерживают желудок свободным при помощи клистиров; сношение с женщинами смертельно. Эти предписания применимы особенно для тех, которые живут на берегах моря или на островах, на которые подул гибельный ветер.
Уже из содержания этого благодушного документа видно, что Парижский факультет излагал свое мнение о «черной смерти» (название уже использовали!) на основе миазматических представлений об эпидемиях и еще до появления чумы во Франции, т.е., когда она опустошала Индию, Аравию, Македонию, Византию, Венгрию, Италию, Албанию и Сардинию. Даже это обстоятельство (не говоря уж о всеобщей убежденности европейцев в причастности евреев, мавров и прокаженных к распространению болезни), свидетельствует о том, что ее распространение галиотами из Каффы не более чем позднее историческое искажение, удобное для рассмотрения причин появления чумы в Европе с позиций контагионистического учения. В мае 1347 г. власти Франции были хорошо информированы о начавшейся пандемии и готовились ей противодействовать в соответствии с «мнением древних учителей».
Современные представления о механизмах инфицирования людей возбудителем чумы, позволяют утверждать, что «бактериологическая атака» хана Джаныбека имела лишь психологическое значение. Чума не распространяется трупами или исходящим от них запахом. Судя по клинической картине, подробно описанной де Мюсси, среди осаждавших город и его защитников, она распространилась из вторичных крысиных очагов посредством инфицированных блох. Бубонная же чума, даже осложненная легочной, не выходит за пределы своего природного очага. Де Мюссии, чудом вырвавшийся из одного природного очага (осажденной крепости) и попав в другой, не знал, что чума уже распространяется по Южной Европе и ее Средиземноморскому побережью. Поэтому у него сложилось представление, что прибытие кораблей из Каффы и появление на берегу чумы, связаны между собой.
Любопытно и суперэтническое мироощущение де Мюсси. Подчеркивая варварство татар, он не приводит причину их нападения на Каффу, а ведь она была. У генуэзцев существовала иная, чем у жителей степи этика. Они считали, что главное в жизни — выгода, что монголы и тюрки почти не люди, а объект коммерческих операций. Поэтому генуэзцы воспользовались страшной засухой, падежом скота и голодом в Причерноморских степях, предшествовавших активизации природных очагов чумы, и организовали скупку по дешевке детей у татар для последующей работорговли. Хан Джаныбек узнав о такой деятельности генуэзцев, возмутился и двинул войска на Каффу (Гумилев Л.Н., 1997).
Лечение и профилактика чумы. Мероприятия властей, предназначенные для борьбы с эпидемией, были так же примитивны, как и знания врачей о причинах возникновения и распространения этой болезни (см., например, «Мнение членов Парижского медицинского факультета»). Большинство врачей стремилось уяснить себе сущность драмы, стремительно разыгрывающейся перед ними, и делали все, что было в их слабых силах для облегчения страданий заболевших, платя за это своей собственной жизнью (рис. 1.). Так в Венеции умерли от чумы почти все врачи. Правда, современники отмечали, что были и «трусливые наемники, отворачивавшиеся от тех из звавших на помощь, кто не мог доставить им ни славы, ни денег». По словам Гюи де Шольяка, он сам и многие другие врачи оставались на своем посту «propter diffuge infamium» (чтобы избежать позора). Шольяк тоже перенес чуму, едва не поплатившись жизнью.

1. Посещение больного чумой. Из книги Кетама «Fasciculus medicinae», Венеция, 1493
Попытки публичного поучения народа, как вести себя во время эпидемии, не охватывали широких масс населения. Книгопечатание отсутствовало. В целях предохранения от заболевания врачи советовали: избегать общения с больными, запираясь у себя дома, или еще лучше, покидая зараженную местность; очищать воздух разведением больших костров на улицах и в домах, что делалось и на Руси, где давалось распоряжение «костры нарядити»; окуривать помещения смолистыми веществами; обмываться пахучими составами, в изобретении которых изощрялось немало врачей. Советовали дышать парами сжигаемой селитры или пороха. Устанавливались «профилактическая диета».
Возникла и проблема «отравленных помещений» — тех, где от чумы скончались люди. Для их обеззараживания врачами давалось много «полезных» рекомендаций. Например, в большое плоское блюдо наливали свежее молоко и оставляли на середине зараженной комнаты, чтобы адсорбировать зараженный воздух. Неизвестный лондонский врач предложил рецепт: «Возьмите несколько крупных луковиц, очистите их, положите 3–4 луковицы на пол, и пусть они так полежат 10 дней, лук вберет в себя всю инфекцию зараженной комнаты, только потом луковицы нужно будет закопать глубоко в землю». Доктора советовали вокруг шеи носить человеческие фекалии в защитном мешочке. Боккаччо описывает, что люди гуляли с цветами, душистыми травами или же какими-либо ароматными веществами в руках и, дабы освежить голову, часто нюхали их, так как воздух был заражен и пропитан запахом, исходившим от трупов, от больных и от снадобий.
К нарывам, для отсасывания «чумного яда», прикладывали пиявок, высушенных жаб и ящериц. В открытые раны вкладывали свиное сало и масло. В яички втыкали иголки. Кровью только что зарезанных голубей и щенков окропляли горящие в лихорадке лбы. Гюи де Шольяк вскрывал бубоны и прижигал открытые раны раскаленной кочергой (рис. 2). Этот примитивный способ «очистки» организма действительно давал результат, если человек, по отношению к которому он был применен, не умирал от сердечного приступа, не впадал в необратимый шок, не сходил с ума от боли.

2. Вскрытие подмышечного чумного бубона
Эпидемические представления после «черной смерти». Теперь посмотрим, что же понималось под «чумой» после завершения пандемии «черной смерти». Обратимся к описанию клиники болезни, подготовленному незадолго до своей смерти Шаленом де Винарио (1310—1390), бывшего лейб-медиком у пап Иннокентия VI, Урбана V и Григория XI. К явлениям чумы он относил следующие. «Мучимые внутренним беспокойством безостановочно мечутся на своем ложе. К бессоннице присоединяется тошнота, рвота, обмороки и постоянное чувство разбитости. Иные харкают кровью, или же кровь выходит у них носом, испражнениями или с мочой. В таких случаях смерть наступает в тот же или на следующий день. Другие, тоже безнадежные, впадают в глубочайшую спячку. Сверх того, все вещества, выделяемые больными: пот, испражнения, мокрота и дыхание — распространяют крайне неприятный запах. Следующие явления наблюдаются также и при других болезнях. Моча бывает то черная и мутная, то густая и красноватая, с осадком на дне сосуда, и выделяется то в малом, то в большом количестве, но и в том и другом случае мутная. Иногда же она светла, как у здорового. Пульс то трудно ощутим, часто перемежающийся, то полон и сначала волнообразен, впоследствии же неровен. Кроме того, тело больного покрывается расслабляющим потом. Дети и старики извергают в испражнениях разного рода глисты. Многие кашляют, но им не удается что-либо выкашлять. У некоторых показываются черные, синие, пурпурно-красные сыпи — признак, свойственный только чумным болезням. Те из этих сыпей, которые появляются уже на второй или третий день, служат крайне неблагоприятным предзнаменованием. Если же сыпи появляются под конец болезни, то они имеют критическое значение и часто служат признаком выздоровления. У иных больных на плечах, в пахах, в железах позади ушей, и на других частях тела образуются бубоны, огневики, воспаления клетчатки и другие осложнения самого дурного качества. У других являются дрожание сердца и обмороки, предвещающие смерть. У многих наступает понос, испражнения бывают то разноцветные, серые, то черные или желтые; иногда бывает одно только испражнение, но до того значительное, что рождается подозрение о дизентерии. У многих раздувается нижняя часть живота вместе с подреберьями и наполняется воздухом. Многие больные бредят, почти все умирают на третий, пятый или седьмой день, смотря по тому значительнее или слабее их силы, и более или менее накопилось в них ядовитого вещества».
Комментируя описание де Винарио, Г. Гезер (1867) заметил, что врачи времен «черной смерти» под название «чума» соединяли гораздо более обширное понятие, чем это было впоследствии. Среди всех разнообразных признаков «чумных болезней», они считали самым характерным для чумы появление петехий; образование же бубонов, огневиков (карбункулы) и т.д. признавали лишь второстепенными признаками болезни.
Разумеется, под такой «набор» признаков в некоторых случаях подпадали не только случаи чумы, но отдельные злокачественные формы малярии, сыпного тифа, эпидемического менингита, геморрагические лихорадки (Крым-Конго, Эбола, Марбург и др.). Столь разные болезни давали разные результаты наблюдавшим за их распространением врачам — от безусловной прилипчивости (даже от одного взгляда больного), до распространения только на отдельных территориях. Однако чудовищные эпидемии чумы второй половины XIV столетия в густонаселенных городах заставили умолкнуть спорщиков. Тысячекратно сделанные наблюдения «перехода» отдельных заболеваний чумой в масштабные эпидемии привели к распространению представлений о «прилипчивом заражении», т.е. эстафетной передаче какого-то «болезненного начала» от одного человека к другому, находящемуся с ним в контакте. Эта теория, даже не предполагавшая знания подлинных механизмов распространения чумы, а построенная лишь на аберрации творимого ею ужаса, составила важный этап в развитии эпидемиологии. Теперь заболевших во время эпидемий стали считать заразными и отделять от здоровых, а власти получили возможность вмешиваться в процесс эпидемических катастроф «твердой рукой» — в 1348 г. в Венеции было устроено три чумных карантина. За несколько десятилетий после «черной смерти» в Италии и Южной Франции властями была создана стройная система противоэпидемических мероприятий. Она слагалась из закрытия гаваней во время чумы, устройства изоляционных пунктов, карантинов, обязательства сообщать о каждом заболевшем, изоляции больных и ухаживающего персонала, примитивной дезинфекции постелей, сжигания всего, что было в непосредственном соприкосновении с больным или умершим.
Что же касается ученых, то их видение чумных эпидемий раздвоилось. Например, де Винарио по-прежнему придерживался учения греков и арабов на общие, теллурические причины возникновения повальных болезней (необыкновенный жар, сырость, южные ветры, и наоборот, безветрие и т.п.), способные привести к «изменению в соках» и к «гниению». Среди причин чумных эпидемий он вообще не упоминает «прилипчивое заражение», однако признает за ним большую роль в распространении уже возникшей болезни. Таких же воззрений придерживались и другие современники «черной смерти» — Ковино и де Мюсси.

3. Репродукция из книги Culmacher «Regimen wider die Pestilenz». Издана в 1480 г., одна из первых книг по чуме (Wu Lien-Ten et al., 1936)
Пандемия «черной смерти» расширила кругозор врачей. За 150 лет появилось несколько сотен трактатов, посвященных чуме (рис. 3). Cозда-лось и скоро прочно перешло в сознание врачей, независимо от того, чему учил в этом отношении Восток, понятие о «заразной болезни» (morbus contagiosus), т.е. о болезнях, заражение которыми происходит путем непосредственного переноса инфекции от человека к человеку. Сначала этих болезней было пять, затем восемь, и, наконец, 13 (к проказе, инфлюэнце, бленнорее глаз, трахоме, чесотке и импетиго присоединили рожу, чуму, сибирскую язву, дифтерию, тифозную лихорадку и даже легочную чахотку). Все они признаны заразными; о заболевших ими необходимо было сообщать властям, а больных изолировать.
Меры борьбы логически вытекали из сущности контагиозной болезни, и последующие века едва ли прибавили к ним что-либо принципиально новое. Но мы подчеркиваем, что это все делалось уже в последние десятилетия XIV века. И только в конце XX столетия начался регресс противоэпидемических мероприятий, когда больных абсолютно смертельной и весьма заразной болезнью, которой является СПИД, стали оставлять среди здоровых людей, тщательно скрывая от последних этот факт.
К. Зудгоф (1925) указывал, что лучшим доказательством перемен в медицинской науке стали два слова, которыми самый схоластический из всех медицинских факультетов того времени в Падуе начал свой ответ на обращение властей по поводу чумного регламента 1348 г. Мы находим здесь не «так говорит Гален» или «так гласит Авиценна» (sicut dicit Galienus, или sicut ait Avicenna), как это полагалось по правилам схоластики, но «Visis effectibus», т.е. после того как мы увидели то, что делает чума.
К этиологии клинических проявлений «черной смерти». До последнего времени она была очевидна для историков медицины, это бактерия Yersinia pestis. В 1997 г. лауреат Нобелевской премии по биохимии Дж. Ледерберг (Lederberg J., 1997) обратил внимание исследователей на излишнюю стереотипизацию пандемии «черной смерти». Он считает, что клиническая картина распространившейся тогда болезни, «подогнана» под клинику чумы. Ледерберг обращает внимание на чудовищную смертность населения Европы во времена первых эпидемий «черной смерти», не характерную ни для одной из последующих эпидемий чумы. По этой причине он ставит под сомнение причастность Y. Pestis к развитию пандемии 1346—1351 гг., по крайней мере, тех ее генотипов, которые существуют в природе сегодня.
И.В. Домарадский (1998) считает, что и с вирулентностью современных генотипов возбудителя чумы также нет полной ясности. Он отмечает то обстоятельство, что штаммы, вызывающие вспышки чумы у людей, и штаммы, обычно циркулирующие в природных очагах, по наличию известных факторов патогенности не отличаются друг от друга. Поэтому он настаивает на том, что у Y. Pestis есть еще какие-то другие факторы патогенности, «о природе которых можно только предполагать».
Ледерберг и Домарадский, к сожалению, видят только одну сторону, участвующую в инфекционном процессе — возбудитель болезни. Возражая Леденбергу, заметим, что из-за чрезвычайно сложной экологии Y. Pestis, нельзя ожидать, чтобы включающая ее экосистема (см. очерк XXXVI) «пропустила» крайнее изменение генотипа своего сочлена. Изменения вирулентности облигатного паразита Y. Pestis на любой стадии популяционного цикла проходят «апробацию» у других составляющих экосистемы: хозяев наземного и почвенного резервуаров, переносчиков, носителей и т.п. Здесь же заметим, что Домарадский настаивает на том, что основное отличие авирулентных штаммов от вирулентных заключается в способности последних распространяться и безудержно размножаться в организме, т.е. оно не имеет никакого отношения к различиям по биохимическим и иным показателям, наблюдаемым у штаммов Y. Pestis, выделенных в различных природных очагах.
Все вышеуказанные экологические связи носят неслучайный, устойчивый характер, следовательно, их поддержание требует некоторого усреднения генотипов любого своего сочлена, в том числе и возбудителя чумы. Также можно ожидать, что у Y. Pestis — древнейшего обитателя почвенных амеб, больше «заинтересованности» в своем существовании именно в почве, а не среди не так давно по масштабам геологического времени распространившихся по поверхности планеты прямоходящих узконосых приматов, относящих себя к виду Homo sapiens sapiensis. Сегодня они есть, а завтра их нет; амебы же будут всегда.
Возможно, что палеобактериологов, которым удастся восстановить геном Y. Pestis времен «черной смерти», ждет разочарование, аналогичное испытанному вирусологами после восстановления генома вируса испанского гриппа. В 1918—1920 гг. он вызвал пандемию, жертвами которой стали около 22 млн. человек, но в сравнении с современными вирусами гриппа оказался весьма безобидным (Reid et al., 2002).
Возражая Домарадскому, заметим, что он сам настаивает на том, что Y. Pestis не синтезирует истинных экзотоксинов (какими, например, являются дифтерийный или столбнячный), которые в опытах на животных оказались бы способны вызывать основные симптомы, наблюдаемые при чуме. Возбудитель чумы изучен не хуже кишечной палочки. Однако начиная с 1970 г. в исследовании механизмов патогенеза чумы не было сделано никаких принципиальных открытий. Как проявление кризиса исследования специфических механизмов интоксикации при чуме Домарадский рассматривает смещение интереса ученых с такого «специфического» токсина, каким является «мышиный», к неспецифическому фактору патогенности любой грамотрицательной бактерии — липополисахаридному комплексу бактериальной стенки (ЛПС). Тем самым он признает, что так называемая «интоксикация» при чуме носит неспецифический характер. Но тогда о каких неоткрытых еще «специфических» факторах вирулентности Y. Pestis может идти речь?
Действительно, многие симптомы в клинической картине чумы наблюдаются при других инфекционных болезнях, в том числе тех, возбудителей которых никак не заподозришь в синтезе истинных экзотоксинов (например, вирусы).
Рассмотрим такой важный синдром клиники чумы, как сердечнососудистый, обычно относимый к проявлениям «интоксикации». Быстро нарастающее поражение сердечно-сосудистой системы, резкое падение кровяного давления, помрачение сознания и геморрагии («чумные знаки») у некоторых больных чумой развиваются даже раньше, чем бубоны или осложнения со стороны легких. Но они встречаются при большинстве вирусных инфекций (например, при гриппе и ханта-вирусных инфекциях) и при паразитарном заболевании — малярии. В то же время эти неспецифические симптомы проявляются далеко не у всех больных, и в разные эпидемии их частота варьируется. Следовательно, их проявление все же зависит от каких-то специфических факторов, которые могут проявляться как в клинике болезни, так и в ее эпидемиологии. Например, переход бубонной формы чумы во вторично-легочную, зависящий от наличия такого фактора, делает человека источником инфекции; распространение возбудителя чумы приобретает характер аэрогенной инфекции.
Теперь попробуем ответить на вопрос, что это за специфический фактор, от которого зависят неспецифические клинические проявления чумы? Вновь обратимся к аналогиям. Лица, экспрессирующие ген главного комплекса гистосовместимости В8 (HLA-B8), переносили хантавирусную инфекцию тяжелее, чем экспрессирующие B27. У них болезнь проявлялась понижением кровяного давления, увеличением содержания креатинина в крови. Одновременно наблюдалось большее количество вируса в моче и крови. У лиц с HLA-B27 болезнь протекала в мягкой форме. Почти все больные с гаплотипом HLA-A1-B8-DR3, у которых прогрессивно развивались все те же симптомы шока (наблюдаемые и при чуме), экспрессировали вторую аллель фактора некроза опухолей (TNF2) (Wilson А. еt al., 1997). От распространенной аллели TNF1 аллель TNF2 отличает сильный транскрипционный активатор, способствующий увеличению экспрессии фактора некроза опухолей (TNF-?). Патологическим проявлением повышенной экспрессии TNF-? становится более тяжелое течение малярии и хантавирусного синдрома. Причем при обеих болезнях наблюдаются «неспецифические симптомы»: нарастающее поражение сердечно-сосудистой системы, резкое падение кровяного давления, помрачение сознания, геморрагии и быстро наступающая смерть. Малярия, как правило, приобретает церебральную форму (McNicholl J. et al., 1997).
Обращает на себя внимание клиника болезни и состояние трупов людей, умерших в разные эпидемии чумы. Например, тела людей, погибших в 1346—1351 гг., когда распространены были легочные формы чумы, наводили ужас на современников тем, что быстро чернели и выглядели как бы «обугленными» (отсюда название пандемии — «черная смерть»). Механизм последнего явления понятен, если допустить, что гибели людей предшествовало массивное развитие геморрагий (о легочной чуме ниже), однако такая неспецифическая реакция зависит от наличия в геноме человека вполне специфической аллели (TNF2).
Разумеется, невозможно указать все аллели генов людей, способствовавших глобальному распространению «черной смерти» в середине XIV столетия, и ею же элиминированных, их еще предстоит установить методами молекулярной диагностики, однако мы хотим обратить внимание исследователей на необходимость их поиска.
Многокомпонентный пандемический процесс. Мы уже подчеркивали выше, что экология возбудителя чумы носит крайне сложный характер, и для того, чтобы вспыхнула даже небольшая эпидемия чумы, требуется сочетание очень многих, обычно не встречающихся одновременно факторов. Однако, когда отдельные и разрозненные эпидемии чумы вдруг переходят в качественно иное явление, в пандемию, то сочетание таких факторов должно быть исключительно уникальным и многообразным.
Неизвестные игроки на пандемическом поле. Анализ пандемических процессов, предшествовавших и сопровождавших пандемии чумы, свидетельствует о существовании двух типов феномена популяционного повышения восприимчивости населения к контагиозным болезням: с длительным инкубационным периодом (например, для проказы он составляет 3–7 лет, для туберкулеза — до трех месяцев); и относительно коротким инкубационным периодом (натуральная оспа — 8–14 суток). Причем процесс пандемической активации контагиозных болезней инерционен и специфичен. Неконтагиозная, бубонная форма чумы, появляется на этом фоне как востребованная случайность. Синхронность масштабного появления чумы, проказы и туберкулеза можно объяснить тем, что возбудители этих болезней являются природно-очаговыми сап-ронозами. По данным В.Ю. Литвина и др. (1996), возбудитель проказы,Mycobacterium lepreae, имеет природный резервуар в сфагнуме мха. Такие же наблюдения имеются и в отношении патогенных для человека микобактерий. По данным Р.М. Ермаковой с соавт. (1995), они поддерживаются среди личинок кровососущих комаров. Можно предположить, что та же последовательность событий, которая приводит к колебательным процессам в экосистемах лепрозного и туберкулезного микробов, оказывает аналогичное действие и на экосистему «простейшие Y. pestis». Однако сапронозная теория не объясняет ни «востребованность» и крайне злокачественное течение этих болезней в отдельные исторические эпохи, ни их специфичность, т.е. предопределенность в смене патогенов в человеческом обществе в периоды усиления колебательных процессов в экосистемах сапронозов.
Поэтому складывается впечатление участия на «пандемическом поле» VI и XIV столетий еще каких-то других «игроков», дополнительных к известной эпидемической триаде (природный резервуар возбудителя чумы — его переносчики — человеческая популяция), собирательно назовем их «фактором Х». Благодаря ему особое преимущество в эпидемических цепочках приобретают высоковирулентные штаммы возбудителя болезни, либо они «становятся» высоковирулентными из-за повышенной специфической восприимчивости человеческих популяций. Развивающиеся благодаря «фактору Х» контагиозные болезни могут быть разными — чумой, оспой или вызываться еще не известными возбудителями, но они оказываются, как это не парадоксально будет звучать, востребованными отдельными группами населения.
«Востребованность» же заключается в наличии в восприимчивой популяции особей, подбор возбудителей контагиозных инфекций для которых осуществляется специфическим образом, за счет структур «фактора Х». Эпидемический процесс сначала запускается по неспецифическому механизму, т.е. в результате каких-то случайных обстоятельств возбудитель болезни проникает в группу восприимчивых особей, но затем его уже поддерживает «фактор Х». Отсюда крайне упорное пандемическое течение «черной смерти» в Средние века и туберкулеза в настоящее время. Это явление мы предлагаем назвать многокомпонентным пандемическим процессом.
Что же такое «фактор Х» в многокомпонентном пандемическом процессе? Давая ответ на этот вопрос, нам придется на некоторое время оставить в покое первую и вторую пандемии чумы и обратиться к хорошо изученным аналогиям среди современных пандемий.
Обратимся к пандемии СПИДа. Сколько же всего мы наблюдаем пандемий, параллельно и специфически распространяющихся с вирусом иммунодефицита человека (ВИЧ)? Не менее 18! Это все так называемые СПИД-ассоциированные инфекции. В конце 1990 гг. в мире насчитывалось более 42 млн. человек, инфицированных ВИЧ, а соответственно и пораженных такими инфекциями, — это эпидемическая катастрофа, по масштабам уже не сопоставимая ни с чумой Юстиниана, ни с «черной смертью», но она еще только началась.
Обычно исследователи обращают внимание на последовательность вторжения в человеческий организм возбудителей СПИД-ассоци-ированных инфекций и даже устанавливают некоторую зависимость от количества в крови человека Т-лимфоцитов. Однако их поражает то обстоятельство, что в самом перечне таких инфекций нет никакой логики. Возбудители крайне таксономически разнородны, у них отсутствуют видимые признаки сходства в жизненных циклах и экологии (Лысенко А.Я. с соавт., 1996).
А между тем перечень все же информативен. По нему, по крайней мере, можно судить о том, что таксономия, жизненный цикл и экология этих возбудителей не являются предопределяющими в развитии СПИДа. Следовательно, существуют специфические причины, следствием действия которых именно эти паразиты становятся востребованными ВИЧ-инфицированной составляющей человечества, а если быть точнее, эти причины и являются тем загадочным явлением, которое мы обобщенно назвали «фактором Х».
Теперь нам уже ничего не остается, как попытаться приблизиться к пониманию сути этого фактора на примере ВИЧ.
ВИЧ как паразитический организм, должен постоянно разрушать клетки хозяина и потреблять высвобождающуюся биохимическую энергию. Для этого он индуцирует в инфицированных макрофагах, клетках микроглии и астроцитах синтез большого количества цитокинов (факторы некроза опухолей — TNF; интерлейкины — IL и др.). В норме их действие на уровне центральных органов иммунитета (костный мозг, тимус) является точечным и импульсным. При ВИЧ-инфекции оно становится непрерывным, постоянно оказывая токсическое действие на организм человека. Но одновременно цитокины (IL2 и IL3) являются сильными факторами роста Leismania major (СПИД-индикаторная инфекция) — благодаря этому она получает преимущества в размножении перед другими таксономически сходными организмами (Mazin-gue C. et al., 1989), т.е. оба цитокина выступают для лейшманий в качестве «фактора Х», поэтому распространение лейшманиоза приобретает параллельный ВИЧ, специфический пандемический характер.
Для возбудителя другой СПИД-индикаторной инфекции — M. Avium известны — по крайней мере, два «фактора Х». Первый — это интер-лейкин 6 (IL6). Повышенный синтез этого лимфокина у ВИЧ-инфицированных людей резко увеличивает чувствительность макрофагов к M.avium (Crowle A.J. et al., 1991). Второй — белок gp120 самого ВИЧ. При сравнительных исследованиях бронхоальвеолярного смыва инфицированных и здоровых лиц было установлено, что присутствие этого белка усиливает размножение M. Avium в альвеолярных макрофагах (Denis М., 1994). Эта микобактерия в крови больных СПИДом появляется уже на терминальной стадии болезни, но «ходит» за ними, как говорится, «на коротком поводке» уже с самого момента инфицирования ВИЧ.
Роль одного из «факторов Х» для пандемического распространения возбудителя туберкулеза играет сурфактантный белок A (SP–A), присутствующий в бронхоальвеолярной жидкости ВИЧ-инфицированных людей. Он усиливает прикреплениеM. Tuberculosis к альвеолярным макрофагам (Downing J.P. et al., 1995), по этой причине пандемия туберкулеза, всегда считавшегося социальной болезнью, имеет крайне упорное течение в богатых странах с развитым здравоохранением. Но какое это имеет значение к злокачественному и упорному пандемическому распространению чумы Юстиниана или «черной смерти»? Опять вернемся к ВИЧ!
Не привлеки в начале 1970-х гг. ретровирусы внимание онкологов, современная инфицированность населения туберкулезом рассматривалась бы учеными как самостоятельное явление, правда, очень злокачественное. Наверное, в истории медицины современная пандемия туберкулеза заняла бы не меньшее место, чем чудовищные пандемии проказы XII—XIV столетий или сифилиса XV—XVI столетий.
Таким образом, многокомпонентные пандемические процессы, в основе которых лежит «фактор Х», это то настоящее, на которое страшно обращать внимание. Между чумой и оспой в отношении взаимодействия их возбудителей с общими рецепторами на поверхности клеток-мишеней может оказаться больше сходства, чем между возбудителями токсоплазмоза, криптоспоридоза и норвежской чесотки, распространяющихся параллельно СПИДу. Не исключено, что «фактор Х» сам может индуцировать образование рецепторов для вируса натуральной оспы и Y. Pestis на поверхности клеток макроорганизма, критически важных для инициации инфекционного процесса.
СПИД — «фактор Х» для «черной смерти»? Современные представления о кожных болезнях позволяют утверждать, что за больных проказой в Средние века могли приниматься также больные СПИДом с лимфомами, проявлениями кожного туберкулеза, с пневмоцистозом, с кандидозом и гистоплазмозом, т.е. болезнями, считающимися сегодня «СПИД-индикаторными» (рис. 4).

4. Прокаженный с рогом перед Христом. Из немецкой рукописи, подготовленной до 1000 г.
Пандемия «черной смерти» совпала с небывалой по злокачественности пандемией проказы.
В последнее время ученые находят многочисленные доказательства древнего «знакомства» человека со СПИДом. С самого начала пандемии в конце 1970 гг. их внимание обратила большая, чем у негроидов устойчивость людей белой расы к заражению ВИЧ. В основе этого явления лежит генетический дефект — особая мутация (ее назвали ССR5), приводящая к утрате части специфического белка с поверхности клеток иммунной системы человека-европеоида (Zimmerman Р. et al., 1997). Не «найдя» его, вирус не может проникнуть в клетку примерно по тем же причинам, по каким мы не можем попасть домой, обнаружив, что дверной замок кто-то сменил. Поэтому у таких «людей-мутантов» развитие симптомов болезни наступает значительно позже, чем у людей с «нормальным» геном ССR5. Такая устойчивость к инфицированию ВИЧ, имеет весьма относительный характер и не может считаться основной причиной торможения пандемий СПИДа. Ее надо рассматривать только как «генетический шрам», оставшийся от прошлых контактов человечества с ВИЧ. Видимо, в природе существуют какие-то очень древние «терминаторы» пандемий СПИДа и подобных болезней. Ими могут быть те контагиозные инфекции, которые оставили после себя столь дурную славу в прошлом — натуральная оспа, распространяющаяся пандемически чума и туберкулез.
Однако то, что СПИД или какая-то СПИД-индикаторная инфекция были тем «фактором Х», который специфически спровоцировал распространение «черной смерти», пока только осторожная гипотеза, подтверждение или опровержение которой возможно в рамках палео-вирусологических и палеобактериологических методов исследования.
«Легочное поражение». Из описаний эпидемий легочной чумы в станице Ветлянской (1878), в Маньчжурии (1910—1911) или во Владивостоке (1921) мы видим, что они всегда носили локальный характер, а их «сухими дровами» были лишь отдельные группы населения. Достигнув какого-то максимума, эти эпидемии прекращались, хотя социальные и климатические факторы, способствовавшие их развитию, оставались прежними. Повсеместное развитие в середине XIV столетия в Европе легочной чумы выглядит необъяснимым, если не предположить, что ее первопричиной были случаи вторично-легочной чумы, возникавшие спонтанно в очагах с бубонными формами болезни. Исторический анализ клиники чумных эпидемий показывает, что легочная чума может исчезать на несколько столетий, однако при этом сама чума не прекращается. Бубонная и септическая формы болезни продолжают свирепствовать, если, конечно, возбудитель продолжает проникать в свой наземный резервуар, и там поддерживаются условия, необходимые для его передачи в человеческие популяции. Как правило, «возвращение» легочной чумы происходит в изолированных населенных пунктах, где население представлено родственниками, т.е. имеет относительно однообразный генофонд. Внешне такая вспышка выглядит «семейной», однако она имеет очень упорное течение, и для объективного исследователя остается непонятным происхождение первого случая легочной формы болезни (см. очерки: VI, XIII, XXIV, и XXVI). В этом смысле вторично-легочная чума представляет еще не осознанную загадку для чумологии. Любопытно и то, что во время первой пандемии чумы (Юстинианова чума), ее легочная форма не обратила на себя внимание летописцев.
Появление легочных форм инфекционных болезней в зависимости от генофонда восприимчивой популяции уже отмечено для хантавиру-сов. Например, в отдельных регионах США у людей с определенными генотипами хантавирусная инфекция проявляет себя преимущественно легочными симптомами, в Северной Европе ее основным патологическим проявлением является почечный синдром (McNicholl J. et al., 1997). Видимо, в основе распространенности феномена спонтанного возникновения вторично-легочной чумы лежит популяционная частота встречаемости генов, экспрессия которых в ответ на инфекцию сопровождается воспалительными некрозами легочной ткани. K. Geiger и N. Sarvetnic (1996) в опытах на трансгенных мышах показали, что сверхэкспрессия IL-2 сопровождается поражением ЦНС и развитием воспалительных процессов (пневмоний) даже без дополнительного инфицирования их возбудителем какой-либо болезни (!). Известно, что у человека бактериемия появляется уже на ранней стадии развития бубонной чумы и в этот процесс, как правило, вовлекаются бронхолегочные лимфатические узлы. Утрата же некротизированными участками легочной ткани способности сопротивляться возбудителю болезни значительно облегчает развитие в ней специфических очагов поражения.
Количество таких очагов и их «массивность» зависят от экспрессии аллелей генов, продукты которых в повышенных количествах причастны к деструкции легочной ткани. В очерках XXII, XXIV, XXV—XXIX мы приводим результаты патологоанатомических исследований людей, умерших от бубонной чумы, из которых видно, что она могла протекать как с поражением легких, так и без.
Например, во время бубонной чумы среди малороссов во Владимировке в 1900 г. осложнения со стороны легких были весьма распространены (3 на 6 вскрытий). У умерших в легких находили уплотнения круглой формы, величиной от лесного ореха до куриного яйца, и даже почти всей нижней доли. Ни в одном случае у больных не наблюдали кровохарканья. Не сыграли эти поражения и какой-либо роли в распространении чумы по Владимировке. Однако почти одновременно вспыхнувшая на территории этого же природного очага чума среди казахов Таловского округа Внутренней Киргизской Орды имела исключительно легочный характер (очерк XXVI). Во время бубонной чумы среди китайцев в Гонконге в 1896 г. (очерк XXII) поражений легких практически не было (на 240 вскрытий обнаружено 5 случаев воспалительной инфильтрации в нижних долях легкого).
Следовательно, основное осложнение бубонной чумы во времена «черной смерти» — вторично-легочная чума — стало следствием инерционного генетического процесса (один из составляющих «фактора Х»), приведшего к преобладанию в популяциях населения европейского континента носителей аллелей генов, экспрессия которых в ответ на инфекцию сопровождалась воспалительными некрозами легочной ткани (предположительно, IL-2). За это говорит и то обстоятельство, что во время первых вспышек «черной смерти» погибали, в основном, молодые люди носители соответствующих аллелей генов. В 1918—1920 гг. аналогичная возрастная структура заболевших наблюдалась во время пандемии «испанки» — гриппа, клинически проявлявшегося сходными с легочной чумой симптомами шока, геморрагиями, кровохарканьем, помрачением сознания и быстрой смертью.
Вспышки религиозного массового психоза. Стремительное распространения болезни, бессилие врачей и массовая смертность заболевших, побудили людей обратиться к Богу. Но чудовищность чумы породила крайности религиозного мировосприятия. На современников наибольшее впечатление произвел необычайный расцвет секты флагеллантов или самобичевателей (рис. 5).

5. Процессия флагеллантов
Впервые подобная секта возникла в 1210 г. в Италии. В «Chro-nicon Urlitius Barsiliensis» монах, святой Иустиниан из Падуи, приводит следующее описание: «Когда Италия была охвачена различного рода преступлениями, прежде всего, появилось до тех пор неизвестное чувство страха у жителей Перузы, охватившее затем римлян, а с течением времени и всех итальянцев. Страх этот ближе всего подходил под понятие суеверия. Люди были преисполнены невероятного ужаса, ожидали чего-то странного от Бога, и положительно все без исключения, молодые и старые, вельможи и простонародье, расхаживали в обнаженном виде по улицам, не испытывая никакого стыда. Знакомые и незнакомые выстраивались в два ряда и представляли собою нечто вроде процессии. У каждого в руке находилась плеть из кожаного ремня, которой «демонстранты» с особым рвением угощали друг друга. При этом отовсюду раздавались душераздирающие стоны и вопли, все молили Бога и Деву Марию простить их, принять раскаяние и не отказать в покаянии...»
Процессии флагеллантов были введены святым Антонием Падуанским (1195—1231). Напомнил о них в 1260 г. эремит Райнер в Италии, где в скором времени секта флагеллантов насчитывала в своих рядах около десяти тысяч человек. Отсюда она распространилась за Альпы, обнаружилась в Эльзасе, Баварии и в Польше, причем движению ее не могли воспрепятствовать никакие вмешательства и запреты со стороны правительственных властей.
Когда в 1349 г. в Германии с ужасающей силой свирепствовала чума, в Спиру из Швабии явились двести флагеллантов и ознакомили все население со своей методой самым подробным и добросовестным образом. Покаяние в грехах производилось два раза в течение дня. Утром и вечером расхаживали флагелланты по улицам парами, распевали псалмы под звон церковных колоколов и, по достижении назначенного для «покойных упражнений» места, обнажали верхнюю часть туловища (они носили обыкновенно только коротенькую полотняную куртку) и снимали обувь. Затем все укладывались крестообразно на землю, принимая различные положения, в зависимости от рода тех проступков, преступлений и прегрешений, в которых они приносили публичное покаяние. Согрешившие в супружеской жизни лежали лицом вниз, клятвопреступники укладывались на бок и лежали с приподнятыми кверху тремя пальцами и т.д. После этого экзекутор начинал свое дело и угощал каждого по заслугам его, затем заставлял отбывшего наказание подняться с земли, для чего произносил следующие слова: «Встань, прошедший чрез пытки чести, И остерегайся от дальнейших грехов».
Затем при пении псалмов раскаивающиеся начинали наказывать плетьми друг друга и только после этого громко взывали о прекращении смертоносной эпидемии чумы.
Интерес и воодушевление, проявленные по отношению к этой секте, были настолько велики, что церковь пришла даже в некоторое смущение от их религиозности: сектанты относились друг к другу очень строго и в своей резкости доходили до того, что один другого изгонял из своей среды, лишая при этом всех гражданских прав и состояния. Флагелланты распространили постепенно свое влияние на все церкви, а их новые псалмы и песни были преисполнены глубокой святости.
Начало 1349 г. стало пиком флагеллантского движения. Толпы людей, доходившие до 100 человек, постоянно перемещались по Германии, Франции, Швейцарии, Нидерландам. Сколько их было на самом деле, неизвестно. Полунагие, с красными полосами от ударов на теле, безмолвные или, распевая покаянные каноны, самобичеватели производили жуткое впечатление. Придя в какой-либо город, охваченный чумой, сектанты проделывали акт самобичевания, после которого один из самобичевателей прочитывал собравшейся толпе горожан письмо, которое ангел положил на алтарь Петра в Иерусалиме, где сам Бог призывал людей к покаянию. Затем следовал отчет о ходе чумной эпидемии, объяснялись причины ее появления и распространения и даже давались наставления, как лечить чуму. После этого шел обильный сбор пожертвований с населения. Когда же флагелланты явились в Авиньон и на глазах папы Климента VI провели сцену самобичевания, то произвели на него столь сильное впечатление, что движение это было объявлено ересью и подверглось преследованиям со стороны духовных и светских властей. Папа обнародовал против секты особую буллу. Немецкие епископы обнародовали апостольский указ и запретили сектантам селиться в их епархиях. К осени 1349 г. флагеллантское движение почти прекратило свое существование.
В 1414 г. стараниями немца по имени Конрад, секта снова была возвращена к жизни. Конрад всеми силами старался уверить толпу, что на него возложена божественная миссия, причем он и пророк Енох — это одно и то же лицо. Бог, мол, возвеличил флагеллантов и оттолкнул от себя папу римского; другого спасения души не существует, как только путем нового крещения крови, и именно одним средством: сечением и бичеванием. Теперь вмешалась уже сама инквизиция и наложила на предприятие Конрада свое вето. После громкого судебного разбирательства девяносто один человек из конрадовских единомышленников подверглись сожжению на костре только в одном Сангерсгаузене; в других городах также сожгли большое число этих фанатиков.
На Руси в период «черной смерти» царила не меньшая растерянность, чем в Западной Европе. Видя безуспешность, каких бы то ни было «профилактических мероприятий», население, что традиционно для русского менталитета, стало придерживаться фаталистических взглядов на свою судьбу. Люди считали, что «кому же Бог повелел, той умре, а его же Бог соблюде, той наказася страхом Господним, да проча дни и лета целомудренно и безгрешно проживет». Русское население усиленно молилось, строило церкви и пополняло казну монастырскую не хуже своих зарубежных соседей.
Еврейские погромы. Г. Гезер (1867) отметил, что начались они в Европе задолго до эпидемии чумы 1346—1351 гг. Уже в XII столетии воодушевление крестоносцев биться за Гроб Господень с сарацинами проявлялось массовыми еврейскими погромами по пути следования их отрядов. Для этого у крестоносцев всегда существовал весомый предлог. Чаще всего евреев обвиняли в осквернении христианских святынь. Однако еврейские погромы времен «черной смерти» не были только примитивной реакцией темного населения на людей чуждого вероисповедания. Им предшествовали малоизвестные сегодня события, отголоски которых еще можно найти в литературе XIX века.
Прежде всего сыграло свою роль то обстоятельство, что чума возникла на фоне необычайно упорной пандемии проказы или той болезни, которую тогда считали проказой (см. выше).
Проказа достигла своего максимума в Европе примерно через 200 лет после начала Крестовых походов — в XIII столетии. За период времени с 1000 до 1472 г. только в Англии было открыто 112 лепрозориев.
Проказа внушала ужас современникам, что привело к принятию ряда решительных и суровых мер для борьбы с нею. Почти повсеместно в Европе прокаженные лишались гражданских прав и наследства, при этом над ними совершался полный похоронный обряд. В заключение всей процедуры на больного бросали лопатой землю, и с этой минуты он считался уже мертвым как перед церковью, так и перед обществом.
Власть предержащая использовала евреев для своих грязных дел, и на них же властители направляли народное недовольство. Вокруг сотрудничества прокаженных и евреев ходило много нелепых слухов, один ужаснее другого, но сегодня уже не имеет смысла разбираться, было это все на самом деле или нет, главное то, что европейское население тогда считало это все чистой правдой.
Основным слухом в начале XIV столетия, которому верили европейцы, был следующий. Король гренадских мавров, с горестью видя, что его так часто побеждают христиане, задумал отомстить за себя, сговорившись с евреями погубить христиан. Но евреи, будучи сами слишком подозрительны, обратились к прокаженным и при помощи дьявола убедили их уничтожить христиан.
Предводители прокаженных собрали последовательно четыре совета, и дьявол через евреев дал им понять, что, так как прокаженные считаются самыми презренными и ничтожными существами, то хорошо бы было устроить так, чтобы все христиане умерли или стали бы прокаженными. Замысел всем понравился; каждый, в свою очередь, поделился им с другим... Многие из прокаженных, подкупленные евреями ложными обещаниями царства, графств и других благ земных, говорили и твердо верили, что так и случится.
Этот «заговор» изобиловал «доказательствами». Само существование общего восстания прокаженных (1321 г.) засвидетельствовано многими авторами того времени. Например, один из них утверждал следующее: «Мы сами своими глазами видели такую ладанку в одном из местечек нашего вассальства. Одна прокаженная, проходившая мимо, боясь, что ее схватят, бросила за собою завязанную тряпку, которую тотчас понесли в суд и в ней нашли голову ящерицы, лапы жабы и что-то вроде женских волос, намазанных черной, вонючей жидкостью, так что страшно было разглядывать и нюхать это. Когда сверток бросили в большой огонь, он не мог гореть: ясное доказательство того, что это был сильный яд».
Сир де Партенэ писал королю, что один «важный прокаженный», схваченный в своем поместье, признался, что какой-то богатый еврей дал ему денег и некоторые снадобья. Они состояли из человеческой крови и мочи с примесью тела Христова. Эту смесь сушили и измельчали в порошок, зашивали в ладанки с тяжестью и бросали в источники и колодца.
Разумеется, описанные снадобья не могли вызвать не только эпидемии, но и даже незначительного отравления. Однако это не имело никакого значения на фоне суеверий того времени.
Важнейшее из таких писем, т.е. оригинальный французский перевод, удостоверенный пятью королевскими нотариусами и припечатанный государственными печатями, еще в средине XIX столетия находился в хранилище рукописей Национального архива Франции (Нац. арх., папка Т, 429, № 18).
В этих письмах гренадский король и турецкий султан сообщали парижским евреям, что посылают им различные снадобья для отравления рек и источников; советуя поручить это прокаженным, обещают прислать много золота и серебра и просят их не жалеть расходов, лишь бы скорее отравить христиан и французского короля в особенности. В конце перевода следуют подписи пяти нотариусов с приложением печатей.
Изложение подобных фактов составляет приложение к письму «De ieprosis» папы Иоанна XXI. В этом письме, помеченном 1321 г., папа воспроизводит донесение, сделанное ему Филиппом, графом Анжуйским, где говорится о различных средствах, пускаемых в ход евреями, чтобы вредить христианам.
«Наконец, на другой день, — сообщает Филипп, — люди нашего графства ворвались к евреям, чтобы потребовать у них объяснения насчет питья (impotationes), приготовленного ими для христиан. Предавшись деятельным поискам в одном из жилищ, принадлежавшем еврею Бана-ниасу, в темном месте, в маленьком ларце, где хранились его сокровища и заветные вещи, нашли овечью кожу или пергамент, исписанный с обеих сторон. Золотая печать весом в 19 флоринов придерживалась шелковым шнурком. На печати было изображено распятие и перед ним еврей в такой непристойной позе, что я стыжусь ее описать».
«Наши люди не обратили бы внимания на содержание письма, если бы их случайно не поразила длина и ширина этой печати. Новообращенные евреи перевели это письмо. Сам Бананиас и шесть других ученых евреев сделали тот же перевод не своею волею, но будучи принуждены к тому страхом и силою. Затем их заперли отдельно и предали пытке, но они с упорством давали тот же самый перевод. Три писца, сведущих в богословской науке и еврейском языке, наконец, перевели письмо по латыни».
Письмо адресовывалось королю сарацинов, владыке Востока и Палестины. В нем некие лица ходатайствуют о заключении дружеского союза между евреями и сарацинами, и, в надежде, что когда-нибудь эти два народа сольются в одной религии, просят короля возвратить евреям землю их предков.
«Когда мы навсегда поработим христианский народ, вы нам возвратите наш великий град Иерусалим, Иерихон и Ай, где хранится священный ковчег. А мы возвысим ваш престол над царством и великим городом Парижем, если вы нам поможете достигнуть этой цели. А пока, как вы можете убедиться через вашего заместителя, короля Гренады, мы действовали в этих видах, ловко подсыпая в их питье отравленные вещества, порошки, составленные из горьких и зловредных трав, бросая ядовитых пресмыкающихся в воды, колодцы, цистерны, источники и ручьи для того, чтобы все христиане погибли преждевременно от действия губительных паров, выходящих из этих ядов. Нам удалось привести в исполнение эти намерения, главным образом, благодаря тому, что мы роздали значительные суммы некоторым бедным людям их вероисповедания, называемым прокаженными. Но эти негодяи вдруг обратились против нас и, видя, что другие христиане их разгадали, они обвинили нас и разоблачили все дело. Тем не менее мы торжествуем, ибо эти христиане отравили своих братьев; это верный признак их раздоров и несогласий».
В этом письме был еще один многозначительный отрывок: «Вам легко будет, с помощью Божией, перейти через море, прибыть в Гренаду и простереть над остальными христианами ваш доблестный меч могучею и непобедимою дланью. А затем вы воссядете на престол в Париже, а в то же время мы, став свободными, вступим в обладание землею наших отцов, которую Бог нам обещал, и будем жить в мире, под одним законом и признавая одного Бога. С этого времени больше не будет ни страха, ни горестей, ибо Соломон сказал: “Тот, кто связан с единым Богом, имеет с ним одну волю”. Давид прибавляет: “О, как хорошо и сладко жить вместе, как братья!” Наш пророк Осия так заранее говорил о христианах: “В сердце их раздор и вследствие этого они погибнут”».
Следовательно, чума или любой другой мор уже не только ожидались в Европе в течение нескольких десятилетий, но были даже известны, как сегодня говорят, их «заказчики» и «исполнители».
По утверждению Г. Гезера (1867), с началом эпидемии «черной смерти» в 1346 г. появились новые подробности «заговора» — по Европе ходила молва, что евреи были подстрекаемы к этому преступлению посланными им письмами от таинственных старшин из Толедо в Испании.
Кроме того, уверяли, что найдено письмо, написанное во время распятия Спасителя и посланное иерусалимскими евреями к своим братьям, например, в Ульян. Содержание письма было таковым, что вызвало у христианского населения Европы ярость и жажду мщения.
В мае 1348 г. в трех городах Франции начались еврейские погромы, однако тогда они еще не носили всеобщий характер. Ситуация изменилась осенью, когда в сентябре в Шильоне (городок у Женевского озера) еврейский врач во время кровавых истязаний признался, что он и еще несколько членов еврейской общины отравили городские колодцы. Новость быстро распространилась по всей Европе. Евреев обвинили в организации массового отравления колодцев, пытками заставили сознаваться в подготовке этого преступления, судили и на основании суда и закона подсудимых вместе с не подвергавшимися суду единоверцами сожгли на кострах (рис. 6).

6. Вклад инквизиции в борьбу с чумой.
Такие же зверства повторились в Берне. Затем власти отбросили формальности суда и действовали с помощью толпы. Страх и помешательство стали всеобщими. В Базеле было специально построено деревянное здание, куда собрали всех евреев и сожгли. То же было во Фрейбурге и во многих городах Эльзаса. В резиденциях короля Карла IV все еврейское население было перебито, имущество же их было продано магистратами «по закону и справедливости».
Массовые сожжения евреев имели место Аугсбурге, Констанце, Галле, Мюнхене, Зальцбурге, Тюрингене, Эрфурте и других германских городах. В Париже перебито огромное количество евреев, их непохороненные трупы долго служили пищей волкам в окрестных лесах.
В некоторых городах Германии, где не было евреев — в Магдебурге, Лейпциге — обвинение в отравлении колодцев было возведено на могильщиков. Так к ужасам эпидемии были присоединены ужасы многотысячных сожжений и избиений еврейского населения. Всего же в Европе в те годы было уничтожено 50 крупных и 150 мелких еврейских общин и устроено 350 погромов.
«Черная смерть» «передает» Русь под правление Дмитрия Донского. У Ивана Калиты было три сына — старший Великий князь Семен (Симеон Гордый), средний Иван и младший Андрей. Великий князь Симеон умер от «черной смерти» в 1353 г. в дни Великого поста. Но сначала от той же болезни погибли два его сына, т.е. Симеон умирал уже бездетным, и возникла проблема наследования его удела. В помрачившемся сознании Симеон в присутствии духовника, братьев и старших бояр подписал завещание, по которому он оставлял «все свое» (удел, движимое и недвижимое имущество) за не родившимся еще сыном. Была ли беременна в тот момент супруга князя, неизвестно, но и она вскоре умерла. Из-за отсутствия прямых наследников у Симеона, его удел и имущество перешли к Великому князю Ивану. Таким образом, два крупных удела Московского княжества соединились. У Ивана было два сына — старший Дмитрий, известный как Донской, и младший Иван. После смерти Великого князя Ивана в 1359 г. в возрасте 33 лет, Московское княжество вновь разделилось, Дмитрий получил удел своего дяди Симеона, Иван — участок своего отца, а двоюродный их брат Владимир держал волость своего отца Андрея. Московские бояре в 1362 г. купили одиннадцатилетнему Дмитрию в Орде у хана Мюрида ярлык на Великое княжение Владимирское. В 1365 г. умер малолетний Иван, и Дмитрий вновь соединил княжество. Владимир Андреевич не имел ни малейшей возможности вести борьбу со своим двоюродным братом. Дмитрий же, необычайно усилившийся благодаря наследованию принадлежавших погибшему от чумы Симеону Москвы, Можайска и Коломны (с волостями), оказался способным бросить вызов могущественному темнику Мамаю. Однако пощади «черная смерть» кого-либо из сыновей Симеона, мы бы никогда не услышали такого имени — Дмитрий Донской.
Столетняя война. К началу пандемии «черной смерти» война между Англией и Францией длилась уже 10 лет (1337). Хотя обе страны потеряли от чумы до трети своего населения, война не прекратилась. Пока «черная смерть» свирепствовала, перемирие, заключенное в 1347 г. после поражения французов при Креси, было продлено до лета 1350 г. при обоюдном согласии враждующих сторон. Но той весной до короля Эдуарда, находившегося в Вестминстере, дошли слухи о французском заговоре, имевшем цель неожиданно напасть на Кале и захватить город. Ломбардский рыцарь, посланный к губернатору, который умер от чумы, был подкуплен, чтобы провести французский отряд ночью в замок. Но заговор был раскрыт, и нападавшие были захвачены врасплох. Испанцы воспользовались тем, что пять английских портов обезлюдели после чумы, начали грабить английских купцов в проливе. В августе 1350 г. небольшая английская эскадра разгромила кастильский флот.
Диспропорция между населением Франции и Англии теперь играла большую роль. В Англии в 1353 г. каждому держателю земли с годовым доходом в 15 фунтов было приказано явиться для посвящения в рыцари и несения соответствующей военной службы, в противном случае он должен быть оштрафован как нарушитель закона. Двумя годами спустя половина мужчин в возрасте, пригодном для несения военной службы, из двух Дербиширских деревень, была на войне. Когда население сократилось до двух-трех миллионов, Англия была вынуждена пополнять свои иностранные гарнизоны гасконцами, бретонцами, фламандцами, ирландцами и германцами (сразу после эпидемии англичане имели в своих гарнизонах во Франции около 10 тыс. человек).
Война, таким образом, продолжилась, хотя и в довольно беспорядочной манере — обе страны приходили в себя после «черной смерти». Однако уже к началу 1353 г. французам удалось на юге страны создать большую армию, которая захватила Сентонж.
Новые взрывы чумных эпидемий. Не успела Европа несколько прийти в себя и оправиться от ужасов «черной смерти», флагеллант-ства и еврейских погромов, как произошел второй взрыв чумы. С 1357 г. чума вновь охватила ряд местностей в Европе — Брабант, Славию, придунайские земли, Богемию, отчасти Германию. К 1360 г. чума с большой силой свирепствовала во Франции, Германии, Польше. В Кракове погибли от чумы все профессора вновь открытого университета, и за полгода было похоронено 20 тыс. человек. Часть польских деревень вымерла совершенно, часть — наполовину.
В 1359 г. во Флоренции от взрыва чумы вновь погибло 100 тыс. человек (Боккаччо), причем из каждой тысячи заболевших едва оставалось в живых десять (Петрарка). В 1361 г. в Авиньоне умерло 1700 человек, среди них 100 епископов и 5 кардиналов.
В 1360 г. чума появилась в пределах Реликтового Северо-Западного природного очага, в Пскове, где произвела чрезвычайные опустошения. Дальше чума в этом году не проникла. В 1361 г. чума охватила Ломбардию, Павию, Венецию, Падую, Парму, Пиаченцу. В 1363 г. наблюдалась жестокая эпидемия чумы на побережье Балтийского моря, где в ряде городов почти не осталось жителей. В 1368 г. — новая великая эпидемия чумы в Англии.
В 1364 г. на значительной части территории нынешней России вновь начали пульсировать очаги чумы. По восприятию современников, мор начался с низовьев Волги. С чрезвычайной силой эпидемии чумы свирепствовали на территориях Великого Евразийского чумного «излома»: в Нижнем Новгороде, Рязани, Коломне, Переяславле, Москве, Твери, Владимире, Ярославле, Суздале, Дмитрове, Можайске, Волоке, Костроме, Белозерске. В 1365 г. вновь напомнил о себе Реликтовый СевероЗападный природный очаг: чума «перебросилась» на Торжок, Ростов, Псков и, разумеется, в их уезды.
В эту эпидемию уже наряду с легочной формой чумы, была бубонная чума с поражением паховых, подмышечных, шейных, затылочных и подчелюстных лимфатических узлов.
Мор был признан на Руси карою Божьей за грехи, однако наблюдатели не могли не заметить ряда фактов, говорящих о «прилипчивости» болезни. Современник записал: «Видяше друг друга скоро умирающе и сами на себя того же ожидающе, имения свои даяху убогим и нищим и никто же не взимаху, аще бо кто что у кого возьмет, в той же час неизцелно умираху». Отсюда появилась такая мера, как изолирование больных от здоровых и ряд других ограничений, вплоть до застав, но все они в XIV веке еще не проводились систематически, а носили спорадический характер.
В Европе новый, третий, взрыв эпидемии чумы начался в 1382 г. По описанию Шалена де Винарио, чума началась в Авиньоне, затем она распространилась по Франции, Италии, Испании, Португалии, Германии, Англии и Греции. От чумы умирали главным образом дети. В первые месяцы эпидемии болезнь, носившая в большинстве случаев характер бубонной чумы, приводила к смерти на 4–5 день, в дальнейшем не только смерть наступала позднее, но появилось большое число людей, выздоровевших от чумы.
Эпидемии чумы продолжились и в следующем столетии, но они резко изменили свой характер. В XV столетии легочную чуму сменила менее опасная бубонная форма болезни. Это значительно снизило смертность европейцев от чумы, хотя в отдельных регионах Европы, в том числе и в России, очень жестокие эпидемии чумы продолжались.
Художественное отражение темы эпидемий чумы. Ж. Делюмо (1994) обратил внимание на то, что в написанной еще в конце XIII века «Золотой легенде» есть сцена видения святого Доминика, когда на небесах Христос в гневе грозит тремя копьями людям, преисполненным гордыней, алчностью и прелюбодейством. Для духовенства и верующих «черная смерть» и последующие за ней эпидемии воспринимались как смертоносные стрелы, ниспосланные сверху в качестве наказания Господня. Так, в муниципальной регистрационной книге Орвисто 5 июля 1348 г. есть запись, свидетельствующая об «огромном количестве смертей вследствие чумы, разящей всех своими стрелами». В иконографии XV—XVI веков это сравнение распространяется как в Италии, так и за Альпами. Первое изображение чумных стрел в храмах появляется в 1424 г. в Геттингене на панно церковного алтаря, где Христос карает людей тучами стрел и семнадцать уже попали в цель. Но большинству людей удается укрыться под покровом Богородицы (эта тема также будет очень распространенной). Фреска Гоццоли в Сан-Джими-ньяно (1464) изображает Бога-отца, который, несмотря на просьбы Христа и Марии, посылает отравленную болезнью стрелу на город. Диптих Шаффнера (около 1510—1514 гг.) из Нюрнберга также посвящен этой теме: слева на фоне грозового неба ангелы мечут стрелы в грешных людей, которые раскаиваются и молят о пощаде; справа Христос по просьбе святых — защитников от чумы, жестом останавливает акт кары, и стрелы огибают город, не попадая в него. Иногда показывается не само наказание, а его результат. На картине неизвестного немецкого художника той же эпохи изображены люди, пораженные ниспосланными свыше стрелами в пах или подмышки, то есть в те места, где обычно образуются чумные бубоны. Падает пронзенная стрелой женщина, дитя и мужчина распростерты на земле — один умирает, второй уже мертв. Мужчине во цвете лет и сил тоже не избежать направленной на него стрелы.
Ж. Делюмо обратил внимание на разящие стрелы чумы на погребальной стеле в Моосбурге (церковь Св. Кастулуса, 1515 г.) в соборе Мюнстера, на полотне Веронезе в Руане, в церкви Ландо-ам-дер-Изар. В одном из вариантов этой темы Бог передает стрелы в руки Смерти, собирающей жатву среди людей всех сословий, занятых трудом либо развлечением. Этой теме посвящены художественные произведения из городской библиотеки Сьенны (1437 г.), Сент-Этьен де Тинэ (1485 г.), палермского дворца Абателло (Триумф смерти XV в.), гравюра 1630 г. неизвестного английского мастера, на которой изображены жители Лондона, убегающие от трех скелетов, грозящих им стрелами.
Делюмо считает, что художники старались подчеркнуть не только карающий аспект чумы, но также ее внезапность и вездесущность: богач и бедняк, стар и млад — никто не может льстить себя надеждой на спасение. Два последних аспекта болезни производили особо удручающее впечатление на современников. Во всех реляциях об эпидемии чумы подчеркивается внезапность болезни.
Чума — непризнанный источник вдохновения с XIV по XIX век, начиная с флорентийских фресок в Санта-Кроче до картин Гро и Гойи («Чума в Джаффе» и, соответственно, «Чумной госпиталь»). Связь между чумой и сюжетом «Плясок смерти» подтверждается тем, что заказы на эту тему исходили обычно из городов или от лиц, пострадавших от чумы. Гравюра «Пляски смерти» Голбейна Младшего (1530 г., Лондон; художник сам стал жертвой чумы 30 лет спустя) выдержала 88 изданий с 1830 по 1844 г. Этой же теме посвящены гравюры итальянца Стефа-но Делло Белла (около 1648 г.). Они отражают события во время чумы в Милане в 1630 г.: смерть уносит младенца, толкает в могилу старца, сбрасывает в колодец юношу и убегает в обнимку с женщиной.
С предельным реализмом художники изображают ужасы чумы и кошмар, который довелось пережить их современникам, неизменно подчеркивая быстротечность кончины заболевшего (рис. 7 – 9).
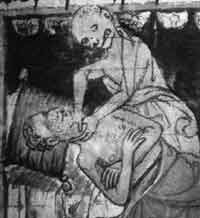
7. «Черная смерть». Из Stiny Codex, XIV столетие. Университетская библиотека, Прага, Чешская республика

8. Танец смерти. Чума поражает работников книгопечатной мастерской (гравюра 1500 г.)
Некоторые сюжеты повторяются во многих произведениях, например, ребенок, прильнувший к груди умершей матери. Он изображен у Рафаэля, Доменикино, на двух полотнах Пуссена, на первом плане композиции Тьеполо и др.
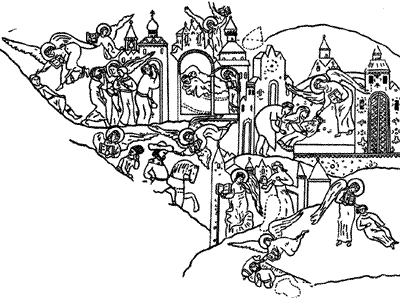
9. Одно из клейм иконы «Видение пономаря Тарасия», изображающей эпидемию чумы 1508 г. в Новгороде. Болезнь захватила врасплох всех. Люди внезапно заболевают и падают, как будто пораженные молнией (Богоявленский Н.А., 1960)
По жестам и позам изображенных на картинах персонажей можно догадываться о зловонии, исходящем от трупов: один, зажав нос, отворачивается от умирающего, другой, лекарь, подходит к больному, держа у носа платок. На многих картинах, в том числе и Пуссена, сюжет с ребенком на холодном теле матери дополнен третьим персонажем, который, закрыв нос, уводит ребенка прочь.
Наконец, художники постарались воссоздать в своих произведениях атмосферу ужаса перед лицом стольких смертей, невообразимого смешения живых и мертвых. Улицы буквально усеяны гниющими трупами, которые не успевают убирать. Повозки или лодки, переполненные мертвецами, трупы, привязанные к хвосту лошади или зацепленные крючками, переполненные лазареты, где мертвые лежат рядом с живыми в такой тесноте, что можно ходить по головам. Эти сюжеты переходят из одной композиции в другую. Так, на известной картине «Базарная площадь в Неаполе в 1656 г.» Спадаро изобразил страдания и агонию умирающих, раздутые гниющие тела, крыс, пожирающих внутренности трупов, человека, несущего на своих плечах тело умершего и т.п.
Культы святых. Для защиты города от чумы в дар святым преподносились свечи. В 1384 г. советники Монпелье преподносили в дар Богородице свечу, с которой обошли защитный вал города. В Амьене подобное подношение было сделано в 1418 г., в Компьене — в 1453 г., в Лувье — в 1468 и 1472 гг., в Шалон-сюр-Сон — в 1494 г. и т.д.
Раскаяние и покаянные процессии были искуплением всего города. Зрителями были только больные, смотревшие на процессию из окон. Остальные жители — духовенство и гражданские лица, члены городского совета и простые граждане, монахи всех орденов и конфессий, то есть безликая городская толпа — участвовали в литургии, молились, молили, пели, каялись и вопили. Процессия была многочисленной, ей следовало обойти весь город, поэтому она длилась очень долго. Но независимо от конкретного назначения религиозная процессия должна быть долгой. Мольба о такой опасности может быть услышана Небом, если она длится достаточно долго, чтобы Всевышний Судия сменил гнев на милость. Чтобы быть лучше услышанными и увиденными, нужны были свечи, огни, жалобы самобичевателей, одним словом, беспрерывное моление. В хронике о чуме 1630 г. в Бусто подчеркивается, что во время крестного хода в честь Богородицы пение молитв не прекращалось, так же как и звон колоколов.
При такой опасности, как чума, нужно было не упустить ни один шанс и прибегнуть к помощи самых сильных защитников, чтобы добиться милости Божьей. Считалось, что Богородица никогда не гневается и помогает смягчить гнев своего Сына, поэтому к ней обращались за помощью: «О Матерь Божья, дай приют неприкаянным! Под твоей сенью мы обретем покой и защиту от Черной Чумы и ее яда». Начиная с XIV в. покров Богородицы изображается как защита от чумы в итальянской, немецкой и французской живописи. В XVII в. эта тема будет продолжена и дополнена: Богородица будет окружена святыми угодниками, и через них будет принимать людские мольбы.

10. Скульптурное изображение святого Рока, изготовленное Bernardino Luini. На бедре святого показан чумной бубон (Wu Lien-Ten U.A. et al., 1936)
Святыми защитниками от чумы у европейцев считались Св. Себастьян и Св. Рок (рис. 10). По легенде, Св. Рок родился в Моннелье, затем жил в Италии, заболел чумой и был изгнан из Пьяченцы. Он нашел пристанище в бедной хижине недалеко от города. Охотничий пес жившего по соседству синьора стал воровать с хозяйского стола хлеб, который он относил больному. Его хозяин, Готтар, заинтересовался этим и проследил, куда бегает пес. Он сам стал кормить Рока до его выздоровления. Святой обратил Готта-ра в веру, и тот стал отшельником. Вернувшись в Монпелье, Рок не был узнан родными. Его посчитали шпионом и бросили в тюрьму, там он умер в 1327 г. Стены камеры, где он находился, осветились светом, и около тела святого появились слова, начертанные ангелом: «Защитник от чумы». Впоследствии его останки были перенесены в Венецию, его слава упрочилась и превысила славу св. Себастьяна.
В иконографии отображен как весь жизненный путь святого Рока (в церквах Лиссабона, Венеции, Нюрнберга), так и отдельные сцены его жития. Обычно он изображается с посохом и собакой и указывает на чумной бубон на своей ноге. Кроме святых Себастьяна и Рока существовало не менее пятидесяти различных святых, неравных по известности и силе воздействия, чтимых в разных странах Европы.
«Следы» чумы XIV столетия в детских сказках. Некоторые сказки и детские стишки корнями уходят во времена эпидемии чумы 1348 г. «На шее венки из роз, Букетиков полные карманы, Апчхи-апчхи! Все падают на землю».
Несомненно, здесь дано описание традиции носить гирлянды цветов во время чумы, чтобы приглушить запах, исходивший от трупов. Две последние строчки свидетельствуют как об отсутствии сколько-нибудь действенного лекарства (если обладатели букетиков делали последний вздох и падали замертво), так и о постоянном страхе детей заразиться чумой при вдыхании зараженного воздуха.
Более «жизнерадостна» сказка о Дудочнике из немецкого города Хаме-льна, пораженного в 1358 и 1361 гг. чумой и полчищами крыс. Исторические факты совпадают с рассказом и поэмой Р. Браунинга: «Хамельн был наводнен крысами. Власти города наняли странствующего крысолова. Когда он истребил всех крыс и потребовал плату за работу, власти предложили ему жалкие гроши. Крысолов покинул город и поклялся отомстить. Там временем дети Хамельна собирали тушки крыс, которыми были завалены улицы города, и бросали их в реку Везер. Заразившись чумой, дети умерли. Их похоронили на склоне горы Коппельберг. В сказке именно в этом месте гора открылась и навсегда поглотила Дудочника и детей!»
Появление привычки к пьянству в Европе. Дистиллированные спиртные напитки были впервые разработаны в XII столетии в Италии. Но во времена «черной смерти» они стали необыкновенно популярными, так как считались населением предупредительным средством против чумы. Разумеется, это было не так, но в тех обстоятельствах их употребление снижало всеобщий страх перед эпидемией.
Экономические последствия. Непосредственным последствием «черной смерти», так же как и шока, и ужаса, который сопровождал ее распространение, стал экономический хаос. В своем грязном и убогом средневековом существовании люди привыкли к инфекционным болезням, но эта не являлась обычной эпидемией. Пока она продолжалась, прекращались все формы экономической деятельности. Урожай не собирался, налоги или ренты не взимались, рынки не устраивались, а правосудие не исполнялось. На суде епископа Даремского в Хогтоне 14 июля 1349 г. было записано, что «никто не желает платить пошлины ни за какие земли, которые находятся в руках лорда, из-за страха перед чумой; и все, таким образом, провозглашаются не выполнившими своих обязательств, пока Господь не принесет какое-нибудь избавление». По всей Европе наблюдались незанятые и необработанные земли, в тот момент было почти невозможно что-нибудь продать.
По словам английского хрониста, «...все шло по низким ценам из-за страха смерти, ибо мало кто беспокоился о богатстве или о любом виде собственности. Человек мог получить лошадь, которая стоила 40 шиллингов, за половину марки, жирного быка — за 4 шиллинга, корову — за 12 пенсов, телку — за шесть пенсов, овцу — за 3 пенса, барана — за 2 пенса, большую свинью — за 5 пенсов, стоун шерсти — за 9 пенсов. Овцы и скот бродили брошенные по полям и среди посевов, и никто не пас их; из-за недостатка ухода они умирали в канавах или под изгородями в огромных количествах». Ухудшая ситуацию, ящур в те годы повсеместно погубил огромное количество скота.
В эпоху, когда вся работа была ручной, а богатство правящих и сражающихся классов покоилось почти полностью на сельском хозяйстве, последствия недостатка рабочей силы вызывали коренные изменения в ее стоимости. Цены за вспашку, покос и жатву, за выпас скота и перевозки удвоились, а в то же время ренты и ценность земли катастрофически упали.
В июне 1349 г., когда чума все еще свирепствовала в центральных графствах Англии, палата общин выпустила ордонанс (закон) против того, что называлось «злой умысел работников». Он был усилен последующим ордонансом в ноябре, дававшим право тем работодателям, кто платил заработную плату больше, чем было установлено в пред-чумные годы, изъять переплаченные деньги со своих рабочих и из них оплатить налоги. Этот же ордонанс постановил, что «каждый мужчина и каждая женщина... какого бы состояния они не были, свободного или крепостного, крепкие телом и в возрасте до шестидесяти лет, не живущие торговлей и не занимающиеся ремеслом, и не имеющие собственности, с которой бы они жили, ни собственной земли, возделыванием которой могли бы быть заняты», должны браться за любую работу, подходящую к их статусу, и за заработную плату, которая была принята в данной местности до чумы. Если неисполнение этого положения будет доказано двумя заслуживающими доверия людьми перед шерифом, бейлифом (представитель короля, осуществлявший административную судебную власть), лордом или констеблем (представитель городской администрации, в обязанность которого входило следить за порядком в городе, задерживать мелких правонарушителей, выдворять бродяг), каждый нарушитель будет сразу же арестован и отправлен в ближайшую тюрьму. Если же он оставил свою службу до конца установленного срока без какой-либо разумной причины, никакому другому работнику это место отдать было нельзя. Любой, предложивший ему заработок выше, чем установленная норма, должен был заплатить изначальному работнику в два раза больше. Ордонанс также предпринял попытку регулировать цены для «мясников, торговцев рыбой, конюхов, пивоваров и хлебников, торговцев домашней птицей и продавцов съестных припасов». В каждом графстве были назначены специальные судьи по рабочим, чтобы ввести ордонанс в действие.
Однако невозможно было добиться соблюдения этого закона. Когда в феврале 1351 г. английский парламент встретился первый раз после чумы, общины подали петицию короне, в которой они подробно остановились на «злонамеренности слуг... не желающих служить иначе, как за чрезмерную плату» и на том, что они не принимают ничего во внимание, кроме как «свою праздную и исключительную алчность».
Было установлено, что «каждый возчик, пахарь, погонщик при плуге, пастух овец, свинопас, скотники и все другие слуги» должны получать тот заработок, который платился сразу перед чумой, и служить годами, но не днями. Никто не может платить за сенокос более чем пенни в день, за покос луга — более чем 5 пенсов, за жатву пшеницы — более чем 3 пенса «без питья и еды и другого угощения». Работники, ищущие работу, должны были посещать то, что стало известным как «статутные сессии» в ближайших рыночных городах, неся в руках свои инструменты и «нанимались в публичном месте и отнюдь не в частном». Те, кто откажется, должны были быть закованы в колодки, которые было приказано выставить в каждой деревне, или помещены в тюрьму, пока не оправдаются. Такая практика наказаний за мелкие преступления просуществовала в Великобритании до 1830 г. (рис. 11).

11. Чумные колодки в британской деревушке Ниддердейле
Насколько непопулярными были эти «антирыночные законы», можно увидеть из материалов последующих судебных разбирательств. Так, констебли в Йоркшире передали в магистраты, что Уильям Мартин долгое время не работал, а работать мог, «но наотрез отказался это делать». В Линкольншире была такая же история: Уильям Кеберн из Лим-берга, пахарь, не шел на службу, кроме как только на несколько дней или месяц, не ел солонины, но требовал свежего мяса и, так как «никто не смел нанять его, он привык наниматься в нарушение статута нашего господина короля», он незаконно покинул город.
Даже в 1353 г. 25 нортумберлендских приходов были не в состоянии платить какие бы то ни было налоги, в то время как на другом конце страны управляющий принца Уэльского в Корнуолле докладывал своему хозяину, что на протяжении двух лет он не смог получить какие-либо поборы в любой части герцогства из-за «недостатка держателей, которые умерли во времена смертельной болезни». В том же году шериф Бедвордшира и Бекингемшира потребовал назад из казначейства деньги, выплаченные в предыдущем году сотнями за фермы, бейлифы же этих сотен, в свою очередь, отказались собирать их на обычных условиях из-за падения своих доходов (Брайант А., 2001).
Жертвы эпидемии. В собранном Г. Гезером из многих разбросанных источников цифровом материале содержатся следующие общие оценки человеческих потерь начала второй пандемии чумы. В присланном папе Клименту VI донесении количество умерших от чумы на Востоке в эту эпидемию исчислено в 23 млн. человек, из них на один Китай падает 13 млн. человек. Вогралик считал, что эти цифры вряд ли можно считать преувеличенными, если учесть необычайную густоту населения, имевшую место в то время в ряде азиатских стран, особенно в Китае. Де Мюсси утверждал, что густота населения в Азии в XIV в. «была в тысячу крат большей, чем в Италии». Что касается Европы, то Геккер подсчитал, что жертвами «черной смерти» сделалась одна четвертая часть всего ее населения, т.е. 25 млн. По разным местностям Европы поражаемость чумой, а, следовательно, и смертность от нее, были далеко не одинаковы. Так, в Шлезвиге умерло четыре пятых всего населения, в Гол-штейне умерло две трети всех жителей, в Баварии же только одна восьмая часть. В Авиньоне смертность была так велика, что не было никакой возможности хоронить умерших людей.
В Англии монах из Рочестера, Уилльям Дин, записал следующую сцену: «К нашему великому прискорбию чума унесла такое огромное количество жизней людей обоего пола, что нельзя было найти человека, который бы свозил трупы в могилу. Мужчины и женщины относили детей на плечах к церкви и сбрасывали их в общий ров. От него исходило столь устрашающее зловоние, что люди опасались проходить мимо кладбища».
Другой очевидец чумы, Боккаччо (1351), более эмоционален: «В стенах города Флоренции умерло, как уверяют, более 100 тыс. человек, а между тем до этого мора никто, уж верно, и предполагать не мог, что город насчитывает столько жителей. Сколько у нас опустело пышных дворцов, красивых домов, изящных пристроек, еще так недавно там было полным-полно слуг, дам и господ, и все они вымерли, все до последнего кучеренка! Сколько знатных родов, богатых наследств, огромных состояний осталось без законных наследников! Сколько сильных мужчин, красивых женщин, которых даже Гален, Гиппократ и Эскулап признали бы совершенно здоровыми, утром завтракало с родными, товарищами и друзьями, а вечером ужинало со своими предками на том свете!»
Для иллюстрации опустошений, произведенных чумой этого периода, приводим цифры смертности по крупным городам и некоторым областям Европы, обобщенные Г. Гезером (табл. 5.3).
Таблица 5.3 Смертность от чумы в городах и областях Европы в 1348 г.
Италия
Остров Сицилия 530 000
Пиза 300 000
Флоренция 50 000
Болонья 30 000
Венеция 40 000
Во всей Ломбардии 100 000
Сиена 80 000
Перуджа и окрестности 100 000
Генуя 40 000
Неаполь 60 000
Франция
Авиньон 60 000
Париж 50 000
Англия
Лондон 100 000
Норвич 50 000
Горные местности Шотландии мало пострадали
Германия
Базель Эрфурт Люцерн Вена Любек 14 000
Штрассбург 16 000
Веймар 5000
Лимбург 2500
Данцинг 13 000
Элбинген 7000
Любопытны факты смертности среди монахов ввиду их большой точности. В Италии монахов-миноритов погибло 30 тыс. человек. В Германии босоногих монахов умерло от чумы 124 434 человека.
Испанский историк Морешон отмечал (цит. по Гезеру Г., 1867), что со времен потопа ни разу между людьми не было такого страшного мора. Страна опустела, церкви превратились в развалины, потому что не кому было заботиться об их поддержании. Обширные пространства земли остались без владельцев. И ими завладевал первый пришедший.
Заболеваемость и смертность на Руси тоже была чрезвычайная, цифровых данных, точнее ее характеризующих, нет (Рихтер А., 1814).
Постэпидемический демографический взрыв в Европе. Вторая пандемия чумы пришлась на акматическую стадию этногенеза «христианского мира», поэтому численность европейского населения быстро восстанавливалась.
Морешон обратил внимание на один из механизмов этого загадочного явления. По его описанию, как только закончились эпидемии первой волны, в Европе произошел демографический взрыв. Суть его заключалась во множестве вновь создаваемых семей, которые оказались необычайно плодовиты — в таких браках очень часто рождались двойни. Новые поколения людей были менее подвержены заболеванию чумой, смертность же среди заболевших резко снизилась. Пассионарный накал в отдельных этнических группах был настолько высок, что, несмотря на потери от чумы, Англия и Франция почти 100 лет вели упорную войну друг с другом.
И еще одно странное совпадение — после первых волн «черной смерти» из Европы стала исчезать проказа.
ОЧЕРК X
ЧУМА В МАРСЕЛЕ И ПРОВАНСЕ (1720—1722)
После катастрофической эпидемии чумы в Лондоне в 1665 г. крупные эпидемии чумы в Западной Европе прекратились, и европейцы стали о них забывать. Однако в 1720 г. чума неожиданно и страшно напомнила о себе в Марселе. Обстоятельства появления знаменитой Марсельской чумы реконструированы современниками, но ими же и запутаны. Определен даже непосредственный виновник «завоза» чумы в Марсель — судовладелец Шато, но, возможно, и он был тут ни при чем.
Чума в Марселе. Судно Шато прибыло в марсельскую гавань 25 мая 1720 г. из Сирии, заходя в Сеид, Триполи и на Кипр. При последующем расследовании было установлено, что хотя в этих портах и возникла чума, однако Шато оставил их еще до того, как ее там обнаружили. Неприятности начали преследовать Шато с Ливорно, когда у него умерло 6 человек из экипажа. Но и тогда еще ничего не предвещало того, что его назначат «виновником чумы». Местные врачи засвидетельствовали, что эти смертные случаи произошли от «дурной пищи». Через два дня после прибытия в Марсель на судне умер еще один человек, но и этот случай был зарегистрирован портовыми службами как не подозрительный, товары Шато выгрузили на пирс для дезинфекции.
В начале июня один за другим умерло еще несколько человек из команды Шато от болезни, которая портовыми врачами была признана «нечумообразной». Через несколько дней, 7 июня, заболели двое работников порта, переносившие товары с судна Шато. Хотя у них были опухоли под мышками, местный хирург не признал их болезнь чумой. Вскоре они умерли вместе с частью своего семейства. С этого времени среди других жителей «старого города», имевших какие-либо отношения с прежде заболевшими, стала проявляться лихорадочная болезнь с опухолями, быстро приводящая их к смерти. Власти встревожились — прибывшие из Парижа врачи дю Вренэ и Бойэ, а также прибывшие из Монпелье врачи Шикуано и Дейдье, объявили, что эта эпидемия не что иное, как чума, и потребовали предпринять энергичные меры для прекращения эпидемии. Власти арестовали Шато и немедленно ввели самые жесткие карантинные меры, но было уже поздно.
Эпидемия распространилась по всему городу. К ней присоединились недостаток продовольствия, грабежи, убийства и народное недовольство. Клинически это была бубонная форма чумы. Больные, как правило, умирали на 2–5-й день болезни. В начале и в разгаре эпидемии не было ни одного случая выздоровления, и лишь к ее концу стали появляться люди, перенесшие чуму.
Сила эпидемии нарастала до конца сентября. Улицы города заполнили тысячи трупов. Вот описание Марселя 1720 г., сделанное современником: «Заразный смрад исходит из домов, где разлагаются трупы, он проникает на улицы, загроможденные одеялами, матрацами, бельем, лохмотьями и прочими гниющими нечистотами. Могилы переполнены трупами, вид которых ужасен, одни почернели как уголь и раздулись, другие тоже распухли, но синего, фиолетового или желтого цвета, все в кровоподтеках, гниют и разлагаются» (рис. 12).

12. Чума в Марселе 1720 г. Фрагмент картины неизвестного художника (Монпелье, Франция)
Для удаления трупов власти привлекли 698 сосланных на галеры каторжников. Из них только 241 человек остался на своем посту, остальные же либо умерли, либо разбежались. Каторжники тащили из домов все, что видели. Чтобы не возвращаться в дом, где были больные по несколько раз, они бросали в повозку и мертвых и умирающих людей. В городе появились ложные «черные вороны», они ездили по домам и в отсутствии хозяев грабили их. Пример выполнения долга показало местное духовенство, возглавляемое архиепископом Бельсенсом, отказавшимся покинуть Марсель и ставшим свидетелем 11 смертей в своем доме Он утешал и причащал «выброшенных из домов и лежащих на улице среди трупов» умирающих горожан. Но и ему пришлось испытать страх и слабость. В какой-то момент, уже в конце эпидемии, Бельсенс решил больше не выходить из дома и велел замуровать ворота. Марсельцы, в начале эпидемии сделавшие его своим кумиром, теперь решили, что он их предал. Горожане обложили дом епископа трупами и даже перебрасывали мертвецов через стены, чтобы сгубить его наверняка.
Четвертого сентября Бельсенс написал письмо архиепископу Арля: «Мне с трудом удалось оттащить сто пятьдесят полусгнивших и изъеденных псами трупов, которые валялись возле моего дома и распространяли заразу, так что я был вынужден съехать оттуда. Из-за запаха и самого вида трупов, заполнивших улицы, я не мог несколько дней выходить из дому и оказывать помощь нуждающимся. Я попросил стражу проследить, чтобы больше не бросали трупы возле моего дома».

13. Каторжник и солдат.Власти Марселя и Тулона были вынуждены привлекать каторжников для уборки трупов, копания могил и оказания медицинской помощи
Героически действовал во время чумы в Марселе знаменитый врач Шикуано. В числе депутатов-врачей, посланных правительством на помощь к страдавшему городу, он выделялся своим рвением и мужеством. Э. Литтре (1873) отмечал: «В то время как многие врачи и хирурги были поражены страхом, он появлялся в городе и входил в каждую больницу; кровати зачумленных не внушали ему страха; он спокойно подходил к ним, осматривал их, как бы он имел дело с простою лихорадкой, дышал воздухом, выходящим из уст умирающих, утешал их, сам подавал бульон этим несчастным, не видевшим вокруг себя ничего иного, кроме образа смерти. Он дотрагивался до нарывов, до открытых язв; в крайнем своем рвении, он открывал тела умерших чумою, вскрывал их раны и много раз исследовал их».
Уже упоминавшийся нами Дейдье во время марсельской чумы пытался понять механизм заражения людей чумой. Он вынимал желчь у покойников и впускал ее в кровь собак; вследствие чего на последних «образовывались нарывы и язвы», от которых они погибали и которые он сравнивал с явлениями чумы.
С 11 октября 1721 г. жестокость эпидемии стала постепенно снижаться. Сначала это проявилось увеличением числа людей, выздоравливающих от чумы. С 19 ноября уменьшилось и количество случаев заболевания. С 10 декабря чума фактически прекратилась, погубив в Марселе за 15 месяцев 40 тыс., а некоторым данным, 64 тыс. человек из 90 тыс. горожан. Отдельные случаи чумы в Марселе встречались даже в апреле 1722 г., но они не получили дальнейшего развития.
Чума в Провансе. Болезнь быстро «вышла» за пределы Марселя. Уже 20 октября 1720 г. чума поразила город Экс. По одной версии современников, она была занесена туда посредством шелковых товаров, по другой — ее занес хирург, принимавший женщин из Марселя. Чума покинула Экс в марте 1721 г., погубив 18 тыс. жителей.
В ноябре 1720 г. чума из Марселя (как тогда считали) проникла в город Арль. Здесь она достигла своей наивысшей точки в июне следующего года, истребив в этом месяце 3500 жителей. В сентябре 1721 г. эпидемия чумы прекратилась, но город и его окрестности были опустошены. Из 23 178 жителей погибли 10 210, т.е. 43%.
«Уксус четырех разбойников»
Так называлось средство, получившее распространение в Европе после чумы в Марселе. Оно состояло из смеси уксуса и камфоры с мелко изрубленными частями многих растений — шалфея, мяты, руты, чеснока, корицы, гвоздики и т.п. Происхождение названия объясняется следующей легендой, Во время чумы в Марселе четыре разбойника без всяких для себя последствий проникали в зачумленные дома и грабили их. По окончании эпидемии они были схвачены, и на суде им было обещано прощение, если они откроют секрет, спасавший их от заражения чумой. Они, якобы, сообщили рецепт средства, которое они употребляли. Как указывает русское наставление XVIII столетия, «сей уксус препоручается от заразы и прилипчивых болезней; моют оным руки и лицо; курят в комнатах и избах, наливая на раскаленный камень или железо, также обкуривают им белье и платье» (Еженедельные известия Вольного экономического общества, 1789). «Уксус» был положительно оценен Д. Самойловичем во время эпидемии в Москве в 1771 г.
Самая жестокая эпидемия чумы вспыхнула в начале 1721 г. в Тулоне. В городе погибло около 20 тыс. человек из 26 тыс., более 70% всего населения. Власти Тулона были вынуждены использовать сосланных на галеры каторжников не только для копания могил, но, после гибели большей части врачей, для оказания медицинской помощи больным.
Почти с такой же жестокостью как в городах, эпидемия чумы свирепствовала в деревнях. Общее число умерших от нее во всех пораженных местностях, составило 87 659 из 247 890 жителей (35,3%). Чаще всего заболевали чумой портные, лакеи и ветошники, реже других — кожевенники. Эпидемия пощадила каторжников — из 10 тыс. сосланных на галеры, заболело 1300 человек (13%), из которых умерло только 762 человека. В заведениях для умалишенных вообще не отмечено ни одного случая чумы. Чума пощадила и монастыри. Часто болезнь ограничивалась только одним бубоном, который переходил в разрешение или нагноение. Доктор Бертран насчитал до 20 тыс. таких случаев только в Марселе. Но, видимо, такое клиническое течение чума имела в начале и в конце эпидемии.
Марсельская чума вызвала панику в Европе. В Англии и Голландии решено было вообще отказаться от торговли с Францией, и все корабли, приходящие из портов Средиземного моря, должны были выдерживать 40-дневный карантин. Подобные же меры предпринимались и в Пруссии. В Швеции было приказано все привозимые из средиземноморских портов товары сжигать на месте.
Противоэпидемические мероприятия в России. В России первое сообщение о «моровом поветрии» на юге Франции было получено в сентябре 1720 г. от российского посланника в Париже. Тотчас по получению его, Петр I принял ряд мер против заноса чумы в Россию. Адмиралтейству и Коммерц-коллегии приказано «соблюдать осторожность» по отношению к прибывающим в Ригу, Ревель и Архангельск из Франции кораблям, подвергая их санитарному осмотру.
Французским купцам предложено для ввоза в Россию товара запастись пропуском, «пашпортом» от русского посланника в Париже.
По мере нарастания эпидемии во Франции строгости по отношению к прибывающим оттуда кораблям усилились, и, наконец, в 1721 г. начальникам всех русских портов было приказано не впускать ни одного корабля из французских гаваней. Одновременно был принят ряд предохранительных мер на сухопутных границах. Генерал-губернаторам и воеводам пограничных областей разослали именной указ-инструкцию, «как поступать должно при получении первых сведений о моровом поветрии из соседних государств».
Меры эти сводились к устройству застав, на которых днем и ночью должны были «гореть огни, чтобы проезжих чрез те огни... о той моровой язве расспрашивать под смертною казнью». Приезжающих из «заповетренных мест» велено было держать на заставах и никуда не пускать, «чтоб с людьми никакого сообщения не имели». Зараженные дома предписывалось сжигать со всем находящимся в них имуществом и скотом. Людей же — выводить «в особые пустые места».
Судя по имеющемуся историческому материалу, в Россию чума на этот раз не проникла. Однако в обнаруженном К.Е. Васильевым и А.Е. Сегалом черновике «Ведомостей» за 1720 г., носящем название «Ведомости публичные для известия из коллегии иностранных дел», помещено сообщение из Лейпцига от 7 августа: «По некоторым ведомостям из Царя-града от 27 июня видится, что моровое поветрие много там бедства чинит: и что ежели оно там продолжится, то султанский двор принужден будет выехать оттоль вон; оное поветрие распространяется в Могилеве и во многих местах в Подолии». В отпечатанной газете это сообщение с пометкой «чтено 27 августа 1720 г.» помещено не было. Очевидно, редактор (возможно, сам Петр I) не счел нужным оповещать население России о «моровом поветрии» в Подолии и в Могилеве. Что это была за эпидемия, сегодня решить уже невозможно из-за отсутствия каких бы то ни было клинических или эпидемиологических данных.
Судьба Шато. Но что же произошло с Шато? В дискуссии о причине чумы, вспыхнувшей в Марселе в 1720 г., верх одержали контагионисты во главе с доктором Жаком Астрюком (1634—1766) из Монпелье. Шато судили и приговорили к смертной казни. В его защиту выступили известные в то время врачи-антиконтагонисты Шикуано, Дейдье и Бойэ. Они утверждали, что чума «самобытно произошла в Марселе», и указывали на дождливую сначала, а затем жаркую погоду в 1720 г., а также на крайне бедственное состояние «бедного класса народа». Они настаивали на том, что «чумообразные лихорадки» господствовали в Марселе еще до прибытия корабля Шато и что чума появилась преимущественно в грязном «старом городе» и что экипаж этого судна заболел оттого, что имел контакты с населением «старого города», а не наоборот. В пользу этого мнения очень веско свидетельствует опубликованный столетие позже дневник Гужона, казначея епископа Бельсенса, который тот вел в течение 1712—1722 гг. Гужон за 23 дня до прибытия корабля Шато в Марсель записал свое наблюдение о лихорадке среди жителей «старого города», которая проявлялась бубонами.
Шато так и не казнили, он ответил не перед людьми, а перед Богом. Он умер в марсельской тюрьме незадолго до исполнения приговора... от чумы. Так закончилось второе пришествие чумы в Западную Европу.
ОЧЕРК XX
ТРАГЕДИЯ В СТАНИЦЕ ВЕТЛЯНСКОЙ — ТУПИК ДОБАКТЕРИАЛЬНЫХ ПРЕДСТАВЛЕНИЙ ОБ ЭПИДЕМИОЛОГИИ ЧУМЫ
(1878)
Во второй половине XIX столетия вновь запульсировали природные очаги Великого Евразийского чумного «излома» (1863—1879). В июне 1877 г. «очнулся» Прикаспийский Северо-Западный очаг чумы. Чума тихо вернулась в Астраханскую область. В Астрахани больные, по наблюдениям врачей, переносили болезнь легко, большей частью на ногах. Вспышку астраханской чумы посчитали заносной и привели ее в «генетическую связь» с рештской эпидемией в Персии. Бубонные заболевания продолжались в городе и окрестностях в июле, августе и сентябре, а отдельные случаи встречались и позже — в 1878 и 1879 гг., но они перестали вызывать озабоченность у властей. Однако в станице Ветлянской (Ветлянке) пульсация очага приобрела столь отчетливый характер, что была услышана не только в России, но и в Европе. Мы восстановим ход этой «чумной бойни» по работам Г.Ф. Архангельского (1879), М.И. Галанина (1897), Н.К. Щепотьева (1897), Г.Н. Минха (1898), Ф.А. Дербека (1905), О. Слободова (1905) и др.

14.
Развитие эпидемии. По клиническим проявлениям болезни эпидемия чумы в Ветлянке делится на два периода:
1) с преобладанием бубонных форм;
2) с преобладанием безбубонных и, в частности, легочных форм чумы (рис. 15).
Первый период эпидемии начался 28 сентября 1878 г. с заболевания 65-летнего казака Агапа Хритонова. Он жаловался на головную боль, слабость, общее недомогание и боль в боку (без кашля и кровохарканья) и, кроме того, у него был бубон под мышкой. Казак умер 2 октября. Заболевание Агапа пытались тогда объяснить тем, что какой-то родственник привез ему товары из Малой Азии, но эта версия не выдержала проверки.

15. Распространение чумы в станице Ветлянской (Минх Г.Н., 1898).1 — динамика заболеваний чумой. 2 — движение чумы в домах Беловых.3 — движение заносов (первичных) из домов Беловых. 4 — движение заносовчумы из ст. Ветлянской в другие селения. Цифровые данные по тексту и вграфике на одну и ту же дату у Минха не всегда совпадают.
Вслед за Агапом заболели бубонной чумой три молодых женщины (5, 8 и 9 октября), в том числе и его беременная сноха Елизавета. У нее были сильная головная боль, жар, общая слабость. Затем последовали преждевременные роды, после родов образовался бубон в паху. Эти женщины выздоровели безо всякого лечения. Но заболевания бубонной чумой в станице продолжались: 12 и 13 заболели еще две женщины, в течение 4–5 дней они погибли. У Писаревой Мавры (умерла 17 октября) были бубоны под обеими мышками и жалобы на неопределенные боли в боку, однако кашля и других явлений со стороны дыхательных путей не отмечено.
19 октября фельдшер Трубилов, встревоженный этими смертельными заболеваниями, пригласил на совещание своего товарища из Копановской станицы, фельдшера Стирхаса. Однако болезнь вдруг «смягчилась», из следующих 7 заболевших (бубоны в паху) умер только один (Хритонов Макар, 27 октября). 8 ноября скоротечно и без бубонов умерла Наталья Колесова, за ней еще при сходных обстоятельствах — молодой казак (12 ноября) и пожилая казачка (13 ноября).
13 ноября фельдшер Трубилов рапортом сообщил в Астрахань, что в Ветлянке появилась неизвестная ему болезнь и поэтому он попросит прислать в станицу врача. Он указал на то, что у больных наблюдались опухоли лимфатических желез, лихорадка, головная боль и упадок сил; больные, по его словам, обращались за медицинской помощью тогда, «когда всякая помощь невозможна, из 14 заболевших в начале эпидемии умерло семь».
Для проверки этого донесения в Ветлянку астраханской медицинской управой был командирован доктор Кох, который принял существующую там болезнь за «жестокую перемежающуюся лихорадку с припуханием желез». Одновременно с ним, 18 ноября (к этому числу от чумы погибло еще двое казаков), «вследствие словесного приказания» наказного атамана, станицу посетил старший войсковой врач астраханского казачьего войска, доктор Депнер. Он, осмотрев больных (8 человек), сообщил атаману (18 ноября), что казаки страдали «послабляющей лихорадкою с опухолью печени, селезенки, припуханием лимфатических желез, или паховых или подмышечных, и тифоидным состоянием». Значительную смертность он объяснил тем, что больные слишком поздно обращались за врачебной помощью и не соблюдали «должной осторожности во время болезни».
В списке больных, приложенных доктором Депнером к рапорту, приведены фамилии 7 человек, которые, по его мнению, подают надежду на выздоровление, в выздоровлении восьмого он сомневается, так как больной «кроме того: одержим воспалением легких». В действительности же, из тех больных, которых видел Депнер, после его отъезда умерло четверо, а больной, выздоровление которого вызвало у него сомнение, выжил.
Доктор Кох в своем рапорте также отметил одного больного, Писарева Лариона, 59 лет, имевшего бубон под мышкой, болевшего уже 10 дней. У того наблюдался кашель с кровохарканьем. Кох указал в своем рапорте на особый характер мокроты Писарева — клейкая, похожая на ржавчину. При перкуссии его легких он услышал тупой звук, при аускультации — крепитацию. Впоследствии Писарев выздоровел, не заболели после общения с ним Депнер и Кох.
Первый, кто не поверил диагнозу «лихорадка», поставленному врачами, был священник Гусаков, также потом умерший от чумы. «Будто мы не знаем, что такое лихорадка, — записал тогда он в своем дневнике, — у людей появляется головная боль, затем жар, головокружение, рвота, опухоль в паху или под мышкою, и через 3–4 дня, самое большое через 6 дней, они умирают. Разве это лихорадка!?»
Люди продолжали умирать, но настоящий характер болезни не был известен. В метрической книге станицы до конца ноября в качестве причины смерти указывались: «от простуды», от «злокачественной» или «тифозной горячки». Население Ветлянки в этот период эпидемии относилось довольно безразлично к ней, администрация также не предпринимала никаких мер. Доктор Кох в ноябре добросовестно несколько раз приезжал в Ветлянку, но чуму не распознал и оставался при своем прежнем мнении, что больные страдают малярией, назначал им хинин и уезжал. Приехав в последний раз в Ветлянку 27 ноября, он уже не покидал ее до самой смерти.
Со второй половины ноября, злокачественность болезни возросла, в это же время стали появляться случаи заболеваний, не осложненные поражением лимфатических желез. В последней декаде ноября были еще два случая затянувшейся бубонной чумы с кровохарканьем (первый — Писарев Л.): у Степана Астахова и Капитолины Зелотиной, но оба погибли. Однако они не привели к распространению легочной чумы по станице, возможно, ее вообще бы там не возникло, если бы возбудитель болезни не попал в семейство Беловых.
Эпидемическая активность Прикаспийского Северо-Западного природного очага чумы
С 1806 г. стали часто регистрироваться вспышки чумы в ряде сел Астраханской области на правом берегу Волги (Енотаевка, Солодники и др.): в 1821, 1835, 1836, 1878, 1899, 1913, 1922, 1924, 1929, 1930—1933 гг. В большинстве случаев вспышки чумы не были связаны друг с другом и носили локальный характер. Они были приурочены к сезону активного течения эпизоотии чумы среди малого суслика. С 1933 г. было начато плановое эпизоотологическое обследование этой огромной энзоотичной по чуме территории и истребление малого суслика в целях подавления эпизоотией. Отлов сусликов и заготовка шкурок этих зверьков были взяты под медицинский надзор, на энзоотичной территории промысел малого суслика был запрещен. С тех пор заболевания чумой среди местного населения прекратились. Паразитарный фактор заражения людей чумой утратил свою силу с проведением дезинсекции. Постепенно в Ростовской и Волгоградской областях, Ставропольском крае и частично в Калмыкии и Дагестане (в северных их районах) в связи с распашкой земель площади, заселенные малым сусликом, стали резко сокращаться. Вслед за этим реже стали обнаруживаться эпизоотии, а с 1956 г. возбудитель чумы перестал в поселениях сусликов обнаруживаться вообще. Но уже в 1970 г., эпизоотия чумы вновь была обнаружена среди малых сусликов в Чечне в пределах Терско-Сунженского междуречья. В 1972—1973 гг., а затем в 1980—1981 гг. чума среди грызунов была обнаружена в Калмыкии; в 1975 г. — в популяциях малого суслика, а в 1980—1981 гг. — в поселениях малых песчанок в Северном Дагестане (Козлов М.П., Султанов Г.В., 1993).
Второй период эпидемии начался в семье богатого ветлянского казака Осипа Белова. Его сын Федор был женат на Марье Хритоновой. Минх не знал о существовании вторичных крысиных и о возможности развития домовых эпидемий чумы посредством инфицированных блох. Он считал, что именно от семейства Хритоновых произошел занос чумы в семейство Беловых. Однако к моменту заболевания первых Беловых легочной чумой их свояки уже были в значительной мере потрепаны бубонной чумой, с них она и началась в станице (Хритонов Агап). Всего у Хритоновых в первом периоде эпидемии было поражено бубонной чумой 9 человек, из которых четверо умерли, но ни один из них не страдал легочной формой болезни. В домах Беловых эпидемия проявляет себя сразу массой почти внезапных смертельных заболеваний (первыми погибли Федор и Марья) с почти полным отсутствием бубонных осложнений. Минх подчеркивал, что это обстоятельство могло бы «навести лиц, мало или совсем незнакомых с 1-м периодом ветлянской чумы, на мысль о какой-то другой, начавшейся только с Беловых, болезни».
Г.Н. Минх, писавший свой труд в добактериологический период эпидемиологии чумы, легко допускал перенос между семействами абстрактного «контагия». Сегодня же можно утверждать, что, так как у Хритоновых легочной чумы не было (как, впрочем, и в других станичных семействах в это время), то занос возбудителя болезни в семейство Беловых мог быть осуществлен только из крысиных очагов чумы блохами. Эти очаги могли быть как под домами Беловых, так и Хритоновых, которых «по-родственному» те посещали во время болезни. Тогда странным выглядит не типичная для данного способа заражения возбудителем чумы клиника поражения семей Беловых. Обратимся опять к работе Минха.
Исследуя отношение эпидемии по месту жительства пострадавших от болезни семейств, Минх обратил внимание на то, что чума хотя и держалась в первом периоде в северо-западном, Царицынском, конце станицы, но во втором периоде она довольно равномерно была рассеяна всюду. Если исходить из существующих сегодня представлений о контагиозности легочной чумы (некоторые исследователи даже рассуждают о каком-то «коэффициенте контагиозности» при этой форме болезни и даже определят его равным единице), то каждое пораженное эпидемией семейство должно было вовлекать в нее всех тех, кто находился с ними в контакте. Однако Минх констатировал тот факт, что близкое соседство, даже с наиболее пострадавшими от чумы семействами, не имело никакого влияния на распространение болезни по станице. Он отметил отсутствие заболевших во многих домах, расположенных вблизи тех, семейства которых поголовно вымерли («страшных приютов смерти», по его определению). Схема распространения чумы по Ветлянке приведена на рис. 14.
Просматривая метрические записи, он увидел в списке умерших все одни и те же фамилии: целые десятки Беловых, много Лобановых, Астаховых, Писаревых, Назаровых и т.д.
Вывод, который Минх сделал из этих наблюдений, состоял в том, что «только эти родословные могут досказать нам то, чего не могли открыть свидетели, что только они могли дать нам ясное представление о списке умерших, представляющемся нам, как мы сказали, без знания родословных, простым перечнем имен фамилий». Следовательно, можно предположить, что второй период ветлянской чумы — легочный, начался со случайного вовлечения в эпидемический процесс «критической массы» особых человеческих генотипов, у которых инфекционный процесс проявился вторично-легочной формой болезни. Относительная генетическая однородность многочисленных родов Беловых, и особенно членов семейства Белова Ивана, способствовала крайне упорному распространению вторично-легочной чумы по станице и отбору высоковирулентных штаммов ее возбудителя. После достижения «критической массы» из вторично-легочных случаев болезни, чума сформировала самостоятельные эпидемические цепочки (без участия эктопаразитов), состоящие уже из первично-легочных случаев («первичные заносы» — по определению Минха), это и привело к эпидемической катастрофе, названной в последствии «Ветлянской чумой».
В ночь с 5 на 6 декабря в Ветлянку вновь приехал доктор Депнер и одновременно с ним фельдшера Касикинской и Сероглазовской станиц Степанов и Анискин. По предложению Депнера было принято постановление станичного управления об открытии в Ветлянке больниц, им же была введена мера разделения станицы на 4 участка, из которых должны были сообщать врачам и фельдшерам сведения о больных. Сам же Депнер осмотрел больных только один раз (вместе с доктором Кохом). Причем он зашел в опустевший дом Осипа Белова. Видимо, «чумное побоище», произошедшее в этой семье, его потрясло и деморализовало. Депнер больше уже никуда не ходил, он заперся в отведенной ему избе и не пускал к себе даже фельдшеров. Те были вынуждены, принося ему свои рапортички, прикладывать их к стеклу окна, через которое Депнер их читал. 12 или 13 декабря Депнер уехал из Ветлянки в Енотаев-ку, мотивируя свой отъезд крайним нервным расстройством. Оттуда он послал рапорт наказному атаману, в котором писал, что с 27 ноября в Ветлянке распространилась возвратная горячка. В нем он отметил, что у некоторых больных развивается стеснение в груди, продолжительная рвота и кровохарканье. Если судить по его рапорту, с 27 ноября по 8 декабря включительно в Ветлянке заболело 110 человек, из них умерло 43, выздоровело 14, находятся на лечении 43 человека. Впоследствии Депнер пытался доказать, что он первым диагностировал чуму в Ветлянке, однако в его рапорте указаны и другие предполагаемые им диагнозы (см. ниже). Надо отдать должное доктору Депнеру: еще до правильного определения болезни, он потребовал введения карантина для Ветлянки (11 декабря).
Ниже мы приводим его рапорт наказному атаману Астраханского казачьего войска, написанный, видимо, в конце декабря 1878 г.
«Сначала появления эпидемии, в начале минувшего ноября 1878 г., у некоторых из жителей Ветлянской станицы появилась лихорадка, а после нескольких пароксизмов, через 7, 8 дней, стали развиваться опухоли лимфатических желез или в пахах, или под мышками. Узнав об этом, я прибыл в Ветлянку 18 ноября и нашел восемь больных в следующем состоянии: умеренное лихорадочное состояние типа послабляющего или перемежающегося; больные бодры, на ногах, аппетит хорош, сон нормален, равно и все отправления; вскрывшиеся абсцессы лимфатических желез или в пахах, или под мышками выделяли доброкачественный гной, длительность болезни уже 10–20 дней; все эти больные, как мне заявляли фельдшера, впоследствии выздоровели. Подобные болезненные явления были наблюдаемы мною в мае 1877 г. на Казачьем Бугре у 15 человек, на Форпосте у 40 человек и у нескольких человек в городе Астрахани, и всеми практикующими врачами, причем течение и исход были совершенно тождественны.
С 27 ноября 1878 г. в станице Ветлянке, как мне сообщили, появилась какая-то болезнь, которою заболевали многие, и некоторые даже умирали. В декабре я прибыл вторично в Ветлянку и нашел 23 больных со следующими припадками: жестокая головная боль во лбу, в висках, боль в членах, непродолжительный умеренный озноб, за которым следовал продолжительный, сильный, жгучий жар лица и глаз, живот туг, припухлость печени, селезенки, пульс 100–120; такое состояние продолжалось 2–3 дня, за которым в благоприятных, хотя немногих случаях, следовал пот и ослабление всех припадков, но большею частью через день или два пароксизмы возобновлялись в более тяжелой форме; являлся бред, бессонница, беспокойство, жар до 42°С, сухость бурого языка, непроизвольные, темно-бурые испражнения, необильная красноватая моча. Смерть следовала или после первого, или второго, реже после третьего пароксизма, при явлениях общих клинических судорог, в коматозном состоянии, при весьма быстром упадке сил. Трупы умерших скоро коченели, и трупные пятна появлялись через 12 и более часов. С 27 ноября до 9 декабря из 100 больных умерло 43, выздоровело 14. С 9 декабря характер болезни снова сталь ожесточаться. При общем, по-видимому, благоприятном состояние здоровья вновь заболевшего, вдруг у него появлялось сильнейшее сердцебиение, пульс становился неуловим, тошнота, головокружение, стеснение в груди, кровохарканье, кровавая рвота жидкой, не свертывающейся кровью, лицо бледно, выражение апатично, глаза тусклы, впалые, зрачки расширены; за этим приступом в продолжение 3–4 и более часов больной находился в состоянии крайнего изнеможения, и затем наступал сильный жар, спячка, легкий бред, отделение мочи приостановлено, запор. С 10 декабря ко всем этим явлениям присоединились в некоторых случаях пятна на теле, от просяного зерна до гривенника и более; больные издавали от себя какой-то особенный, меду подобный запах, и смерть следовала в спячке, при быстром упадке сил. Трупы не коченели, загнивали через 2–3 часа. С 9 декабря процент смертности, постепенно возрастая, достиг к 4 декабря до 100.
При первом моем пребывании в станице Ветлянке я видел только больных, страдающих послабляющей лихорадкой, с узловатым припуханием лимфатических желез (Гризингер), и в этом смысле я доносил своему начальству; эта форма лихорадочных болезней (по Гризингеру) иногда может быть предвестником более серьезных болезненных явлений, что и подтверждается последовавшим развитием болезни в жестокую эпидемию. Вторичное мое посещение Ветлянки и десятидневные наблюдения мои над появившейся там болезнью, уже с явным характером эпидемическим, показали мне сущность болезни горячечную, с типом, похожим на возвратную горячку, о чем было донесено начальству. По словам подчиненных мне фельдшеров, болезнь, начавшаяся 27 ноября, появилась вдруг после предшествовавшей, когда в Ветлянке уже не было больных с явлениями, виденными мною 18 ноября. Я, однако же, допускаю тесную связь между болезнью около 18 ноября и болезнью, взявшею начало 27 ноября; на эту связь указывает появление припухания и воспаления лимфатических желез, с переходом в абсцессы, сопровождающиеся нетипичной лихорадкой (сперва), и появление только 9 дней спустя болезни, с ярко выступающими из ряда обыкновенных симптомами, в более строгой форме, которая на моих глазах, с 5 декабря возрастала до ужасающей степени жестокости, где почти все заболевшие умирали в продолжение от 12 часов до 3 дней. Описанные мною признаки этой жестокой болезни дают мне право смотреть на нее или как на самый жестокий и злокачественный тиф, или как на своеобразную людскую чуму (Pestis Indica, Гирш), или как на болезнь новую, среднюю между тифом и чумой.
Изложению причины появления этой эпидемии в станице Ветлянке считаю необходимым предпослать несколько слов о самой станице. Ветлян-ка находится в Енотаевском уезде, в 194 верстах от г. Астрахани, в 10 верстах от селения Никольского; лежит на правом, довольно возвышенном, ровном и открытом берегу Волги; почва-суглинок, растительность скудная: полынь, степной ковыль; существует около 100 лет, имеет до 1700 душ обоего пола, дворов около 300, все постройки деревянные, дома небольшие, особенно опрятные и поместительные; саженях во 100 на запад от станицы, на несколько возвышенном месте, находится кладбище; жители станицы занимаются исключительно рыболовством; фабрик и промышленных заведении в станице нет, только внизу, под горой, около станицы находится рыбная ватага, принадлежащая одному частному лицу. По сказанию старожилов, Ветлянка почти всегда, преимущественно пред прочими окрестными селениями, в холеру подвергалась особенной болезненности; так, в эпидемии холерные, кори, скарлатины, лихорадочные она представляла наибольший процент больных; в 1859 и 1860 годах в ней особенно был развит сифилис; в 1864 году было много больных горячкой. Наблюдая последнюю эпидемию с ноября по 14 декабря сего года, погода постоянно была сырая, влажная, туманная, тепловатая, температура колебалась между 2-мя и 14° тепла по Реомюру; ветры были редки — иногда слабый, юго-западный; изредка перепадал мелкий дождь; 21 декабря выпал небольшой снег, который скоро растаял.
Описываемая болезнь первоначально появилась и наиболее свирепствовала во время моих наблюдений в северном конце станицы; видевши больных после приезда моего в Ветлянку 18 ноября, я вместе с врачом Кохом употреблял хинин в больших приемах и хлорную воду внутрь; снаружи на абсцессы желез уже вскрывшиеся — карболовую примочку, а на опухоли желез не вскрывшиеся — меркуриальную мазь, и так как были хорошие результаты от этого лечения, то врач Кох и уехал из Ветлянки, пробыв там еще 4–5 дней; когда же я после усилившейся в Ветлянке или появившейся там новой эпидемической болезни, приехал туда вторично 5 декабря, я опять застал там врача Коха и с ним начал медицинские меры с изолирования больных и разделения станицы на 4 участка для надзора за больными, дезинфицировал их жилища и указал на необходимость строгого исполнения 945–965 ст. уст. мед. полиц.
При этих указаниях не упускалось из виду лечение больных, испытыва-лись все средства против горячечных болезней, как-то: салициловая кислота, соляная кислота, хинин, холод, и проч.; но все эти врачебные средства оказались бесполезными, почти все заболевавшие умирали; заразительность доходила до высшей степени: все ухаживавшие за больными медицинские чины, врач Кох и шесть фельдшеров сделались жертвою эпидемии; умер священник, умирали казаки, ухаживавшие за больными и убиравшие мертвых; умирали почти все, кто только имел соприкосновение с больными или мертвыми, заболевая через 3–6 дней, несмотря на то, что они были снабжены предохранительными дезинфицирующими средствами; исключения были чрезвычайной редкостью. Только быстрый переход болезни в характер эпидемии, неуступчивость ее ни врачебным, ни санитарным мерам до высшей степени, распространение ее по станице, заразительность и скоротечность болезни привели меня к тому заключению, минуя все научные прения и сомнения о названии и определении болезни или лучше эпидемии, что остается единственная мера к пресечению ее — карантин, о чем и был составлен 11 декабря протокол мною и полковником Плехановым; вследствие чего наказным атаманом сделаны были соответствующие распоряжения. Дальнейших наблюдений после 14 декабря я не мог производить, так как сам заболел лихорадкой, с сильным нервным расстройством.
Старший врач астраханского казачьего войска доктор Депнер».
Гибель семьи Осипа Белова резко ухудшила морально-психологическое состояние жителей Ветлянки. Еще 6 декабря проезжавший через станицу в село Никольское попечитель калмыков Рашевский не заметил на улице особенного уныния. Но когда 8 декабря он на обратном пути проезжал через станицу, то не встретил на ее улицах ни одного человека, все ставни домов и ворота были закрыты. Станица как бы вымерла.
По наблюдению Минха, часть населения станицы, а в начале второго периода эпидемии — большая, смотрела на болезнь как на кару, посланную Богом на Ветлянку, или как на результат разрушительного действия злых сил, по поводу участия которых создавались разнообразные легенды, циркулировавшие среди казаков. Другая часть, особенно позже, когда население «освоилось» с болезнью, смотрела на последнюю как на «присталую». Между этими двумя представлениями о причинах болезни существовали разнообразные переходы и комбинации.
Первое представление о причинах болезни обнаруживалось сознанием полной роковой безысходности, апатией и упадком духа. Люди, «как приговоренные к смерти», автоматически выполняли свои семейные обязанности, ухаживали за больными, ожидая скорого решения своей участи, приготовляясь к последней, т.е., изготовляя себе саван или «мертвую» (рубашку).
Отдельные станичники под гнетом тяжелого горя и мыслей о предстоящих или совершившихся утратах, терялись и утрачивали всякие инстинкты самосохранения. Участь этих людей отмечена в метриках умерших.
Когда число смертельных случаев стало ежедневно расти, станичниками овладела паника. Казаки говорили: «На войне было страшно, в Ветлянке во время болезни — куда как страшнее». Перед страхом смерти исчезли всякие другие чувства — ни привязанности, ни любви не существовало. Ближайшие родственники сторонились больных, предоставляя их своей судьбе.
Однако другая крайность в поведении, основанная на понимании «присталого» характера болезни, вела к тому, что люди стремились укрыться от источника своего страха, т.е., от чумы.
В разгар эпидемии началось бегство станичников из Ветлянки в другие селения. Но их население раньше врачей разобралось, что болезнь «присталая». В соседних станицах и селениях были выставлены караульщики с дубинами, отгонявшие нежеланных пришельцев. Народ догадался принять меры самозащиты раньше, чем властями было сделано хотя бы что-то для ограничения эпидемии. Не находя нигде пристанища, многие беглецы жили в степи или лесу, в вырытых в земле ямах или шалашах. Некоторые из них умирали уже потому, что уставали так жить.
Казак Яков Калинин, после смерти своего сына Николая, бежал из Ветлянки. Так как его нигде не пускали, он доехал до Черного Яра и, опасаясь такой же участи, какую он испытал в других местах, приютился где-то на задворках в бане. Но казака выдала лошадь, и в городе узнали о непрошеном госте, жители выгнали его, и Яков поехал обратно в Ветлянку. Не доезжая Никольского, он остановился, слез с лошади, пустил повод и лег на землю, положив себе под голову седло. Спустя некоторое время Якова нашли мертвым.
Приказчик рыбной ватаги купца Платонова, Флавиев, чуть не погиб при попытке передать в станичное управление Копановской станицы официально предписание их же атамана о командировании в Ветлянку нескольких урядников для дисциплинарных и санитарных целей. Вот его рассказ, опубликованный в «Астраханском листке» в 1880 г.
«Приехав в Копановскую станицу 13 декабря, часов в 8 вечера, я зашел в лавку Кунгурцева купить папирос, но сын Кунгурцева, увидав меня, испугался и убежал. Из лавки я пошел в станичное правление, но бывшие там казаки не допустили меня и, окруживши, стали грозить убить. Предписание полковника Плеханова они, однако, взяли и, прочитавши его, пришли в ярость. “Как! Детей наших требуют на смерть! — орали казаки. — «Нет, этому не бывать!” Голос мой заглушился голосом толпы человек в 200. Орали и в станичном управлении и около. Я был прижат между правлением и станционным двором, но казаки близко ко мне не подходили, а только кричали: “Зачем приехал сюда? Он чумной!” Наконец из толпы выделился голос одного казака: «Убить его! Чего смотрите, — в воду!» Толпа подхватила этот крик, и положение мое было некрасиво. В отчаянии я закричал, что было сил: “Не подходите ко мне, убью!” Оружия при мне не было, была только лимонадная бутылка, услужливо данная мне атаманом Лебедевым. Бутылку эту, благодаря темноте, я выдал за револьвер, и она произвела магическое действие. Толпа начала редеть, а при наступлении моем, разбежалась. Не добившись ни спирта, ни ответа на предписание полковника Плеханова, я поехал в Ветлянку на почтовых лошадях, которые на этот раз были очень быстро запряжены для меня по распоряжению станичного начальства. По дороге я заехал к Колпановскому священнику, отцу Флавию Колпикову, желая исповедоваться, но отец Флавий не принял меня и, на просьбу исповедовать, через калитку отказал».
Среднего человека в станице не осталось, люди расслоились на трусов и героев. Заболев чумой, доктор Кох, не желая подвергать опасности заражения хозяина дома, в котором он жил (священника Гуса-кова), сам отправился в больницу. Не найдя себе места из-за лежащих повсюду покойников, он стянул одного из них с кровати и лег на его место. Кох умер 15 декабря.
Ветлянский священник, отец Матвей Гусаков, не прятался в доме, а деятельно старался помочь станичникам в их беде. Однако и он заразился и 14 декабря умер. Никто из казаков не взялся его хоронить. Могилу в мерзлой земле были вынуждены выкопать его старуха мать и беременная жена. И та и другая вскоре заболели и умерли.
Фельдшер Стиркас, как ловкий человек, сумел отговориться собственной болезнью и болезнью жены, заодно он заручился запросом копановского станичного управления. Благодаря этому он отпросился у доктора Коха и уехал домой, в станицу Копановскую. На место Стиркаса был прислан фельдшер станицы Михайловская, Семенов. Приятель Стиркаса из «нечумного времени», фельдшер Трубилов, погиб 4 декабря, а заменивший его фельдшер Семенов — 7 декабря.
Всего между 4 и 21 декабря умерли 6 фельдшеров: Трубилов, Степанов, Беляков, Семенов, Анискин и Коноплянников (рис. 16).

16. Плита с могилы жертв Ветлянской чумы. В настоящее время она установлена на одном из зданий во дворе Ростовского противочумного института. Фотография из книги И.В. Домарадского (1998)
Однако одни и те же люди могли показывать как образцы мужественности в поведении, так и проявлять гнусность, а иногда и трусость. Чума «ломала» даже самых храбрых.
Лихой и энергичный приказчик Флавиев, безвозмездно взял на себя обязанности смотрителя больниц, безбоязненно посещал больных чумой и ухаживал за ними, чем вызвал к себе чувство уважения и удивления. Однако не раз было замечено, что в конце дня, он, будучи пьяным, выбегал из больницы и гонялся за казаками, угрожая заразить их чумой.
Фельдшер Васильев, с целью побудить родных не бросать своих близких на произвол судьбы, целовал больных в их присутствии. Однако накопившийся страх заставил и его бежать из Ветлянки через уже организованную кордонную цепь. Васильев был пойман в Енотаевске и доставлен обратно в Ветлянку, и хотя по закону тех лет за свой поступок он должен был подлежать наказанию смертной казнью, его, ввиду бывших заслуг, простили (если, конечно, принудительное возвращение в очаг легочной чумы можно так назвать).
В Ветлянке появились и свои «стервятники эпидемии». В этой связи показательна судьба семилетнего Пети Щербакова. После смерти матери его с двумя братьями поместили в приют, организованный в Вет-лянке Ириной Пономаревой (умерла от чумы) для детей, оставшихся без родителей. Приют, когда в нем обнаружились заболевания чумой, был заперт снаружи, чтобы из него никто не мог уйти и занести болезнь в другие семьи. Так как заболевания обнаружились почти одновременно, а не болел только Петя, ему пришлось исполнять обязанности «милосердного» (т.е. санитара) в отношении других детей. Он их выполнял до тех пор, пока все дети, в том числе и его братья, не погибли от чумы. Последней умерла маленькая девочка, Василиса Пономарева. Это случилось ночью. Тогда мальчик, оставшись один среди трупов своих товарищей и до этого стойко переносивший ужасы чумного изолятора, упал духом. Он разбил окно и стал звать на помощь. Из приюта его забрала Пелагия Белова ухаживать за своими больными родственниками, изолированными в летней кухне, куда она заперла и Петю. Через окно она подавала ему все необходимое, а после смерти больных Пелагия заставила его провести в помещении уборку. Чума, в конце концов, настигла и Петю, у него появился чумной бубон на шее, но Белова не потрудилась ухаживать за ним, в награду за его труд она без колебаний выгнала его на улицу. Больного Петю приютила у себя болевшая в первом периоде эпидемии бубонной чумой Василиса Астахова, за что взяла с него из имущества, оставшегося после смерти родных мальчика, корову.
Первая ветлянская больница была организована по решению станичного управления. Под нее был выделен дом купца Калачева, безвозмездно переданный им под эти цели. Дом был вместителен, состоял из 5 комнат, из которых три были предназначены для больных (большая — на 10 человек, две по меньше — на 5 человек каждая), одна — для аптеки и фельдшера, другая — для служителей. Заведовать больницей назначили фельдшера Анискина, ему в помощь наняли двух служителей с платой 15 руб. в месяц.
8 декабря больница была открыта. В тот же день она заполнилась больными, часть из которых умерла сразу, т.е. еще днем, часть — ночью. К утру в больнице из 21 больного в живых осталось только 6 человек. Но это еще не все страдания, выпавшие на долю людей, заболевших чумой. Время было холодное, нужно было топить печи. Они, по каким-то причинам, оказались испорченными, за исключением одной. Но и та перегрелась и лопнула, наполнив больницу дымом. Чтобы помочь горю, смотритель больницы, Флавиев, нашел полезным выбить стекла (!) и таким образом она осталась без печей и с разбитыми окнами, скоро там температура не отличалась от уличной.
Служители, собранные со дна станичного общества, предались беспробудному пьянству уже в день открытия больницы и совершено не выполняли своих обязанностей. Каждый больной испражнялся там, где лежал. Если больные сваливались с коек на пол, никто не решался их поднимать. В больницу с утра приносили ведро водки для «милосердных», т.е. служителей, как их принято было называть в Ветлян-ке. Пьяными они валялись среди больных и трупов. В этих попойках принимали участия и некоторые фельдшера. Уже в первый день трупы не были вынесены в сарай для дров, служивший покойницкой и лежали в комнатах по 3, 4 и более дней. В течение нескольких дней первые «милосердные» умерли, тогда на их место наняли других, такого же качества, но уже за 45 руб. в месяц. Всего в этой больнице от чумы, голода и холода умерли 70 человек. Живой из нее удалось выбраться только молоденькой казачке, Авдотье Щербаковой (о ней ниже).
Первая больница оказалась недостаточно вместительной, поэтому организовали еще две больницы: одну — в этапном доме, другую — в училище. Их оснащение было самым примитивным. Больные лежали на досках, положенных на козлы. Ухода за ними практически не было. Так как из казаков и крестьян никто не хотел идти на эту должность, то и туда больничных служителей набирали из всякого сброда. От страха «милосердные» предавались беспробудному пьянству. Жители Ветлян-ки старались держаться от больниц подальше. Больных за редким исключением доставляли туда насильно.
Когда 18 декабря врачи Морозов и Григорьев прибыли в Ветлянку, там не существовало больницы вообще. Население само решило запереть зачумленные дома и никого не выпускать из них; и даже более, имевших подозрительные признаки заболевания (головную боль) также запирали в домах. Из того что считалось «больницей», Морозов и Григорьев вывели одну больную, выздоровевшую от чумы, но едва не погибшую от холода и голода. Ниже мы приводим официальный акт, составленный Морозовым по приезде его в Ветлянку.
«18 декабря я, врач Морозов, и классный фельдшер Васильев, войдя в дом, где помещалась временная больница, нашли в первой комнате два трупа, а во второй комнате женщину — Авдотью Щербакову, которая сообщила нам, что она уже трое суток не получает ни воды, ни пищи. В первый день она питалась еще замершим арбузом, отбивая его у приходящих в комнату собак. А последние два дня она ничего не ела и не пила. Не имея сил выйти из комнаты, она испражнялась под себя. В комнатах было очень холодно и в одной из них найдена чашка с замерзшею водою. Щербакова была одета очень легко. Она жаловалась на лихорадочное состояние, ломоту в голове и ногах и сильную жажду. В тот же день она была накормлена и переведена в другой дом, и при осмотре в ее правом паху найдена нечистая язва неровными краями, вследствие бывшего бубона. Опухоли других желез и пятен на теле не найдено. Язык суховат. Пульс частый. В настоящее время Щербакова поправляется. Как она в больницу попала, не помнит. Нам уже потом удалось узнать, что как только она заболела, родной ее отец отвез ее в больницу и оставил там, не соглашаясь ни принять больную к себе, ни навестить, говоря при этом, если она заболела, то и должна умереть. Морозов»
Авдотья сама рассказала следующее: «...Когда я пришла в больницу, то увидела в комнате, в которую вошла, семь женщин. Некоторые лежали на досках, другие — на полу, третьи ходили взад и вперед по комнате, стонали, голосили, просили воды. Запах был невыносимый: каждый испражнялся там же, где лежал. Было очень холодно: печи были не топлены и окна разбиты. На крик больных никто не обращал никакого внимания. При больнице находилось, правда, двое служителей, но они постоянно были пьяны и валялись на полу между больными. Вечером со мной сделалась горячка, и я потеряла сознание. Сколько времени я была в таком состоянии, я сказать не могу. Когда я очнулась, был вечер; кругом меня была тишина, но я была не одна: на досках, на полу лежали люди. Я стала просить воды, — никакого ответа. Я собрала последние силы и, когда поднялась, увидала, что все лежащие кругом меня были мертвые. Так как было холодно и я не имела ничего теплого, то сняла с одной покойницы шубу, и, выбрав свободное место, накрылась ею. Ночью мною овладел страшный ужас: мне казалось, что мертвые идут ко мне и кладут свои холодные руки на мое лицо. Я кричала и голосила, просила, чтобы меня взяли от мертвых, но никто не приходил. Три дня и три ночи я провела таким образом. Наконец явились три служителя в вымазанных дегтем платье, они убрали покойников. Еще три дня я провела в этом доме, затем меня перевели к знакомым».
Морозов и Григорьев также не распознали болезнь! В составленном ими списке больных стоят диагнозы: крупозная пневмония (43 случая из 73 ими наблюдаемых), thyphus, pneumonia typhosa и т.п. Морозов умер 28 декабря, а Григорьев — 7 января 1879 г. В отправленной Григорьевым (незадолго до своей смерти) наказному атаману телеграмме диагноз «чума» решительно опровергался!
В начале января Министерством внутренних дел был послан в Ветлянку чиновник особых поручений, доктор Краcoвский, который также не признал заболевание за чуму, окрестив болезнь названием «pneumo-typhus», но тем не менее на совещании между местными врачами и администрацией было решено оцепить Ветлянку, хотя слово «чума» с решительностью не произносилось и тогдашний Астраханский врачебный инспектор, доктор Цвингман, категорически возражал против признания болезни за чуму. Тем не менее сам характер эпидемии обусловил общее убеждение в том, что в данном случае имела место не обычная тифозная эпидемия, а что это могло быть только чумой в той или другой ее форме. Красовский стал применять дезинфекцию в домах, посещенных чумой: окуривание их серой; распыление карболовой кислоты при помощи аппарата Пеля; обливание дворов раствором железного купороса с карболовой кислотой; засыпание могил известью; уничтожение ларей, где казаки солили селедку; сжигание вещей умерших и очистка их дворов от навоза.
Серьезной проблемой во втором периоде эпидемии стала уборка трупов. Контагиозно-миазматическая теория распространения чумы приводила врачей, а через них и местных начальствующих лиц, к страшной мысли, что масса не преданных земле и разлагающихся трупов может повлечь еще большее распространение эпидемии и усиление смертности и, естественно, усиление их ответственности перед и так уже разъяренным вышестоящим начальством. Однако убрать трупы силами родственников либо привлеченных для этого дела молодых казаков оказалось невозможным. Родственники упорно отказывались хоронить своих близких. Полковник Плеханов, пользовавшийся среди казаков «авторитетом и расположением», сам после эпидемии признавался в том, что из-за паники в станице, его распоряжения не выполнялись, что, даже увидев его еще издали на улице, казаки прятались, опасаясь какого-либо назначения на работы. Провалилась и его неосторожная попытка с помощью предписания, переданного через приказчика Флавиева в Копановскую станицу, вызвать несколько урядников в Ветлянку (см. выше). Тогда почтенный Плеханов вместе с энергичным станичным атаманом решились на непредусмотренный в карантинном уставе прием.
То, на что не мог побудить авторитет власти, к чему не могли принудить ни просьбы, ни угрозы, совершалось ими и сегодня надежным на Руси инструментом — бутылкой. С помощью слабости русского человека к спиртному в деморализованной легочной чумой станице вдруг нашлись санитары для больниц, мортусы и гробокопатели. Предоставим слово атаману: «Сначала болезни-то ничего, берут смело, хоронят, ну и родные помогут: а там как разузнали, что болезнь присталая, как стали сами умирать, так ни за что. Нам, говорят, свой живот дорог!
Уж и кланяешься, и просишь, не пойдем, да и только! Так уж знаете, все больше вином. Поставишь им штоф, — выпьют... Ну ребята, — пойдем!... придешь к покойнику, приободришь их, ну ребята, ну, смелее! — и сам как будто возьмешься, а на руках рукавицы в дегтю и сам вымазан. Ну, они спьяна и берут, уж знаете, под хмельком, — ему что? — А иным путем нельзя было... А вечером придешь домой, сейчас дезинфекцией себя — карболкой вымоешь и руки, и лицо, и голову, и платье оботрешь, опрыскаешь.... Страшно тоже, знаете, за себя, а дело бросить нельзя, — должность!»
Как выполнял персонал, нанятый таким способом свои обязанности, понятно. Сцены самого грубого и циничного отношения к телам людей, умерших от чумы, были далеко не редкостью. Приведем свидетельства станичника Перемотина, описавшего Минху сцену уборки трупа Марьи Назаровой двумя «милосердными», Лобановым и Лебедевым: «Оба пьяные, еле стоящие на ногах, поставили они покойницу на ноги, накинули на нее, ею же самой приготовленный саван; Лобанов, придерживая труп сзади, приговаривая: “Стой Маша! — я тебя лучше повяжу”».
Пик эпидемии пришелся на 14 декабря — в этот день погибли 36 человек. Затем число заболеваний и смертей стало уменьшаться, 15 декабря погибли 19 человек, а 12 января 1879 г. эпидемия прекратилась.
Клиника болезни. В первый период эпидемии болезнь имела характер бубонной чумы. Наблюдались следующие симптомы: головная боль, лихорадка, общая слабость, бубоны — преимущественно бедренные и паховые (55%), реже в других местах: под мышками (односторонние, 26% случаев) и на шее (несколько случаев). В 13% случаев наблюдались множественные бубоны, т.е. они развивались одновременно в нескольких местах: в паху, под мышками. Иногда бубоны появлялись раньше развития общих явлений иногда одновременно с ними иногда позже, и в некоторых смертельных случаях они вообще не появлялись. Нагноение бубонов наступало то раньше, то позже, но во всех случаях оно предвещало выздоровление. Из 10 смертельных случаев первого периода эпидемии, нагноение наступило только в одном.
Развитию бубонов сопутствовали общие явления. Наиболее бросившиеся в глаза жителям станицы симптомы следующие. На первом месте головные боли, причем многие из свидетелей или больных, испытавших эту боль, сами подчеркивали этот симптом, указывая на его значительную выраженность, а также и на то, что боль эта возрастала при всяком движении и в особенности тогда, когда больной поднимал голову. В отдельных ее случаях боль была настолько сильна, что заставляла больных кричать (Капитолина Зелотина). Кроме того, у некоторых 6oльных вместе c головной болью обнаруживалось головокружение (6 случаев), доводившее больного при перемене положения из горизонтального в вертикальное чуть не до обморока (Григорий Acтaxoв). Относительно локализации боли указывалось, что она сосредотачивалась главным образом во лбу. В первом периоде эпидемии кровохарканье отмечено только в трех случаях болезни.
Указание на общую слабость было другим постоянным симптомом болезни. Хотя многие больные вставали и выходили за нуждой без посторонней помощи, но, как рассказывали Минху свидетели, «их шатало». Один из болевших (Михаил Зелотин) передавал ему, что уже в первый день заболевания он чувствовал такую слабость, что у него тряслись руки и ноги.
В большинстве случаев сознание у больных было сохранено даже при тяжелых, смертельных заболеваниях: больные станичники, чувствуя приближение смерти, прощались с родными, ложились по собственному почину под образа и т.д.
В ноябре болезнь стала протекать тяжелее. Во втором периоде эпидемии, начавшемся в конце ноября, к бубонам стали присоединяться общие явления: озноб, бред, кровотечения из носа, геморрагические высыпания на коже, боль в боку и кровохарканье. Наблюдались скоротечные скоротечные бубонные формы болезни. Кроме того, появились и осложнения желудочно-кишечного тракта: рвота, понос; изредка наблюдались кровавая рвота и кровавый понос; со стороны почек наблюдалось уменьшение количества мочи до полной анурии. У беременных женщин наступали преждевременные роды. Наблюдалась мет-роррагия. Во всех случаях быстрого и бурного течения болезни, — как и вообще часто во втором периоде эпидемии, когда преобладали легочные явления — бубоны не образовывались. Иногда встречались петехии, карбункулы наблюдались только в Селитряном.
В декабре болезнь стала еще злокачественней. Начали появляться случаи болезни с почти внезапным смертельным исходом, без образования бубонов и кровохарканья и без всяких других наружных проявлений (петехии, карбункулы). Болезнь протекала, по выражению Минха, при картине «какой-то интоксикации, обнаруживавшей, надо полагать, свое действие на сердце и убивавшей больного путем паралича этого органа... при отсутствии каких-либо тяжких, могущих объяснить причину смерти явлений».
В последнем периоде эпидемии (январь) опять преобладали случаи воспаления лимфатических узлов при лихорадочных проявлениях.
В конце марта в Ветлянке наблюдалось еще несколько случаев воспаления лимфатических желез, причем иногда температура поднималась до 39°С и выше, в других случаях она оставалась нормальной. Во всех случаях следовало выздоровление, причем опухоль желез постепенно рассасывалась, только в одном случае нагноения шейных лимфатических желез пришлось вскрыть абсцесс. Эпидемия закончилась, как и началась — бубонами.
Продолжительность болезни равнялась в среднем 3–4 дням, реже она длилась 5–7 дней, а в исключительно тяжелых случаях 24–48 часов. Инкубационный период составлял от 2 до 6 дней. В Ветлянке чумой болело 446 человек (25% всего населения), из них выздоровели 82 человека, погибли 364 человека (82% из числа заболевших).
Распространение чумы из Ветлянки. Из-за запоздалого понимания властями истинного характера эпидемии она не ограничилась Ветлянкой (рис. 17).
Эпидемия в селении Пришиба (с 1919 г. Ленинск). Большое прекрасное селение — расположено в 8 верстах к северу от Ветлянки на правом берегу Волги (население на начало эпидемии — 3523 человека). Чума занесена женщиной, ездившей в ноябре в Ветлянку, где умерли от чумы ее родственники. Вернувшись оттуда 3 декабря, она заболела 5 и умерла 11 декабря. Затем заболели и умерли в короткое время 8 из 9 членов ее семьи. Вторая группа заболеваний была обусловлена тем, что 3 монашенки из Пришиба, ходившие в Ветлянку читать псалтырь над покойниками, по возвращении домой, 8 декабря, все умерли. От них заразились люди, бывшие с ними в контакте. Всего заболело и умерло 16 человек, последний умер 24 декабря. Болезнь протекала, видимо, в кишечной и легочной форме.

17. Распространение чумы из Ветлянки зимой 1878 —1879 гг. (схема из книги Минха Г.Н., 1898)
Эпидемия в уездном городе Енотаевске. Два случая смерти от чумы — 7 декабря умерла енотаевская мещанка, вернувшаяся уже больной из Ветлянки, где она ухаживала за больной дочерью (умерла 4 декабря), затем умер ее муж (8 декабря). Клиническая форма их болезни осталась неизвестной.
Эпидемия в селении Старицком (население — 2155 человек). Чума занесена женщиной, ездившей в Ветлянку читать молитвы над покойниками. В Старицкое приехала уже больной. Болезнь передалась по цепочке лицам, осуществлявшим за ней уход. Всего умерло 8 человек — легочная форма чумы.
Эпидемия в селении Михайловка. Небольшая рыбачья деревня, расположенная напротив Ветлянки (население — 668 человек). Чума занесена сельчанином, вернувшимся из Ветлянки 9 декабря. Заболел он 13 декабря, а умер 16 декабря. За ним умерли жена и младший сын — клинические проявления их болезни неизвестны. Старший сын перенес болезнь легко и в бубонной форме.
Эпидемия в селе Удачном. Село расположено в 18 верстах от Ветлянки на левом берегу Волги (население — 860 человек). Два заболевания чумой, оба кончились смертью — пастушонок, прибывший 9 декабря из Ветлянки (умер 17 декабря), и его отец. Отец, видимо, заразился через блох от вещей сына, которые по настоянию врача он сжег в степи 7 января. Через два дня у него появился бубон под мышкой, а 18 января он умер.
Эпидемия в Табун-Аральском урочище. Заболели 5 человек, заразившись от калмыка с легочной формой чумы, работавшего в Ветлянке фельдшером. Все погибли.
Эпидемия в Селитряном. Селение расположено в 125 верстах от Вет-лянки на левом берегу Волги (население — 2499 человек). Болезнь занесена калмыком, прибывшим из Табун-Арала. Всего от чумы умерло 36 человек (последний умер 27 января), видимо, имели место легочная и бубонная формы болезни.
Противочумные мероприятия конца добактериологической эпохи в России. Они предполагали как «недопущение чумной заразы в государство», так и ее прекращение «при появлении заразы внутри государства». Обе группы мероприятий регламентировались законодательными актами.
Первая группа мероприятий осуществлялась в соответствии с «Уставом о карантинах» 1866 г. Он позволял Министерству внутренних дел, кроме постоянных карантинов, организовывать временные «там, где это окажется нужным», не определяя частностей и особенностей применения своих главных положений. Эти частности зависели «от усмотрения обстоятельств», например, «способов, приемов и продолжительности карантинного очищения судов, товаров и животных», а также «разделения вещей и товаров относительно восприимчивости заразы» (ст. 407, прим.).
Все «пробелы», имеющиеся в Уставе, предоставлялось право пополнять по «распоряжению» Медицинского совета с утверждением министра внутренних дел. Устав оставлял часть распорядительной власти главе МВД, местным губернаторам, градоначалькикам и начальникам карантинных округов, при которых, в особенно важных случаях, должны были формироваться «карантинные советы».
В их состав должны были входить представители местной администрации, почетные обыватели, врачи и, даже, иностранные консулы и эксперты (ст. 39–49). Чтобы не сковывать движение товаров и пассажиров, Устав предписывал открывать деятельность сухопутных карантинов только в случае появления заразительных болезней в соседстве русской границы или в местах, из которых идет через нее товарно-пассажирский поток. Устав был либерален и в отношении пропуска людей и грузов через морские карантины. Он не требовал от капитанов гражданских судов запасаться карантинным патентом (документом, официально выдаваемым в месте отправления судна и официально удостоверяющим состояние здоровья в данной местности, а также на самом судне) в «благополучное время» (ст. 93).
Для военных судов этот патент также мог быть заменен письменным объявлением командира судна о состоянии общественного здоровья в той местности, из которой он вышел (ст. 93). Военные и пассажирские суда, даже в случае появления на них «гнилой горячки, злокачественной оспы или других такого же рода заразительных и для общественного здоровья опасных болезней», если на них уже во время плавания командиром или врачом больные были отделены от здоровых, по сдаче больных в карантинный дом, освобождались от положенной 3-дневной обсервации (ст. 130).
«Устав о карантинах» 1866 г. был составлен для южной сухопутной и морской европейской границы России (начиная от Керчи, кончая устьем Прута). По этой границе были размещены морские и сухопутные карантины с положенным им штатом карантинной стражи, врачей и чиновников. В тех местах морской и сухопутной границы, где нет карантинных учреждений, в соответствии со ст. 14 и 118 Устава, обязанности карантинного надзора исполняла пограничная (т.е. таможенная, называемая иногда кордонной) стража.
На восток от Керчи, вдоль восточного берега Черного моря до устья реки Батуми и по сухопутной границе с Турцией и Персией, вдоль западных берегов Каспийского моря до устья Кумы (Серебряковская Пристань), действовала особая самостоятельная линия карантинных учреждений Кавказского и Закавказского края. Ее управление и организация были слиты с таможенным управлением и устройством этой пограничной линии. Руководство карантинными учреждениями и пограничной линией осуществлялось кавказским наместником (Положение о карантино-таможенной части на Кавказе и за Кавказом, 1876).
В связи с тем, что чума перестала напоминать о себе на Кавказе, карантинная цепь между Закавказьем и Кавказским краем была снята в 1857 г. «Устав о карантинах» 1866 г. на линии карантинных учреждений Кавказского и Закавказского края определял только их «образ действия». Сами же карантины должны были открываться или возобновлять свою деятельность только по мере необходимости (т.е. при появлении заразительных болезней в Турции, Персии и в самом Закавказском крае).
Далее на всем протяжении северного берега Каспийского моря, лежащем в пределах Астраханской губернии, карантинных учреждений не было. Астраханский карантин и состоящая при нем карантинная стража были расформированы в 1862 г. В 1865 г. в Астраханской губернии была снята и сама таможенная линия, за исключением одной таможни в Астрахани. Следовательно, в северо-каспийском регионе России не было даже таможенной стражи, способной при некоторых обстоятельствах заменить карантинную стражу.
Карантины в Киргизской степи и по Сибирской кордонной линии были упразднены в 1866 г. за ненадобностью. В 1868 г. были сняты Оренбургская и Западно-Сибирская таможенные линии, оставлены только «соляные заставы» для надзора за провозом из киргизских степей соли.
Охрана берегов Балтийского и Белого морей от «проникновения чумной заразы», по взаимному соглашению государств, была предоставлена шведскому карантинному заведению в Кензе и норвежскому в Христианзанде (Устав мед. полиции, 1857).
Вторая группа мероприятий осуществлялась в соответствии с Уставом медицинской полиции (Свод, 1857, XIII). Они были направлены на исключение контактов здоровых людей с больными и их вещами и оздоровление местности, но исключительно на основе полицейской или карантинной точек зрения. Устав регламентировал порядок изолирования и оцепления лиц, вещей, домов, городов и областей; дезинфекции вещей, находившихся в соприкосновении с больным.
Мероприятия по ликвидации вспышки чумы в Ветлянке. После окончания эпидемий чумы в Восточной Европе в 1830-х гг. и на Кавказе в 1840-х гг. европейцы о чуме как об угрозе, реальной для них самих, забыли. Тогда считалось, что существовавшие портовые и пограничные карантины представляют собой достаточно эффективные средства, чтобы исключить занос чумного контагия из азиатских стран в европейские. Прекращение эпидемий чумы даже дало повод профессору Медико-хирургической академии в Петербурге И.И. Равичу (1822—1875), известному ветеринарному деятелю и редактору «Архива ветеринарных наук», заявить со своей кафедры в 1874 г. следующее: «В настоящее время русскому человеку надо быть рогатой скотиной или свиньей, чтобы заболеть чумой; Homo sapiens благодаря современной культуре совсем потерял способность заражаться чумой» (Метелкин А.И., 1960).
Естественным следствием признания правительством эпидемии в Ветлянке чумой стало крайне тревожное настроение в России, перешедшее и за ее границы — в 3ападную Европу. Разумеется, российские события были там истолкованы превратно. Между тем центральное правительство решилось приступить к энергичным мерам: Высочайше утвержденным мнением Комитета министров (от 16 января 1879 г.) решено послать на место эпидемии облаченного особыми полномочиями генерал-губернатора, которым назначен граф М.Т. Лорис-Меликов (1825—1888). На этом же заседании Комитета министров, на которое были приглашены представители медицинской администрации и науки (С.П. Боткин, Н.Ф. Здекауер, Н.И. Розов, Н.И. Козлов) решено предложить иностранным правительствам прислать комиссии из своих врачей. Целью этого приглашения было успокоeниe общественного мнения в Европе, тревожное настроение которого могло неблагоприятно отозваться на торгово-промышленных отношениях России. Приглашенные иностранные врачи-делегаты могли убедиться в незначительном размере эпидемии и в энергичности принятых против распространения заразы мер.
В Ветлянку были командированы известные за рубежом российские ученые — Г.Н. Минх и Э.Э. Эйхвальд К концу эпидемии туда прибыла международная комиссия эпидемиологов из 11 делегатов Германии, Франции, Англии, Австро-Венгрии, Румынии и Турции во главе с известным немецким гигиенистом и эпидемиологом Августом Гиршем.
Из местных мероприятий, кроме оцепления Ветлянки, был установлен большой кордон по правому берегу Волги от Светлого Яра до Замьян; в последних двух местностях устроены карантины.
Григорий Николаевич Минх (1836—1896)
Крупный русский инфекционист, эпидемиолог и патологоанатом. В 1861 г. окончил медицинский факультет Московского университета. В 1870 г. защитил докторскую диссертацию о ложном развитии оболочек на серозных поверхностях. С 1872 г. — прозектор в Одесской городской больнице. В 1876—1895 гг. — профессор патологической анатомии Киевского университета. Прививками на самом себе доказал в 1874 г. заразительность крови больных возвратным тифом. Указал на кровососущих насекомых как на источник заражения, способ распространения возвратного и сыпного тифов и предложил меры по борьбе с этими заболеваниями. Ему принадлежат классические работы о проказе, которую он исследовал, участвуя в специальных экспедициях в Херсонскую и Таврическую губернии, в Туркестан (1880—1885), а также в Египет и Палестину (1890). Он отстаивал точку зрения на заразительность этой болезни, противопоставляя ее распространенной тогда концепции о наследственности проказы. В 1879 г. был командирован в Астраханскую губернию для изучения чумной эпидемии в Ветлянке. Обследовал пограничные районы Персии и Кавказа для выяснения путей распространения чумы. Труд «Чума в России» (1898) издан после смерти автора на средства его семьи. Он является классическим в литературе по эпидемиологии чумы.
Когда 20 января 1879 г. граф Лорис-Меликов прибыл в Царицын, эпидемия почти уже прекратилась. Оставалось, главным образом, принять «меры общего очищения и упорядочения кордона», что и было им исполнено. В этот же день, 20 февраля, издано распоряжение о том, чтобы все улицы и дворы Астраханской губернии были очищены от грязи, кладбища упорядочены сообразно санитарно-полицейским требованиям, чтобы за доброкачественностью припасов власти имели особое наблюдение и везде имелось бы достаточное количество дезинфекционных средств. Эти меры были быстро приведены в исполнение.
Особое внимание граф Лорис-Меликов обратил на кордонирование зараженных местностей и устройство карантинов в местностях, в которых можно было опасаться вспышки эпидемий. Все местности, до того бывшие зараженными, оцепили специальным кордоном, который должен был сохраняться «до истечения 42-дневнаго срока после последнего смертного случая». Затем вся местность от Светлого Яра до Замьян была окружена вторым кордоном, возложенным на казаков, которые были расположены постами, в расстоянии трех верст каждый, причем в промежутках между постами ходил постоянно патруль. Эта мера распространена и на левый берег Волги.
Наконец вокруг всей губернии был установлен кордон в виде пикетных постов, расположенных в 3–5 верстах друг от друга. Эта мера не была, по-видимому, строго проведена да была отчасти и излишней, так как простирающиеся по обеим сторонам Волги степи представляют собою естественную защиту против «выноса» болезни. Кроме того, саратовским губернатором для защиты угрожаемых местностей Сарепты (с 1920 г. Красноармейск) и Царицына (Волгоград), был устроен полукруглый кордон по обоим берегам Волги с карантином в Сарепте.
Эдуард Эдуардович Эйхвальд (1837—1889)
Выдающийся русский клиницист-терапевт. В 1859 г. окончил Медико-хирургическую академию; с 1875 по 1883 г. — профессор диагностики и общей терапии там же. Занимался экспериментальной разработкой ряда физиологических и патофизиологических проблем. Из клинических трудов Эйхвальда следует отметить его достижения в кардиологии. Патогенез и семиотику расстройств кровообращения он рассматривал в аспекте физиологического понимания организма как целого. До настоящего времени не потеряли научного значения его высказывания о пороках сердца, о заболеваниях печени, его взгляды на сущность лихорадочных процессов; Эйхвальд сделал критический обзор лекарственных методов лечения. Он был инициатором и организатором первого в России Клинического института усовершенствования врачей.
В начальных и конечных пунктах большого кордона — в Светлом Яре и станице Замьяны на правом берегу Волги и в Башеевке и Петропавловке на левом — были устроены карантины. На берегу Волги, пока она была покрыта льдом, поставили сторожевые посты чтобы воспрепятствовать сообщению между берегами. После вскрытия Волги у мест, у которых были устроены карантины, поставили сторожевые водяные посты, с которых на каждое идущее вверх или вниз судно отряжался стражник, сопровождавший судно до выхода из карантинированной области, с целью воспрепятствовать всякому сообщению с берегом. По мере снятия оцепления с отдельных местностей, за истечением законного срока, суживался и общий кордон.
Международная комиссия и русские специалисты действовали в Ветлянке совместно. По окончании их деятельности 4 марта Эйхвальд телеграфировал министру внутренних дел из Ветлянки следующее:
«Имею честь донести Вашему сиятельству, что, согласно одобренному вами предложению, 26 февраля рано утром была произведена перепись населения Ветлянки, а с 27 числа по 2 марта произведен поголовный осмотр жителей ее по очному смыслу статьи 1386 карантинного устава. Жители мужского пола осмотрены лично мною, а женского и младенцы — госпожою Бестужевою; но все болевшие со времени возникновения эпидемии, а также некоторые другие, подавшие повод к разным сомнениям, были вторично осмотрены мною. При осмотре, кроме докторов Красовского, Снегирева, Малинина, присутствовал и принимал деятельное участие австрийский профессор Бесядецкий; временами присутствовали и иностранные врачи. Сочувствие, с которым население относилось к осмотру и ко всем вообще санитарным мерам, выполненным флигель-адъютантом графом Орловым-Денисовым и уполномоченным общества «Красного Креста» Писаревым, выше всякой похвалы. Состояние здоровья жителей оказалось крайне благоприятным, и все присутствовавшие удивлялись необыкновенной крепости и здоровью здешнего населения. Подробный отчет о собранных нами данных будет представлен своевременно доктором Снегиревым. Пока следующие цифры могут служить для оценки здоровья населения: жилых дворов в станице 243, общее число жителей 1442, в том числе постоянных мужского пола 657, женского 726; из числа постоянных жителей оказалось больных всего 193, из них ни одного заразною эпидемическою формою заболевания; выздоровевших от эпидемии оказалось в станице 81, у 10 из них найдены рубцы заживших бубонов, у 18 — не вполне разрешившихся опухолей желез, а у одной болевшей в ноябре найдена не вполне зажившая по настоящее время язва; у остальных пятидесяти трех болевших со времени возникновения эпидемии не оказалось никаких остатков пережитой ими болезни, так что, по отсутствии точных данных заболевания, должно сомневаться, все ли они болели тою же болезнью. Во время 10-дневного пребывания моего в Ветлянке все заболевшие были осматриваемы мною с Малининым и некоторыми иностранными медиками; таких больных было восемь, из них ни одного эпидемического; необыкновенно благоприятное состояние здоровья населения объясняется крайне выгодными условиями их жизни; простор и внутренняя обстановка жилищ, чистота и опрятность свидетельствуют о зажиточности населения: нет и следов того бедствия, какие наблюдались повсюду, где возникали чумные эпидемии; почвенные и климатические особенности также не отвечают подобному предположению; остается думать, что чума была занесена туда извне, а отсюда, вследствие сношения жителей с другими местностями, в прочие зараженные села и окрестности. Неделю тому назад истек 42-дневный срок оцепления, предписанный законом; несмотря на все указанные условия и ввиду приближения весеннего времени, по моему предложению и при содействии некоторых местных жителей, учрежден в версте от станицы небольшой кибиточный лагерь для помещения лихорадочных и вообще сколько-нибудь подозрительных больных, могущих оказаться в станице; этот же лагерь в случае надобности будет служить для помещения лиц, живших с заболевавшими. Работы по кладбищу вполне целесообразны и будут окончены завтра. Я убежден, что при продлении тщательного медицинского надзора и при дальнейшем содействии населения, эпидемия, даже если бы она вновь возникла, никогда не примет хотя сколько-нибудь угрожающих размеров. На основании всего вышесказанного и ввиду данного мне Вашим сиятельством поручения, решаюсь заявить, что с научной точки зрения не предвижу опасности от снятия оцепления со станицы Ветлянки; профессоры: Гирш и Бесядецкий и все участвующие в осмотре русские медики, а также граф Орлов-Денисов и Писарев присоединяются к настоящему заявлению».
Ветлянку открыли 13 марта, село Селитряное — во второй половине марта. Общий кордон сняли во второй половине апреля.
Сразу после снятия кордона, в Ветлянку отправились военные и гражданские власти, которые, как это было сделано раньше в Стариц-ком и Пришибе, приступили к оценке и к сожжению домов, равно как и принадлежавших жителям подозрительных по чуме вещей. Кроме того, туда были командированы в значительном числе врачи, которые под руководством военного врача Рейтлингера произвели строгий медицинский осмотр местности.
На компенсации владельцам сожженных домов и вещей истрачено 69 тыс. руб., из которых 14 тыс. — за платья, 50 тыс. — за дома (спалили 83 дома), считая, в том числе и стоимость земли; и 5000 руб. выделено на работы по разрушению и сожжению зданий и вещей.
Теперь рассмотрим организацию карантинов.
Карантин в Сарепте. Находился вне кордона, окружающего зараженную область, и предназначался для тех подозрительных больных из Астраханской губернии, которым удалось бы, пользуясь проселками соседних степей, пройти через кордон.
Осмотр паспортов по этому случаю производился с большою строгостью. Не имевшие паспортов задерживались в карантине на 10 дней. Карантин расположили в 5 верстах на юг от Сарепты, на полпути в Малые Чепурники. Примыкавший к нему с двух сторон военный кордон начинался на Волге, в нескольких верстах ниже Сарепты, и на 8 версте до карантина был снабжен постами на каждой версте. В дальнейшем пространстве, на расстоянии 32 верст, до Ракитина, от которого граница губернии загибает на юг, пикеты были расположены в расстоянии 5 верст каждый. На ночное время устраивались еще промежуточные посты. Сам карантин включал:
здание для приема и дезинфекции бумаг (паспортов);
два здания, в 20 саженях от первого, для предварительного содержания подозрительных по чуме лиц;
дезинфекционную комнату для платья;
лазарет для больных чумой;
лазарет для подозрительных больных;
лазарет для неподозрительных больных.
На время дезинфекции люди, подозрительные на чуму, снабжались нижним бельем «на счет казны». Продолжительность дезинфекции составляла 12 часов, с 48-часовым после того проветриванием вещей. Если вещи происходили от чумных больных, то их дезинфицировали 12 час, 48 час проветривали, дезинфицировали опять 12 час или сжигали. Карантин действовал с 27 декабря до средины марта.
Такой же карантин был организован в Светлом Яру — действовал с 29 декабря по 18 февраля.
Очень обширный карантин был устроен в станице Замьяны. В нем, после возвращения из зараженной местности, была «выдержана» в течение 10 дней комиссия Гирша.
Карантин был устроен следующим образом. Улицу, идущую к Волге, разделили на 15 секторов и окружили высоким досчатым забором. У ворот и в нескольких местах у ограды установили военные посты. Через северные ворота впускались прибывающие из подозрительных по чуме местностей и после 10-дневного наблюдения выпускались через южные ворота, по дороге в Астрахань. Проезжающие из привилегированного сословия и притом в один день прибывшие помещались в одном здании. Палатки были взяты из военного министерства. Большой двор был в общем пользовании, так что избегать соприкосновения с ранее или позже прибывшими представлялось усмотрению самих находившихся под наблюдением.
У южных ворот устроили форточку, к которой в определенные часы сельские жители приносили для продажи жизненные припасы. Продажа производилась под надзором унтер-офицера; медные деньги промывались водой, в решете с длинной ручкой. Бумажные деньги, вещи и экипажи находящихся под наблюдением путешественников подвергались 24-часовой дезинфекции хлором.
Для получения хлора служила смесь из 6 частей перекиси марганца, 9 частей поваренной соли, 7,5 частей концентрированной серной кислоты и 7,5 частей воды, с тем расчетом, чтобы 30 золотников смеси приходилось на 1 куб. аршин дезинфицируемого пространства. Экипажи покрывались просмоленным холстом и под ним прокуривались.
Тупик добактериальных представлений об эпидемиологии чумы. Вполне самодостаточная для общего объяснения происхождения эпидемий чумы контагиозно-миазматическая теория (см. очерк XIII), оказалась бесполезной при непосредственном ее применении в очагах чумы.
Так, во время «миазматической» рештской эпидемии чума проникла в населенный пункт незаметно. Ничего страшного, ничего опасного никто не видит; заболевающих немного, умирают редко; умирающие находятся в такой гигиенической обстановке, что смертельный исход кажется естественным (миазмы обычно ассоциировались со зловонием). Изредка кое-кого хватит «апоплексический удар» (септическая форма чумы), но и это не обращает на себя внимания. Однако эпидемия продолжает развиваться. Характерные признаки чумы уже резко бросаются в глаза каждому, почти постоянно встречаются не только бубоны, но и петехии, и все-таки болезнь не признается чумой, т.к. она не заразная. Когда доктор Кастальде, осматривая больных, сказал доктору Ильину, что признает болезнь за чуму, то Ильин простодушно возразил ему: «Поверьте, если бы это была чума, то мы с вами не исследовали бы так» (см. очерк XIX).
Но вот противоположный пример. Ни один из врачей, видевших в Ветлянке ежедневно гибель десятков людей, не признал явно контагиозную и смертельную болезнь за чуму, даже отправляя в последний путь своих коллег. Это происходило и на раннем этапе эпидемии, когда клинически преобладали бубонные формы болезни («тифозная горячка», «болезнь горячечная, с типом, похожим на возвратную горячку»); и во втором ее периоде, когда болезнь приобрела уже явно легочную форму («pneumo-typhus»). Передача контагия настолько очевидна, что доктор Депнер настаивает на введении карантина, однако, болезнь, по-прежнему, «не чума» (см. рапорт Депнера).
Причина, по которой исследования эпидемиологии чумы во второй половине XIX столетия приносили все более противоречивые результаты, видимо, заключалась в том, что чумной контагий, или миазма для врачей оставались абстрактными средневековыми понятиями, неким формально-логическим выводом из наблюдаемых в конкретных условиях фактов. Существование «чумной заразы» в данной вещи, или миазмы в испарениях, поднимающихся с земли, не могло быть ни доказано, ни отвергнуто. Был ясен только их материальный характер, но миазмы (контагии), вызывающие одну эпидемию, нельзя было сравнить с таковыми, являющимися причиной другой эпидемии, либо отследить ее(его) «передачу» и «источник». Для выхода из этого методического тупика требовался какой-то реальный, пригодный для исследования в лабораторных условиях «признак» контагия (миазмы), на основании обнаружения которого можно было бы сказать «да» или «нет», т.е. то, что сегодня мы называем «специфическим возбудителем инфекционной болезни». Но его еще предстояло найти в рамках методических возможностей, предоставляемых ученым новой наукой — бактериологией.
Средства индивидуальной защиты конца добактериологической эпохи.
В науке бывает и так, что ошибочные учения ложатся в основу совершенно правильных прикладных направлений человеческой деятельности. Например, геоцентрическое учение Птолемея позволяло рассчитывать движения планет, прогнозировать солнечные и лунные затмения. Учение о теплороде послужило толчком к развитию термодинамики и тепловых машин. Прикладной характер приобрела и контагиозно-миазматическая теория распространения чумы.
Понимание материальности причин эпидемий чумы, заложенное в каждую из составляющих этой теории, позволяло осуществлять разработку средств защиты органов дыхания и кожи уже во времена «черной смерти». Врачи для исключения заражения контагием одевали специальную одежду и не прикасались к больным не иначе, как одев перчатки или посредством специальной палочки. Для защиты от миазмов, которые, как тогда считалось, находились в зловонном воздухе, в специальные маски вкладывали ароматические вещества. Ветлянская эпидемия, вспыхнувшая на фоне всеобщей уверенности в победе над чумой, и большая смертность медицинского персонала, участвовавшего в ее ликвидации, вновь подтолкнула в этом направлении мысль некоторых ученых. Однако теперь уже разработка средств индивидуальной защиты предполагала использование последних достижений науки и техники.
В 1879 г. профессор О.И. Догель, основываясь на органической природе контагия, предложил специальный прибор (респиратор) для защиты легких, разрушающий органические вещества, содержащиеся во вдыхаемом человеком воздухе (рис. 20).

20. Защитный респиратор Догеля. ФI: С.— герметически закрывающая лицо маска с клапанами (один отворяется при вдыхании воздуха из резервуара, а другой — при выдыхании); В.— резервуар из непроницаемой материи, для воздуха, очищенного пропусканием через накаленную трубку (ff). Кран для наполнения и для проведения в прибор для дыхания воздуха (С); ФII: А.— воронка стеклянная, или из твердой гуттаперчи. Клапаны из серебра или платины (аа). Пробка (b); ФIII: а.— трубка для введения воздуха, который проходит через жидкость (серную кислоту) в склянке (b), через хромовый ангидрид (с) и едкий калий (d), от которой идет стеклянная трубка для соединения с прибором для клапанов; ФIV.— стеклянный или металлический ящик с трубкой для введения воздуха (а), где помещены дезинфицирующие вещества (с). Трубка для соединения с трубкой от клапанов; ФV. — схема стеклянного клапана, сделанная профессором Глинским (из статьи Догеля О.И., 1878)
В основу защитного действия прибора Догелем были заложены два принципа: термический и химический. Органический контагий уничтожался, проходя через раскаленную трубку или специальный фильтр, представляющий собой последовательность сосудов с деструктирующи-ми белок жидкостями (серная кислота, хромовый ангидрид, едкий калий), способными взаимно нейтрализовать собственные капельки, попадающие во вдыхаемый воздух; либо ящик с несколькими слоями ваты, смоченной дезинфицирующей жидкостью. Воздух накапливался и охлаждался в специальном резервуаре, который врач должен был носить у себя за спиной, «приходя в соприкосновение с больным или умершим от чумы».
Другой профессор Казанского университета, известный патолог В.В. Пашутин (1878), исходил из того, что контагиозные начала способны проникнуть в одежду и кожу, а потом из них попасть в легкие, либо они могут быть разнесены из «зараженных фокусов в свободные от заразы жилые помещения и прочее». Поэтому он считал, что для защиты персонала необходимо дезинфицировать кожу вместе с платьем после каждого посещения «зараженных фокусов». Однако употребление сильнодействующих веществ (например, хлора), будет разрушать тело и одежду.
Пашутин предложил «закрывать герметически всю поверхность тела особенною непроницаемою и резистентною тканью». Тем самым «исключается соприкосновение вредных начал с поверхностью кожи человека (следовательно, и всасывание контагия этим путем), а главное — дается возможность легко и удобно дезинфицировать все то, к чему могли пристать вредные вещества при посещении им зараженных мест».
Спроектированный им костюм состоял из двух частей:
а) из герметически покрывающего тело мешка;
б) из снаряда для доставления легким чистого воздуха, а также и для вентиляции пространства между мешком и кожею, так как насыщение этого пространства водяными парами и другими газообразными веществами может сделать продолжительное пребывание в костюме в течение, например, 5–10 часов весьма тягостным (рис. 21).
Пашутин основывался на результатах исследований доктора Пoте-хина, показавшего, что имеющиеся в продаже в России гуттаперчевые материи не пропускают пары аммиака. Кроме того, квадратный аршин исследованных им образцов такой материи весил не более 200–300 г.

21. Проект герметического резинового костюма Пашутина для лиц, работающих в очагах чумной эпидемии
Проект герметического резинового костюма Пашутина для лиц, работающих в очагах чумной эпидемии. А — резервуар чистоговоздуха; В — помпа; С — фильтрующее приспособление для очисткипоступающего воздуха; е — трубки с ватой; п — трубки с пемзой,пропитанной серной кислотой; о — трубки с пемзой, пропитанной едкимкали; q — клапаны и увлажнитель воздуха; е—h — трубка для вентиляции костюма; k — выходной кран; s—t — загубник; s — выдыхательная трубка; t — вдыхательная трубка с клапанами; i — вдыхательный клапан (Пашутин В.В., 1878)
Спроектированный Пашутиным герметический костюм из белой гуттаперчевой ткани интересен во многих отношениях. Он снабжен резервуаром для очищенного воздуха, приспособлением для очистки поступающего в резервуар атмосферного воздуха и приспособлением для вентиляции пространства между костюмом и телом, что дает возможность оставаться в костюме довольно долго даже летом, когда отсутствие испарения с кожи является особенно тягостным. Как подача воздуха в фильтрующее приспособление (содержащее вату, едкий кали и серную кислоту с последующим увлажнением), так и вентиляция достигались особой резиновой помпой, которую периодически должен сжимать рукой или ногой субъект, находящийся в костюме. Дыхание происходило через загубники, снабженные клапанами.
Виктор Васильевич Пашутин (1845—1901)
Русский патофизиолог, один из создателей патофизиологической школы в России и патофизиологии как самостоятельной экспериментальной дисциплины. В 1868 г. окончил Медико-хирургическую академию. 1874—1879 гг. — профессор Казанского университета, а с 1879 г. — Медико-хирургической академии. Труды Пашутина посвящены изучению функциональных изменений при голодании организма. Им и его учениками получен обширный сравнительно-патологический материал у животных различных видов и возрастов при состоянии полного и неполного голодания. Он одним из В.В. Пашутин первых обратил внимание на находящиеся в пище особые вещества (названные позже витаминами), играющие существенную роль в жизнедеятельности организма, и указал на их значение в этиологии цинги. Исследовал обмен веществ, теплообмен и газообмен при различных формах голодания, а также при лихорадке, кровопотерях и других патологических состояниях организма. Разработал проект изолирующего противочумного костюма. Автор первых русских руководств по патологической физиологии; его труды имели большое значение в создании учения об обмене веществ.
Пашутин продумал технологию фабричного и кустарного производства такого костюма: «Костюм должен быть сделан достаточно широк, чтобы его можно было надевать и в холодное время года поверх платья, конечно, приспособленного к костюму. Костюм позволяет полную свободу движений; для того же, чтобы субъект мог пользоваться своей рукою внутри костюма, например, для вытирания внутренней поверхности стекол, через которые проникает свет в глаза, один или оба рукава делаются достаточно широкими у своего основания, при этом условии вынимание руки из перчатки с рукавом может быть выполнено без особенных затруднений. Костюм прободается в соответственных местах гуттаперчевыми трубками, герметическими вклеенными; трубки эти составляют, принадлежность второй части всего приспособления». Пашутин привел расчеты, показывающие, что его стоимость должна была быть не выше 40–50 рублей.
Для дезинфекции костюма после работы Пашутин проектировал заход субъекта в костюме на 5–10 минут в камеру с хлором (что при дыхании из резервуара вполне безопасно). Таким образом, этот костюм являлся фактически прототипом современных изолирующих противогазовых костюмов. Пашутин отмечал, что подобный костюм, «потребность в котором особенно велика именно во время эпидемий», мог бы создать более спокойные условия для работы медицинского и санитарного персонала, который страдает прежде всего.
У нас нет сведений, получили ли практическое применение респиратор Догеля или костюм Пашутина при борьбе с чумой; по-видимому, нет. Но при тогдашнем уровне знаний сама идея применения подобных средств индивидуальной защиты в очагах биологического поражения была весьма революционной.
Генрих Гезер (1811—1884)
Выдающийся немецкий историк медицины, автор классических исследований по истории эпидемий добак-териологического периода эпидемиологии. По окончании медицинского факультета Иенского университета в 1834 г. Гезер защитил диссертацию «Об эпидемической инфлюэнце» и стал приват-доцентом (1836), а затем профессором в Иене (1840), откуда, в связи с реакцией, наступившей после событий 1848 г., перешел в Грейф-свальдский университет. С 1862 г. до конца жизни был профессором Бреславльского университета. Гезер — представитель так называемого «органического направления» в историко-медицинских исследованиях, которое стремилось выявить закономерности развития медицинской науки в связи с успехами естествознания, распространением эпидемий, состоянием лечебной помощи и т.п., но совершенно игнорировало связь медицины с социально-политическими и экономическими условиями. В Иене Гезер с 1840 по 1847 г. издавал «Архив всеобщей медицины», ведя на его страницах борьбу с натурфилософией и пропагандируя анатомо-физиологическое направление. В 1845 г. вышло второе издание его книги «История повальных болезней». К русскому изданию (перевод профессора В.А. Манасеина, 1867) им были сделаны многие прибавления и оно гораздо полнее 2-го издания немецкого оригинала. Широкой известностью пользовались в России учебник Гезера по истории медицины (1884) и его работы по истории хирургии.
Дезинфекция. Здесь надо рассмотреть, что же принималось за дезинфекцию в добактериологический период развития эпидемиологии. В 1878 г. М. Петтенкофер дал следующее определение: «Дезинфицировать значит разрушить или сделать безвредным заражающее вещество, так называемый болезненный яд». Тогда считалось, что целью дезинфекции является воспрепятствование разложению экскрементов, трупов людей и животных, умерших от острозаразной болезни, выделяющих газообразные продукты (миазмы), портящие воздух. Эффективными дезинфицирующими средствами считали раствор железного купороса с добавлением карболовой кислоты, сернокислый и хлористый цинк. Но особое предпочтение отдавалось сжиганию серы, так как образующаяся при этом сернистая кислота наиболее полно уничтожала любой запах.
Подозрения о существовании чумы как природно-очагового сапроноза. В те годы не существовало понятий «природный очаг» или «сапроноз», однако многочисленные эмпирические наблюдения позволяли ученым делать выводы о связи возбудителя чумы (еще не открытого!) с конкретными механизмами и формами существования бактерий в почвенных и водных экосистемах. В их основе лежало учение М. Петтенкофера, которое кратко он выражал следующим образом: «Если холерный зародыш из Индии обозначить буквой X, а благоприятную для его развития почву буквою Y, а происходящий от их взаимодействия яд буквой Z, то ни X, ни Y не могут сами по себе вызывать холеру, а только один Z, т.е. яд. При этом его специфическая природа определяется специфическим зародышем, а количество яда — свойствами почвы».
Макс Петтенкофер (1818—1901)
Выдающийся немецкий гигиенист. С 1837 г. изучал в Мюнхене естественные науки, химию и минералогию, а также фармацию, затем медицину. Окончил медицинский факультет в 1843 г. С 1847 г. профессор медицинской химии в Мюнхене и член Баварской академии наук. В 1849 г. работал в Баварском, а с 1876 г. в Общегерманском ведомстве здравоохранения. С 1865 г. — профессор гигиены в Мюнхене, с 1879 г. — руководитель Института гигиены, созданного по его проекту. В 1890 г. возглавил Баварскую академию наук. Петтен-кофер считается творцом экспериментальной гигиены. В области эпидемиологии он выступил представителем так называемого почвенного (локалистического) учения, по своей сути представляющего прообраз будущего учения о природных сапронозах. Исследования холеры Петтенкофер начал в 1854 г. и продолжал их в течение всей жизни. Свое учение он построил на тщательном изучении эпидемиологических данных, но, в конечном итоге, проиграл Коху и его последователям не в научных дискуссиях, а во времени — его взгляды на фоне достижений бурно развивающейся медицинской бактериологии стали выглядеть умозрительными, и поэтому они подверглись забвению. Методический уровень бактериологии, необходимый для экспериментального обоснования экологических позиций локалистов и позволяющий изучать холерный вибрион или другие бактерии в водных и почвенных экосистемах, не был достигнут не только в конце XIX столетия, но и почти на всем протяжении ХХ, т.е. до открытия явления «некульти-вируемости бактерий» и разработки методов молекулярной диагностики. По этой причине Петтенкофер, даже если бы и поставил перед собой такую цель, то не смог бы привести экспериментальные доказательства наличия в почве фактора Y, посредством которого «холерный зародыш» (фактор Х) превращается в «холерный яд» (фактор Z). Его учение играло положительную роль, способствуя проведению широких оздоровительных мероприятий, не сводящихся к единственному «микробному фактору» и к одним бактериологическим мерам (как прививки, дезинфекция и др.). Макс Петтенкофер покончил с собой 10 февраля 1901 г., опасаясь «беспомощной старости».
Благоприятной для развития яда, по мнению Петтенкофера, была почва, в верхних своих слоях пористая и проницаемая для воздуха и воды, и загрязненная в то же время отбросками органических веществ. Если холерный зародыш заносится в такую местность, где почва обладает данными свойствами, то он начинает созревать, обусловливая эпидемическое развитие болезни. Напротив, в тех местностях, где почва не обладает упомянутыми свойствами, занесение холерного зародыша не ведет к дальнейшему распространению болезни.
Роберт Кох (1843—1910)
Выдающийся немецкий бактериолог, один из основоположников современной микробиологии. Он обогатил учение о патогенных микроорганизмах крупными открытиями и важными методами исследования. Закончил медицинский факультет в Геттингенском университете (1862—1866). С 1872 г. — уездный санитарный врач в Вольштейне (Познань). Здесь Кох начал заниматься научными исследованиями. В примитивных условиях им была выполнена первая крупная работа по этиологии сибирской язвы. И 1882 г. Кох сообщил об открытии возбудителя туберкулеза. Это открытие произвело огромное впечатление и принесло ему мировую славу. К 1883—1884 гг. относится опубликование еще одной работы Коха — открытие возбудителя холеры. Этот выдающийся успех достигнут Кохом в результате изучения холерных эпидемий в Египте и Индии. В 1885 г. Кох — профессор Гигиенического института, в 1891—1904 гг. — директор основанного им Института инфекционных болезней в Берлине (впоследствии этому институту присвоено имя Коха). В 1905 г. Коху присуждена Нобелевская премия.
Один из выдающихся последователей Петтенкофера в России, профессор Н.К. Щепотьев (1884), исследуя географию появления вспышек чумы в Астраханской области, пришел к выводу, что для объяснения эпидемического распространения чумы «еще недостаточно одной переносчивости ее». По его наблюдениям, существуют местности, в которые чума не заносится никогда и ни при каких обстоятельствах. Для развития же эпидемии необходимо временное и местное появление еще особого фактора, независимого от чумного агента. Только с появлением этого фактора открывается возможность чумному агенту фиксироваться, развиваться и существовать в данной местности. С исчезновением этого фактора исчезает и чума; чумный агент, выделенный больными организмами, быстро разрушается без присутствия этого фактора? Фактор должен иметь в различное время различную степень интенсивности и экстенсивности. Разность поражения чумой одной и той же местности в различные годы и в различные месяцы одного и того же года, обусловливается именно различной степенью напряженности действия этого неизвестного фактора. Его природа определяется «совокупностью наблюдения над движением и развитием эпидемий».
Щепотьев считал, что развитие чумного агента зависит от теплоты и влажности почвы. Продукт разложения органических веществ почвы, образовавшийся под влиянием определенных физико-химических процессов, и составляет фактор X, столь необходимый для эпидемического развития.
В соответствии с его гипотезой, чумной агент не будет сам по себе иметь значения чумного яда, но будет представлять только одну из фаз развития его и приобретет свойства чумной заразы, вызывающей заболевание организма только тогда, когда он пройдет ряд превращений в почве.
Сопоставляя динамику эпидемий чумы в Астраханском крае с уровнем воды в реке Волге и температурой почвы, Щепотьев сделал следующие предположения:
1. Избыток влажности почвы, замедляя процессы разложения органических веществ, препятствует развитию и чумного агента; точно так же он погибает при чрезмерной сухости почвы.
2. Чумная зараза вообще растет и развивается параллельно нарастанию тепла в почве и параллельно понижению почвенных вод.
Разумеется, эти предположения Щепотьева не имеют отношения к «крысиной теории» распространения чумы, появившейся в конце XIX столетия. Они «переступают» через краеугольный камень классической эпидемиологии — положение о первичности человека или животного как резервуара возбудителей инфекций.
Создание бактериологии. Когда в конце XVIII столетия Данило Самойлович с помощью микроскопа пытался найти в содержимом бубонов больных чумой «язвенных зверьков», бактериология переживала морфологический период.Основным инструментом исследователя был примитивный микроскоп, и он описывал то, что непосредственно наблюдал в капле воды в проходящем через нее потоке света. А наблюдаемое ими было настолько однообразно, что Карл Линней (1707—1778) соединил всех микроскопических существ в один ряд, дав ему название «Chaos!». Великий систематик даже полагал, что не следует слишком углубляться в изучение этого невидимого мира, так как «Творец», создавая его, очевидно, имел в виду сохранить эту область за собой. Только в начале XIX столетия, после работ Эренберга (1795—1876), стали отделять бактерии от инфузорий и присваивать им названия по двойной ботанической номенклатуре, введенной Линнеем. Изучая внешний вид микробов, ученые, разумеется, разделились на две враждующие школы — мономорфистов и плеоморфистов. Первые признавали постоянство видов у микроорганизмов, вторые (тогда большинство) считали, что все виды микробов связаны взаимными переходами. Как и в случае с миазматиками и контагионистами, и те, и другие видели отдельные проявления одного сложного явления. Для бактериологов им стала изменчивость микроорганизмов.
К началу исследований Пастера физиологии бактерий, школа моно-морфистов во главе с Фердинандом Коном (1828—1898) настолько усердно «добивала» своих научных противников (Негели, Цопф, Клебс, Ценковский), что весь этот период микробиологии долго еще называли «доконовским».
Пастер же, благодаря их учению, получил возможность охарактеризовать по особенностям обмена отдельные виды микроорганизмов. Одновременно он сделал важное научное открытие. Пастер доказал, что всякое брожение есть результат жизнедеятельности особых микроскопических организмов — дрожжей. Каждый вид брожения вызывается специфическим возбудителем. С этих работ начался второй период развития бактериологии — физиологический.
Луи Пастер (1822—1895)
Выдающийся французский химик, член Парижской Академии наук (с 1862 г.), Французской медицинской академии (с 1873 г.). Окончив Высшую нормальную школу в Париже, он в 1847 г. сдал экзамены на звание доцента физических наук, а спустя год защитил докторскую диссертацию («О мышьяковистых соединениях калия, натрия и аммиака» и «Исследование явлений, относящихся к свойствам жидкостей вращать плоскость поляризации»), после чего работал препаратором в Высшей нормальной школе. С 1849 г. — профессор Страсбургского университета, с 1854 г. — профессор и декан Лильского университета. В 1857 г. он вернулся в Париж в качестве вице-директора Высшей нормальной школы и организовал небольшую лабораторию, из которой вышли крупнейшие его работы по медицинской микробиологии. С 1867 г. профессор Парижского университета. Его исследования в области молекулярной асимметрии послужили основой для развития стереохимии. В 1860—1861 гг. он провел опыты, доказавшие невозможность самопроизвольного зарождения жизни. Один из основоположников современной микробиологии.
Теперь ученым открылся целый мир, изучение которого разъяснило многие темные стороны различнных химических процессов и оказало огромные услуги в деле изучения заразных болезней. Микробиология разрослась в огромную науку.
В 1865—1879 гг. Пастер обнаружил возбудителей болезней шелковичного червя, возбудителя газовой гангрены — септического вибриона, целую группу микроорганизмов, растущих без доступа воздуха, назвав их анаэробами. К числу исследований, наиболее содействующих разъяснению природы эпидемических болезней, относятся работы Пастера о куриной холере (1880). Болезнь в большинстве случаев оканчивается летальным исходом, наступающим чрезвычайно быстро после заболевания. Вскрытие таких кур обнаруживало у них обширные и глубокие поражения кишечного канала, появление экссудатов в серозных полостях и пр. При микроскопическом исследовании найдено множество мелких суженных посредине «члеников», которые Пастер назвал микробами. При этом Пастер заметил, что между курами встречаются особи, невосприимчивые к болезни. Раз выздоровевшее животное имеет шансы вновь не заболеть, факт тогда установленный для многих инфекционных процессов (натуральной оспы, кори, скарлатины и др.). Прослеживая пути передачи «холерного яда», Пастер пришел к заключению, что «холерная зараза» передается посредством испражнений больных кур, содержащих всегда огромное количество микробов, которые и примешиваются к корму птиц. Кролики от кормления мясом зараженных кур или от привития зараженного бульона гибнут. Но у морских свинок на месте прививки зараженного бульона, получается только нарыв, не изменяющий самочувствие животного. Однако его содержимое, будучи привито здоровой курице, убивает ее.
Культивируя возбудитель куриной холеры, Пастер нашел возможность ослабить его заразное начало, так что, прививая его жидкую культуру, он вызывал только легкие заболевания, после которых животные быстро поправлялись, т.е. он получил тот же эффект, что и Эдвард Дженнер в отношении натуральной оспы.
Немецкий санитарный врач Роберт Кох, зная о работах Пастера и действуя «по аналогии», в 1876 и 1877 гг. выделил и описал бактерию, вызывающую сибирскую язву у животных. Однако его работы оказались выходящими далеко за пределы этого важного открытия. Одновременно он разработал основные методы бактериологии, используемые и сегодня: окраски бактерий красителями, микрофотографирования, выращивания микробов на плотных питательных средах, получения чистых культур и ряд других.
В 1878 г. Кох впервые ясно сформулировал требования для установления специфической природы возбудителя инфекционной болезни. Они следующие:
1) показать, что данный микроб постоянно встречается при исследуемом заболевании;
2) выделить чистую культуру этого микроба, т.е. вырастить его без примеси других организмов;
3) с помощью ее экспериментально вызвать на животном то же заболевание.
«Коховский катехизис» не подвергался сомнению более 100 лет, до открытия прионовых болезней и состояния некультивируемости у бактерий.
Теперь открытие возбудителя чумы зависело только от настойчивости отдельных ученых. Чума в Ветлянке стала последней эпидемией чумы в Европе добактериологической эпохи.
ОЧЕРК XXX
ЛАБОРАТОРНАЯ ЧУМА В ФОРТЕ «АЛЕКСАНДР I»
(1904—1907)
Бомбейская чума 1896 г. привлекла многих европейских ученых в Индию и по завершении своих миссий, они, кроме знаний о чуме, увозили в свои институты еще и штаммы ее возбудителя — Bacterium (Yersinia) pestis. Трагедии не заставили себя долго ждать. Во время эпидемии 1894 г. в Гонконге заболели чумой трое японских врачей. В 1897 г. в Индии заразился в лаборатории чумой профессор Штикер. В 1898 г. в Вене заразился и погиб от чумы служитель Бариш, а за ним доктор Мюллер и его сиделка. В июне 1899 г. в Лиссабоне погиб врач Пестана, уколовший себе палец во время вскрытия чумного трупа. В 1903 г. в лаборатории Коха в Берлине погиб от легочной чумы доктор Закс. Л.З. Мороховец (1907) по этому поводу писал: «...в ледяном ужасе оцепеневала мысль при виде того, как эта ужасная гостья, так предательски давшая специалистам-ученым уловить себя в пробирки, в склянки в Индии, так беспощадно поражала посвятивших себя изучению ее и именно в таких условиях научных институтов Европы, где по всем види-мостям должны были царить наиболее препятствующие не только распространению ее условия, но даже — исключающие возможность проникновения в какой бы то ни было организм без воли человека...».
Угроза заноса чумы в Европу подтолкнула правительства к развертыванию широких исследований по разработке противочумных вакцин и сывороток, но одновременно — принять меры против ее появления из бактериологических лабораторий.
«Особая лаборатория по заготовлению противобубонночумных препаратов ИИЭМ». Экспериментальные работы с возбудителем чумы в России начаты в 1896 г. в Санкт-Петербурге в Императорском институте экспериментальной медицины (ИИЭМ). В отделе эпизоотологии института в 1897 г. налажено производство сыворотки Иерсена, для чего использовали лошадей из конюшни А.П. Ольденбургского на Каменном острове. Животных перевозили через Большую Невку в ИИЭМ (Аптекарский остров) на лодке. Культуру возбудителя чумы прислал Эмиль Ру из Парижского института Пастера. Уже в 1898 г. началось производство убитой чумной вакцины («лимфы Хавкина»). Однако еще до заболевания чумой в лаборатории в Вене, принц Ольденбургский используя свое влияние при дворе, добился передачи ИИЭМ форта «Александр I» (рис. 27).

27. Форт «Александр I». Расположен на Большом Кронштадтском рейде у западного конца острова Котлин, на котором находится городКронштадт. Верхняя фотография сделана в 1907 г. Н.М. Берестеневым.Нижняя — форт в 2003 г., взята с сайта http://www.nortfort.ru
В январе 1897 г. военный министр дал свое согласие на передачу форта, а в декабре 1898 г. принц приказал перенести туда все работы по чуме. Кроме этой лаборатории, с чумой было разрешено работать в Астрахани, но только с диагностическими целями.
Постройка форта «Александр I» начата в 1835 г. и закончена в 1846 г. по проекту и под руководством инженер-полковника Фон дер Вейде. Задачей форта был контроль над южным фарватером системой перекрестного огня совместно с фортами «Петр I», «Рисбанк» («Павел») и «Кроншлот». Форт «Александр I» представляет собой громадное здание размером 90*60 м., сложенное из гранитных глыб, имеет форму почки и выпуклой стороной обращен на Большой рейд. На его четырех боевых ярусах размещались 137 орудий. В стороне, обращенной к Кронштадту, находится маленькая пристань. В 1860-х гг., с распространением нарезной артиллерии, форт утратил свое боевое значение и использовался в качестве склада мин и боеприпасов, в 1896 г. выведен за штат. Во время реконструкции форта в чумную лабораторию амбразуры для пушек, высеченные в стенах толщиной в сажень, были переделаны в окна.
Об оборудовании особой лаборатории для изготовления противобубонночумных препаратов
Государь Император, по всеподданнейшему докладу Председателя Высочайше учрежденной Комиссии о мерах предупреждения и борьбы с чумною заразою и Попечителя Императорского Института Экспериментальной Медицины Его Высочества принца Александра Петровича Ольденбургского, в 18-й день октября 1898 года Высочайше соизволил на оборудование особой вполне изолированной лаборатории для изготовления противо бубонночумных препаратов, а равно для производства опытов и изысканий над предохранительными и лечебными средствами против чумных заболеваний (Для устройства означенной лаборатории в распоряжение Высочайше учрежденной Комиссии о мерах предупреждения и борьбы с чумною заразою был предоставлен форт «Император Александр I» в Кронштадте).
А теперь мы обойдем форт вместе с Н.М. Берестеневым (1907). У массивных, обитых медью ворот находилось помещение для дворника и жандарма (рис. 28).
Жандарм, как «око недреманное», следил за благонадежностью обитателей форта. Присутствие его на форте-лаборатории было совершенно излишним, и делать ему абсолютно было нечего, почему он и изнывал там от тоски и скуки. Но так как форт находится в районе крепости, а на военных фортах полагался жандармский надзор, то он существовал и на разоруженном форте.
Внутри здания крепости, занимающего весь остров, находится небольшой мощеный двор (рис. 29).

28. Ворота форта (здесь и далее фотографии из книги Берестенева Н.М., 1907)

29. Двор форта
О сосредоточении опытов и исследований по бубонной чуме в лаборатории на форте «Император Александр I»
Высочайше учрежденная Комиссия о мерах предупреждения и борьбы с чумной заразою журналом от 22-го августа 1899 г. постановила производство кем бы то ни было как опытов, так и исследований по бубонной чуме сосредоточить исключительно в помещениях форта «Император Александр I» в Кронштадте, воспретив эти работы во всех других учреждениях Петербурга, ввиду представляемой ими опасности.
На первом этаже форта находились: часть лабораторий и конюшня на двадцать лошадей. Лестницы внутри здания были чугунные, ажурные; остались от прежних времен.
Рядом с конюшней были построены две кремационные печи, предназначенные для сжигания трупов, павших от чумы лошадей, мелких животных, навоз и все отбросы. В них также сжигали тела врачей, умерших от чумы.
Здесь же помещались комнаты для мелких животных — белых мышей, крыс, морских свинок и кроликов; паровой стерилизатор; прачечная; баня; электрическая станция; слесарная мастерская; кузница и кухня.
На втором этаже располагались: лаборатории:

30.
31. Большая и средняя лаборатории первого этажа:

32. Отдельные лаборатории второго этажа:

На одной из фотографий видна система вентиляции (вентилятор и воздуховод), однако была ли она приточно-вытяжной, нам не известно. В этом же отделении были расположены: музей, библиотека, служившая также и усыпальницей для двух врачей, погибших от чумы на форте, и рядом с ней столовая.
В противоположном конце коридора находились биллиардная и квартира заведующего (две комнаты с прихожей). Квартира эта занимала прежний пороховой погреб, под ней были устроены ледник и конюшни, поэтому зимой там было холодно и чувствовался «аромат» лошадей, но летом хорошо и прохладно.
Кроме лабораторий на этаже находились 11 комнат для врачей, служащих и приезжающих работать на форт. Комнаты были обставлены уютно, но их большим недостатком служило то обстоятельство, что гранитные стены зимой промерзали насквозь и отсыревали. В помещениях для врачей имелись две ванны и уборная. В третьем этаже также находились лаборатории, 2 больших термостатных комнаты, склады сена и овса. Лабораторные комнаты на 3 этаже были выше, обширнее и светлее комнат 2-го и 1-го этажей, вследствие чего, во время чумных заболеваний на форте, одна из этих комнат была приспособлена для больных. То помещение для заразного лазарета, которое было отведено прежде на втором этаже, оказалось неудобным, т.к. состояло из очень маленьких слабо освещенных и плохо вентилирующихся комнат с коридором. На этом же этаже жили служители, их квартира была изолирована от лаборатории; тут же была устроена их кухня, общая столовая и отдельная комната — незаразный лазарет для служителей.
Часть крыши форта плоская, до реконструкции там стояли пушки. В имевшихся двух надстройках (в одной раньше помещался аппарат де Шарьера для сосредоточенной стрельбы со всех фортов), расположили кочегарку, 2 паровых котла, газовую станцию (газ готовили из мазута), склад угля (уголь поднимался электрическим подъемником), газгольдер и бак для воды.
Годовой бюджет лаборатории в 1907 г. — 60 тыс. рублей.
Штат лаборатории составляли: 3 врача (заведующий и 2 помощника), заведующий хозяйством (обычно это место оставалось вакантным), письмоводитель и 30 служителей, в том числе две прачки, два повара и лакей при квартирах врачей (рис. 33).

33. Служительский персонал форта в 1907 г.
По своим размерам лаборатория могла обслуживать много десятков научных работников, но в ней, вследствие ее отдаленности и изолированности, обычно работали лишь 2–5 посторонних врачей. Только во время работы курсов, которые проводились с 1905 г. для врачей и студентов, изучающих чуму и холеру, в лаборатории появлялось сразу по 30 человек. Перед Первой мировой войной основные кадры военных эпидемиологов и инфекционистов в России проходили подготовку на курсах в «Особой лаборатории».
Но в целом, лаборатория на форте «Александр I» далеко не использовалась как научное учреждение, прекрасно обставленное и рассчитанное на десятки работников.
Директор Института экспериментальной медицины С.Н. Виноградский пытался перенести чумную лабораторию на сушу (в Финляндию) и превратить ее в институт, который служил бы не только для изучения чумы, но и для приготовления разнообразных лечебных и диагностических сывороток. Но ему это не удалось из-за противодействия принца Александра Ольденбургского.
Для сообщения с берегом у лаборатории имелся собственный небольшой буксирный пароход-ледокол и лодки, зимой же сообщение происходило на санях.
Работа с возбудителем чумы, приготовление разводок, заражение и вскрытие животных производились с особыми (для того времени) предосторожностями. Врачи и прислуга надевали брюки и халаты из тонкой прорезиненной материи и калоши, на голову холщовый колпак; по окончании работы халат и брюки вымачивались в карболовой кислоте, калоши мылись сулемой.
Для заражения и вскрытия животных имелись специальные комнаты (рис. 34). Трупы животных прикалывалась к пробковым доскам, лежащим на эмалированных подносах с высокими бортами; под труп под-кладывали листы плотной оберточной бумаги, вместе с которыми труп переносили в эмалированный горшок и там его варили 15–20 минут; затем отправляли в сжигательную печь. Поднос вместе с пробковой доской заливали сулемой. Инструменты стерилизовали кипячением.
Зараженные животные помещались в изолированных комнатах, для осмотра больных животных их приносили в специальную комнату для вскрытия. Помещения для больных животных ежедневно дезинфицировали сулемой.
Для мытья рук при заражении и вскрытии животных на столах устанавливали широкогорлые банки с лизолом, туда при необходимости опускали руки, рядом находились емкости с сулемой и карболовой кислотой. Пол комнаты для вскрытия по окончании работ орошался сулемой. Полотенца, холщовые халаты и колпаки стерилизовались паром и только после стерилизации отдавались в мытье.
На форте была хорошо продумана технология обработки стоков, мало отличающаяся от современной в аналогичных лабораториях. Все сточные воды попадали в отстойный колодец, оттуда переходили в котел-автоклав, где нагревались до 120°С и только потом их спускали в море.
Твердые осадки в осадочном колодце, проходящими по соседству паровыми трубами, нагревались до температуры в 80°С. Кроме того, в колодец стекало много сулемы и других дезинфицирующих веществ. Время от времени его содержимое выкачивали в море.
Питьевая вода на форте была дистиллированной. Отопление паровое, освещение электрическое.
Образ жизни на форте был однообразным и суровым. Город Кронштадт не представлял для врачей никакого интереса, а посещение Петербурга отнимало у них много времени. Служители ездили в Кронштадт с субботы на воскресенье, а врачи — раз в одну или две недели в Петербург, причем один из врачей всегда оставался на форте. Видимо, выезд проводился без предварительной обсервации. Почту получали раз в день, к часу дня, телеграммы передавались по телефону, по нему же можно было переговариваться с Петербургом из-за плохой связи это не всегда удавалось.

34. Вскрытие верблюда (обращает внимание отсутствие масок, защищающих органы дыхания)
Рабочий день на форте был организован следующим образом: в 7 ч. свисток для служителей, открывались ворота, зимой они закрывались в 20 ч., — летом в 22–24 ч. Ключ от ворот относился к заведующему. Около 9 ч. начиналась работа в лабораториях и продолжалась до 13 ч., когда снова раздавался свисток, оповещающий об обеде; после обеда до 14.30 отдых, затем свисток и снова работа в лабораториях, и в 20 ч ужин (свисток). Спать на форте ложились не раньше 24 часов и позже .
Служители после 20 ч вечера и по воскресеньям, исключая экстренные случаи, были свободны. В целом же, «Особая лаборатория» представляла собой режимное учреждение, где часть сотрудников носила военную форму.
Производственная деятельность. Главной целью создания лаборатории было приготовление чумной вакцины-лимфы (по Хавкину) и противочумной сыворотки. С 1905 г. деятельность лаборатории расширилась, она готовила холерную вакцину, холерные и брюшнотифозные диагностические агглютинирующие сыворотки. Кроме работ с возбудителем чумы, проводились работы с другими патогенными микроорганизмами (холерой, сапом). По данным Т.В. Андрюшкевича с соавт. (1998), во время Русско-японской войны сотрудником ИИЭМ С.Д. Непорожним в лаборатории форта создана поливалентная антидизентерийная сыворотка и налажено ее производство. Препарат хорошо зарекомендовал себя при лечении «Маньчжурского поноса».
Вакцину Хавкина производили в количестве 200 тыс. доз в год. Ее готовили из 4-недельных бульонных очень вирулентных разводок возбудителя чумы, убитых нагреванием при температуре 60°С в течение часа; стерильность препарата проверялась на морских свинках. Вакцину разливали во флаконы по 20 мл3 в каждом с прибавлением 0,5% карболовой кислоты Флаконы запаивали и снова нагревали при температуре 60°С в течение часа.
Для первого введения взрослым использовали 1–2 мл3, а для второго, которое делали спустя 7–10 дней после первого, дозу увеличивали в 1,5–2 раза, исходя из перенесенной реакции. Детям первый раз вводили 0,25–0,5 мл3. Флакон с вакциной перед применением необходимо было хорошо встряхнуть для равномерного распределения «чумных бацциллов» в жидкости. Вакцинация обычно влекла за собой местные воспалительные явления, общее недомогание, головную боль и повышение температуры до 39°С и даже выше, зависящие от индивидуальных свойств человека.
Чумную сыворотку производили по первой технологии Иерсена. Однако она оказалась весьма реактогенной. По мнению Н.М. Берестнева (1907), это было связано со способом получения сыворотки, который состоял в том, что кровь у лошадей брали спустя 10 дней после последнего введения микробов в количестве 20–30 агаровых разводок. Л.З. Мороховец (1843—?) предложил брать кровь через 21 день после последней инъекции микробов, т.к. 10-дневного промежутка между введением микробов и кровопусканием, по его мнению, оказалось недостаточным для выведения такого большого количества эндотоксинов, высвобождавшихся из тел чумных бактерий. Он считал, что эти эндотоксины, циркулировавшие в крови, давали тяжелые сывороточные явления. Действительно, когда кровь стали брать спустя 21 день после введения бактерий, то тяжелые сывороточные явления перестали наблюдаться. Чумная сыворотка стала давать лишь общие для всех других сывороток явления: сыпи и отеки, сопровождающиеся иногда небольшими повышениями температуры.

36. "Чёрная лаборатория" для производства чумных бацилл
Сыворотки и вакцины, произведенные на форте «Александр I», поставлялись в Австро-Венгрию, Бельгию, Бразилию, Португалию. На международном рынке цены на эту продукцию были ниже, чем у пастеровского института и его филиала в Бомбее, где работал доктор Хавкин.
Эксперименты по аэрогенному заражению чумой. Легочная чума в ст. Ветлянской прекратила споры между учеными о самой ее возможности (см. очерк XIII). Выяснилась абсолютная смертельность этой формы болезни, и в то же время осталось непонятным ее происхождение. Практически сразу после получения возбудителя чумы в чистых культурах, начались исследования патологии легочной чумы и механизмов заражения через органы дыхания.
Childe (1898) был первым, кто описал патологическую анатомию чумной пневмонии. Он обнаружил, что при такой форме болезни патологические явления существовали только в легких; лимфатические узлы поражались незначительно. В легких находили общую гиперемию со значительным отеком, красноватые места на слизистой оболочке бронхов без явных признаков бронхита; из бронхов можно было выдавить пенисто-водянистую жидкость иногда с примесью крови (гной в бронхиальных трубках был найден только в одном случае). Пневмонические очаги были разбросаны в легком, имели величину от горошины до яйца. Они имели розоватый или красно-серый цвет, плотную консистенцию, не содержали воздуха, тонули в воде. Пневмонические очаги кругловатой формы и отделялись от окружающей крепитирующей части легкого ясным кольцом гиперемии. Иногда вместо розового, пневматические фокусы имели кровяной цвет, они были менее плотны. Некоторые из них имели сероватый, менее плотный центр; эти очаги выдавались на поверхности легкого и были хорошо различимы. Плевра над чумными фокусами была шероховата и представляла первые явления воспаления. Эти очаги имели вид 1-й и 2-й стадии лобулярной пневмонии; очагов 3-й стадии (размягчения и рассасывания) не встречалось. В некоторых случаях очаги были очень обширны, в одном случае было поражено около половины нижней доли.
На поверхности легкого Childe находил петехиальные геморрагии. Бронхиальные железы были увеличены, набухшие, отечные и гипере-мированы, или были малы, обыкновенного вида, едва гиперемирова-ны; остальные лимфатические узлы не обнаруживали каких-либо изменений, свойственных септической или бубонной форме чумы; заметные изменения состояли только в том, что подмышечные и шейные железы были слегка гиперемированы. Состояние внутренних органов было то же, что при других формах чумы, за исключением того, что значительные геморрагии отсутствовали; обычно можно было видеть петехии на поверхности сердца, в почечной капсуле, мочевом пузыре, желудке и кишечнике.
Микроскопическая картина легочного поражения при чуме изображалась Childe следующим образом: «Срезы легкого в местах пневмонических очагов обнаруживают сильное переполнение кровью всех крупных кровеносных сосудов, а также капиллярных. Вокруг этих расширенных сосудов разбросаны в альвеолах геморрагические фокусы. В пневмоническом очаге можно различить три пояса. Внутри очага имеется сильная гиперемия всех сосудов, включая альвеолярные капилляры, альвеолы полны крови. Геморрагии так значительны, что многие альвеолярные перегородки разрушены: они либо совершенно отсутствуют, либо от них остались одни клочки. В очаге имеется пояс, в котором альвеолы нетронуты и вполне выполнены хорошо красящимися клетками, так что нет промежутка между альвеолярными стенками и их содержимым; в центре имеется общая масса одинаковых клеток; клеточная инфильтрация так значительна, что стенки альвеол едва различимы. Таков общий вид пневмонического очага, хотя местами альвеолярные геморрагии встречаются как в средней, так и в центральной зоне. Реже альвеолы болезненного очага совершенно выполнены кровяными тельцами с небольшим количеством фибрина или без последнего. В среднем поясе содержимое альвеол состоит большею частью из слущенного эпителия и белых и красных кровяных телец с небольшим количеством фибрина или без него, в то время как густая центральная масса клеток состоит из слущенного эпителия и лейкоцитов с небольшим количеством зернистого распада. Таким образом, пневмонический очаг имеет вид резко выраженной лобулярной или катаральной пневмонии. Стенки бронхиальных трубок, также как стенки больших вен, обнаруживают сильную гиперемию, в стенках вен встречаются геморрагии. Кровяные и слущенные эпителиальные клетки можно видеть в более тонких бронхах, но слизистая оболочка бронхов едва поражена. В ней имеется незначительная клеточная пролиферация. Над этими пневмоническими очагами видны явления острого плеврита, который образуется на поверхности легкого с геморрагиями под плеврой. Бронхиальные железы обнаруживают расширение кровеносных сосудов, геморрагии в ткань железы и расширение лимфатических сосудов; но в некоторых случаях эти явления только слабо выражены, и железы имеют почти нормальный вид».
С ним не согласились Durck (1901), Аlbrecht и Gohn (1900), наблюдавшие легочную чуму в Индии. Не согласились они и между собой.
Durck, описывая свои наблюдения, утверждал, что вполне чистых случаев первичной чумной пневмонии ему не пришлось встретить. Во всех случаях, кроме одного, можно было, при тщательном исследовании, найти группы инфильтрованных лимфатических узлов (желез), которые должны трактоваться как первичные бубоны, хотя болезнь протекала как первичная пневмония. У него осталось впечатление, что действительно первичное поражение дыхательного пути встречается очень редко, во всяком случае, значительно реже, чем принимается это клинически, так как маленькие бубоны подмышечных, шейных и подчелюстных лимфатических желез могут легко остаться незамеченными при исследовании. Он считал, что возбудитель чумы проникает в легкое лимфатическими путями и тогда вторично вызывает пневмонию. Далее Durck указал на то, что он встречал часто диффузный бронхит.
По микроскопической картине он относил чумную пневмонию к дес-квомативной и даже к гнойной пневмонии, которая местами содержит столько фибрина, что в отдельных полях зрения производит впечатление почти крупозной пневмонии. Он обнаружил, что при такой форме чумы, скопление чумных палочек бывает иногда таким значительным, что альвеолярные пространства буквально набиты массами бацилл, и также нередко их можно видеть макроскопически, как темные пятна на окрашенных препаратах: «При наблюдении такого препарата можно себе ясно представить, почему так страшны случаи пневмонии по своей высокой заразительности для окружающих, особенно когда видишь, как находящийся в делириозном состоянии привязанный к своему ложу пневматик беспрестанно извергает во все стороны, как дождь, брызги мокроты, каждая капелька которой содержит миллионы бацилл».
Albrecht и Gohn придерживались противоположной точки зрения. Они полагали, что первичная чумная пневмония происходит вследствие вдыхания чумных бацилл и что при ней, как и при других пневмониях, сначала возникает бронхит, а потом поражается паренхима легкого. Бронхиальные лимфатические узлы при такой форме болезни значительно изменены и содержат много бацилл.
Экспериментальную чумную пневмонию впервые удалось получить Высоковичу и Заболотному (1897), которые вводили возбудитель чумы обезьянам в трахею через зонд, предварительно захлороформировав животное. Подробного описания своих опытов и характера пневмонии они не привели. Через два года Базаров (1899) получил пневмонию у морских свинок, нанося им на слизистую оболочку носа «сухую чумную пыль» стеклянной палочкой с ватной обмоткой. Животные, как он полагал, погибали от первичной чумной пневмонии, но при этом наблюдались бубоны подчелюстные или шейные вторичного происхождения. Только иногда бубоны имели вид первичного заболевания, и легкие были мало поражены. Сначала развивалась бронхопневмония, потом — общее заболевание. Пневмония имела следующее развитие: сначала наблюдались маленькие геморрагии плевры, потом — легочные инфаркты, более или менее распространенные многочисленные очаги инфильтрации, которые оставались иногда ограниченными и разбросанными, с промежутками нормального легкого; в некоторых случаях, напротив, соседние очаги сливались и даже занимали целую долю. Микроскопическая картина пораженного легкого в опытах Базарова была следующей: общее расширение сосудов, утолщение стенок бронхов, которые содержали катаральный экссудат; много бронхопнев-монических очагов; в этих очагах альвеолы наполнены экссудатом, состоящим из слущенного альвеолярного эпителия, одноядерных лейкоцитов, красных кровяных телец и большого числа чумных палочек. Далее Базаров описывает другую форму легочного поражения — вторичную пневмонию. Она встречалась как осложнение бубонной формы чумы, при подкожном заражении, когда организм животного сопротивлялся инфекции. По его мнению, вторичная пневмония наблюдалась когда микроб был маловирулентен или организм вакцинирован. Чем более сопротивление организма, тем резче пневмония. Характерным для этой пневмонии являлось образование бугорков, или псевдобугорков. В начале их образования можно видеть маленькие беловатые точки под плеврой, окруженные темно-красным поясом воспаления. Точки эти постепенно увеличиваются в объеме и возвышаются над плеврой. Иногда этих бугорков очень много и они малы, иногда их мало и они имеют довольно большую величину, до лесного ореха. Узлы эти могут сливаться и занимают большое пространство.
Микроскопическая картина (окраска тионином) следующая: капилляры очень расширены, но периваскулярной реакции нет. В разных местах много мелких геморрагий. Структура легкого сильно изменена, местами до неузнаваемости. Там же, где ее еще можно узнать, перекладины, которые отграничивают стенки альвеол и дольки легкого, сильно утолщены вследствие значительной лейкоцитарной инфильтрации. Среди лейкоцитов можно видеть большое количество чумных микробов. Иногда Базаров их находил внутри лейкоцитов. Клеточные элементы, которые составляют эту инфильтрацию, сначала еще хорошо сохранены. Позднее они разрушаются, и тогда можно видеть только аморфную массу. Пораженные альвеолы также расширены и наполнены экссудатом, состоящим из слущенного альвеолярного эпителия, лейкоцитов и красных кровяных телец. Среди клеток много микробов. Гигантских и эпителиоидных клеток, свойственных истинному бугорку, не встречается. Базаров утверждал, что это совсем особая форма пневмонии, заслуживавшая специального исследования.
Сопоставление результатов патологоанатомического исследования людей и экспериментального заражения чумой лабораторных животных не проясняло для ученых вопроса, каким же образом возникает легочная чума (заметим, что у них не было возможности заглянуть в современный учебник инфекционных болезней). Childe описывает исключительно легочные поражения, Durck приводит доказательства развития чумной пневмонии как следствие бубонной, а Аlbrecht и Gohn считали, что развитие такой пневмонии начинается с поражения верхних дыхательных путей, т.е., по сути она, так же как и в обобщении Durcka, является вторичным процессом. Методология же экспериментальных исследований Высоковича, Заболотного и Базарова мало соответствовала условиям реального заражения чумой в эпидемических очагах.
Опыты по аэрозольному инфицированию экспериментальных животных «сухой чумной пылью» на форте «Александр I» были начаты Госом еще в 1905 г. Он отказался от методологии Базарова, полагая, что манипуляция внесения «пыли» в носовые отверстия морской свинки стеклянной палочкой с ватной обмоткой влечет за собой поражение слизистой оболочки носа. Поэтому он попытался инфицировать морских свинок путем вдыхания значительного количества «пыли» в особом аппарате. И сразу же получил принципиально важные результаты: в носовых отверстиях свинки были видны скопления «пыли», однако чумой они не заболевали. Но когда перед опытом животному наносилась травма слизистой оболочки носа (царапины), то животное погибало от чумной бубонной инфекции, причем пневмония (вторичная) встречалась не чаще, чем при подкожном заражении малыми дозами возбудителя чумы. Таким образом Гос опроверг результаты Базарова и установил, что когда «чумная пыль» попадает на неповрежденную слизистую оболочку носа, заражение не наступает. Следовательно, для заражения чумой через легкие возбудитель должен попасть в более глубокие его отделы. Но в какие? Чтобы установить это, он пошел по пути уменьшения размера частиц инфицирующего аэрозоля.
Контролировать и задавать размер частиц «сухой чумной пыли» Гос не умел, поэтому им был построен прибор, в котором «животное могло бы вдыхать мельчайшую водяную пыль, состоявшую из брызг чумной бульонной культуры или разжиженного сока чумного легкого при том условии, чтобы самое животное не покрывалось бы заразой» (рис. 37).
37. Прибор Госа для аэрогенного инфицирования экспериментальных животных возбудителем чумы
Прибор состоял из двух частей:
1) из распылителя «Parolein», употреблявшегося в те годы врачами для ингаляции лекарственных растворов; Госу этот аппарат служил для распыления чумных культур;
2) из особой приемной камеры, приспособленной им к аппарату «Parolein», в которую поступали аэрозольные частицы и фиксировалась голова животного.
Приемная камера состояла из стеклянного цилиндра (или простой колбочки Эрленмейера без дна) (I), на одном конце которого надет резиновый колпачок с отверстием, плотно обхватывавшим трубку аппарата «Parolein» (II), из которой поступала в цилиндр аэрозоль («влажная пыль»). Другой конец цилиндра плотно закрыт резиновой пробкой, через которую проходили две стеклянные трубки: одна из них (1), изогнутая, с расширением, в котором помещалась гигроскопическая вата, служила предохранительным клапаном для выхода избытка воздуха, нагнетаемого баллоном (2), другая (3) отводила мельчайшую «влажную пыль» в воронку (4), соединенную с трубкой (3) короткой резиновой трубкой (5). Широкая часть воронки закрывалась резиновым колпачком, плотно обхватывавшим воронку. В середине колпачка сделано отверстие (6), через которое просовывался «конец морды» животного, причем резина плотно обхватывала морду. Голова животного крепко фиксировалась в станке и, кроме того, воронка прикреплялась к голове шнурками (7–7). Чтобы лучше обеспечить изоляцию между воронкой и наружным воздухом, голова животного обкладывалась слоем ваты. Аппарат (I) фиксировался в штативе и вместе с животным обволакивался мокрой марлей, сложенной в нисколько слоев. Распыление продолжалось в течение 5 минут. После этого аппарат оставлялся в покое в течение 5 минут, чтобы все капельки успели осесть на стенки аппарата, затем воронка осторожно освобождалась от головы животного, и аппарат поступал в стерилизацию. Голова животного обмывалась раствором сулемы, и животное помещалось в клетку
Изучая микроскопические изменения в легких морских свинок через 12 часов после аэрогенного заражения, Гос заметил, что на первое место выступают реакции со стороны кровеносных сосудов, которые отвечают на инфекцию расширением кровяного русла. Расширение это оказывалось довольно значительным, местами капилляры были настолько растянуты, что красные кровяные тельца проникали через их стенки в альвеолы. Вместе с тем вокруг сосудов появлялись скопления белых кровяных телец, местами в значительном количестве. Последние, по всей вероятности, проникли из кровеносных сосудов в ткань, окружающую сосуды. Такое предположение им основывалось на наблюдении краевого стояния лейкоцитов внутри некоторых сосудов и расположения лейкоцитов в стенке сосудов. Среди этих скоплений белых кровяных телец Гос не заметил фигур деления.
В легочной ткани Госу встречались скопления белых телец в виде маленьких узелков круглой или неправильной формы, причем они не находились в связи с кровеносными сосудами. В некоторых из них, также как и в околососудистых скоплениях, не было заметно размножения клеток, в других же участках, напротив, происходило их энергичное размножение.
Сопоставляя эти наблюдения, Гос пришел к заключению, что в зараженных легких, скопления белых кровяных телец (лейкоцитов) бывают двух типов. Одни представляют собой воспалительные скопления белых кровяных телец, образовавшихся под влиянием возбудителя чумы, так называемые лейкоцитомы, другие — зачаточные лимфатические узелки, уже существовавшие в здоровом легком, в виде едва заметных скоплений круглых клеточных элементов, и находящиеся в состоянии гиперплазии благодаря инфекции.
Воспалительные изменения в альвеолах и бронхах на этой стадии развития инфекции были еще незначительны. Реакция со стороны бронхов выражалась в основном в усилении секреции слизистой оболочки и некотором перибронхиальном скоплении лейкоцитов. Альвеолярная ткань только кое-где давала более или менее отчетливую картину воспаления (присутствие в альвеолах более значительного числа клеток, состоящих из слущенного эпителия и белых кровяных телец).
В дальнейших стадиях воспаления (24, 48 и 72 часа после инфицирования животного) явления нарастали не одинаково. Расширение кровеносных сосудов достигало значительной степени. Благодаря расширенным капиллярам, границы альвеол резко выступали (особенно при дополнительной окраске эозином). Через 24 часа был заметен очаговый характер воспаления. В экссудате альвеол кое-где наблюдалась значительная примесь красных кровяных телец. В отдельных участках легочной ткани образовывались мельчайшие геморрагии. Скопления белых кровяных телец вокруг сосудов продолжали увеличиваться, тогда как лимфатические узелки паренхимы легкого оставались в том же виде, как через 12 часов после заражения.
В бронхах воспалительные явления прогрессировали очень незначительно (24 часа). С наибольшей интенсивностью процесс воспаления шел в альвеолах. Группы альвеол образовывали воспалительные узелки, которые постепенно распространялись на все большие участки легкого, сливаясь между собой и давая пеструю картину воспаления (48 часов). Рядом с группой альвеол, теряющей уже альвеолярную структуру, попадались альвеолы с начальными явлениями воспаления. В местах их наибольшего воспаления особенно ясно выступала разница в степени воспаления альвеолярной ткани и бронхов: среди резко измененных альвеол, переполненных экссудатом, выступали просветы бронхов и бронхиол с едва измененным эпителием и незначительным количеством экссудата (48 часов).
Через 72 часа явления воспаления становились еще резче. Очаги воспаления увеличивались, попадались узелки, распространяющиеся на протяжении 10–20 альвеол в диаметре, причем форма их разнообразная, то округлая, то продолговатая или неправильно угловатая. Но встречались и явления, не наблюдаемые ранее. Экссудат, заключенный в альвеолах, кое-где принимал диффузную бледную окраску гематоксилином, содержал мало форменных элементов крови. Местами тянулись полосы неправильной формы таких диффузно-окрашенных масс, т.е. наблюдалось явление отека. Во многих местах легкого были заметны капиллярные геморрагии, в экссудате альвеол примеси крови. Соединительная ткань, окружающая бронхи и сосуды, не принимала активного участия в процессе воспаления. Ее клетки всюду сохраняли свой вид. Среди воспалительных фокусов встречались бронхи до альвеолярных ходов включительно, в которых воспалительные явления ничтожны и которые совершенно не содержали экссудата.
Картина воспаления после аэрозольного инфицирования возбудителем чумы, установленная Госом, значительно отличалась от той, которую описывали в те годы под названием «чумная бронхопневмония» (см. очерк XXXI). При типичных бронхопневмониях воспалительный процесс в бронхах и в альвеолярной ткани был выражен одинаково сильно, причем часто воспалительный процесс с бронхов переходил на окружающие альвеолы. При чумной пневмонии, развивающейся вследствие проникновения возбудителя непосредственно в альвеолы, на первое место выступает воспалительный процесс в альвеолах, развивается пневмония в более чистой форме Изменения же бронхов незначительны. Характер пневмонии десквамативный, причем интерстициальная ткань не принимает активного участия в процессе.
Меньшую подверженность слизистых бронхов действию возбудителя чумы, несмотря на то, что на нее он должен попадать в значительно больших количествах, чем в альвеолы, Гос объяснил бактерицидными свойствами секрета слизистых оболочек верхних дыхательных путей. Он предложил и чисто анатомическое объяснение этого явления: строма альвеол в сравнении с бронхами во много раз богаче сосудами; поэтому, воспалительные явления, выражающиеся при чуме главным образом сосудистой реакцией с ее последствиями: появлением экссудата, эмиграцией лейкоцитов и пр., несравненно резче выражены в альвеолах.
Вскрытия павших животных показали, что наибольшие изменения после инфицирования мелкодисперсным аэрозолем возбудителя чумы наблюдались в легких. Последние во всех случаях были поражены узелковой гнездной пневмонией. Пораженные участки были разнообразны по виду и величине: то они являлись в виде фокусов уплотнения красного цвета, величиной от точки до участка, занимающего значительную часть доли легкого, то в форме круглых мельчайших и резко очерченных серых узелков, окруженных красным кольцом гиперемии, то серые узелки имели более крупную и неправильную форму, не так резко очерчены, переходя постепенно в красный цвет. Легкие всегда полнокровны, увеличены в объеме. Полости плевр свободны от экссудата, поверхность плевры кое-где мутна.
Бронхиальные лимфатические железы обычно значительно увеличены, сочны, красного цвета. Шейные лимфатические железы также значительно увеличены, сочны, красны. Окружающая соединительная ткань мало изменена. В некоторых случаях мезентеральные лимфатические железы были увеличены, но обычно они не представляли уклонения от нормы. Точно так же паховые и подмышечные лимфатические железы в некоторых случаях были увеличены. Сердце всегда дряблое, содержало в большом количестве темную кровь. Печень и селезенка темно-красного цвета, значительно увеличены. В одном случае в селезенке — мелкие беловатые узелки. Почки в большинстве случаев полнокровны. Брюшинный покров был в одном случае найден в состоянии гиперемии.
Обобщая результаты своих экспериментов, Гос сделал вывод, что чумная пневмония (под таковой он понимал пневмонию, полученную в результате инфицирования мелкодисперсным аэрозолем возбудителя) имеет характер катаральной узелковой пневмонии в чистом виде, т.е. без значительного поражения бронхов и без образования фибрина. Характер экссудата — десквамативный с примесью белых и красных кровяных шариков. Последние появляются в альвеолах довольно рано из расширенных ad maximum капилляров. Этим объясняется кровавый характер мокроты при чумной пневмонии. Быстроту развития процесса он объяснил отсутствием интерстициальных явлений.
Что касается ответа на вопрос о «способе проникновения заразы в легкое», то Гос заявил следующее: «Главный путь, по которому зараза в наших опытах проникала в организм, это бронхиальная трубка, по которой воздух доносил зародышей до глубоких частей легкого, до альвеол. Если бы палочки чумы не проникали до альвеол, а оседали бы только на стенках бронхов, то, конечно, наиболее резкие изменения были бы в бронхах, а паренхима легкого участвовала бы в процессе вторично, т.е. была бы типичная бронхопневмония. Однако этого не наблюдалось».
Возможность проникновения возбудителя чумы в легкие по кровеносным или лимфатическим (через лимфатический аппарат рта и носа) путям после аэрогенного инфицирования он отверг на основе следующих данных:
1) воспалительные изменения в легочной ткани и в бронхиальных железах выражены значительно резче, чем в шейных лимфатических железах;
2) чумные палочки встречаются в огромном количестве внутри альвеол и почти не встречаются в кровеносных сосудах.
Исследуя причины смерти инфицированых аэрозолем животных, Гос обнаружил несоответствие между площадью пораженного пневмонией легкого и тяжестью клинической картины. Поэтому он сделал вывод, что гибель животного при чумной пневмонии происходит от отравления его «чумным токсином».
Через 90 лет после появления его работы выяснилось, что возбудитель чумы не имеет токсинов, способных после введения экспериментальному животному вызвать подобную клиническую картину. Так что эта загадка еще не разгадана.
На основании результатов, полученных при аэрогенном инфицировании лабораторных животных, Гос попытался объяснить параллельное появление бубонных форм и легочных форм во время эпидемий чумы, и перехода одной формы в другую: «Начинается эпидемия, обыкновенно, с бубонного заболевания, и вся эпидемия чаще всего сохраняет бубонный характер (inde nomen — бубонная чума). Когда у бубонного больного появляется пневмонический фокус и он начинает извергать мокроту, то возможно заражение окружающих людей ингаляционным путем. Ингаляционная первичная пневмония развивается так быстро, что смертельный исход наступает прежде, чем успевают развиться бубоны до сколько-нибудь значительной степени». Объяснения современных авторов этого явления нередко аналогичны, однако они забывают ссылаться на Госа.
Лабораторные заражения чумой. За блестящие и приоритетные экспериментальные данные исследователям форта приходилось платить самым дорогим из того, что у них было — жизнью. Лабораторные заражения ученых чумой начались практически одновременно с опытами по аэрогенному инфицированию животных. Но и эти трагедии позволили им собрать уникальный научный материал, который мы считаем своим долгом привести ниже.
Гибель доктора Турчинович-Выжникевича. Заведующий Особой противочумной лабораторией Института экспериментальной медицины, Владислав Иванович Турчинович-Выжникевич заболел 3 января 1904 г. острым лихорадочным заболеванием, сопровождавшимся сильным ознобом и рвотой. Температура в этот день к вечеру поднялась у него до 40°С и держалась на такой высоте с небольшими колебаниями в течение следующих суток. При больном в это время присутствовали доктора Шрейбер, Падлевский, Грыглевич и Шурупов, которые ex consilio уложили его в постель и 4 января вечером вызвали телеграммой из Петербурга доктора Заболотного.
Немедленно после обнаружения истинного характера болезни директор Института экспериментальной медицины С.Н. Виноградский сделал распоряжения о принятии экстренных мер, причем временное заведование особой лабораторией института, а также мероприятия, уход
за больными и общий надзор за санитарным состоянием персонала были поручены Д.К. Заболотному. По приказанию Александра Петровича Ольденбургского комендантом форта назначен генерал-майор князь Г.И. Орбелиани, который прибыл на форт 6 января вечером и оставался там до 22 января, дня снятия карантина и объявления форта благополучным.
Из расспросов сотрудников Заболотному удалось узнать, что с 28 по 31 декабря больной занимался опытами заражения животных через легкое распыленными культурами и участвовал в приготовлении чумного токсина путем растирания тел чумных микробов, замороженных жидким воздухом. Оба эти эксперимента могли стать причиной заражения Выжникевич.
История болезни Владислава Выжникевича (Pneumonia pestica)
Ездил 31 декабря в С.-Петербург и возвратился 2 января. Прозяб. Заболел 3 января около полудня с сильным ознобом. Обедал и завтракал. К вечеру в 7 часов температура 38,5°С, пульс 100. Озноб продолжался все время до 11 часов вечера. Около 10 часов рвота пищевыми массами. Температура в 9 часов вечера 39,5°С; в 11 часов 40°С. Жалобы на боль в суставах и общую разбитость.
4 января в 1 час пополуночи температура 40,5°С, в 2 часа температура 40,5°С, в 10 часов утра температура 40,2°С, в 2 часа 30 мин. дня температура 40,4°С, пульс 80, в 4 часа 30 мин. температура 39,5°С, пульс 96, в 8 часов вечера температура 40,8°С, пульс 78, в 9 часов вечера температура 40,4°С, пульс 86. Бредит наяву, временами сознание ясное, жаловался на боль в затылке и в правой половине груди. Притупление справа сзади и временами мелкопузырчатые хрипы. Язык сухой, покрытый буроватой коркой.
5 января в 1 час пополуночи температура 40,4°С, пульс 86; в 1 час 30 мин. температура 40,6°С. В 3 часа ночи состояние больного слегка возбужденное. По временам бред. На вопросы отвечает сознательно, но не всегда. Ворочается в постели и стонет. Судорожное подергивание отдельных мышц. Жалуется на головную боль и боль в правой половине груди. При поворачивании покашливает. Мокрота не отделяется.
Пульс 80, не вполне равномерный, слабого наполнения. Тоны сердца глуховаты. Сзади ослабленное дыхание с бронхиальным оттенком на выдохе. Прослушиваются в изобилии сухие хрипы и при глубоких вдохах в небольшом количестве мелкопузырчатые. Pectoralfremitus не изменен. Дыхание 20–25 в минуту, прерывистое.
Печень и селезенка не прощупываются. В области слепой кишки при давлении болезненность. Стул после слабительного (Calomelanos, 0,5). Язык по краям беловатый, посредине покрыт буро-коричневыми корками. Инъекция конъюнктивы не выражена в значительной степени.
Беспокоен, не спит, предполагает инфекцию. С предохранительной целью в 6 часов 30 мин. утра впрыснуто несколько более 90 см3 противочумной сыворотки. Температура до впрыскивания 40,4°С, пульс 82. В 8 часов утра температура 40,5°С, пульс 92, полнее и напряженнее, общее самочувствие несколько лучше. Жалуется на тяжесть в голове. По временам бредит и дремлет. В 10 часов 30 минут утра температура 39,8°С, пульс 80; в 12 часов дня температура 39,8°С; в 2 часа температура 40,1°С; в 3 часа сильный озноб; в 6 часов температура 39,1°С, сильный озноб, пульс 92 среднего наполнения; в 7 часов вечера температура 40,4°С, пульс 88, дыхание 21, озноб прекратился; в 9 часов температура 40,3°С, пульс 96, мягкий; в 11 ч. 30 мин ночи температура 40,1°С, пульс 94.
В течение дня у больного был обильный жидкий стул; кроме того, два раза испражнялся под себя. Моча выделяется скудно, насыщена, слабокислой реакции, содержит небольшое количество белка.
В правой половине груди в области лопатки выдох бронхиального характера, обильные влажные хрипы, такие же хрипы и сипы в области соска. Мокрота выделяется с 10 часов вечера, необильная, вязкая, стекловидная, с ржавой окраской. Непродолжительная тошнота вечером. Т-rае Valerianae по 15 капель через 3 часа, пузырь со льдом. Компрессы к груди из креозота. Получил клизму и 0,1 Ricini, после чего наступила рвота. Съел бульон и яйцо всмятку. Пил лимонад. Появилось желтушное окрашивание слизистых оболочек.
6 января в 3 часа утра температура 40,2°С, пульс 86, дыхание 32, в 6 часов соответственно 39,6°С, 90 и 40.
В 5 часов утра введено под кожу на левом боку около 200 куб. см. парижской сыворотки, из которых около 100 куб. см в плевральное пространство.
В 8 часов 30 мин. температура 39,8°С, пульс 96, дыхание 32. В 11 часов 30 мин. пульс 96. Желтуха резко выражена. Моча окрашена желчью, мокрота также. Говорит свободнее. Сознание ясное, стонет.
В 12 часов 30 мин. дня температура 39,5°С, пульс 90, дыхание 40.
В 1 час дня съел пять ложек бульона, кусочек куриной котлеты и выпил чашку кофе.
В 1 час 30 мин. дыхание 44.
В 2 часа 30 мин. дня температура 39,7°С, пульс 96, дыхание 40. Испражнения жидкие, окрашены желчью. Слизистая губ, языка и десен покрылась трудно удаляемым сухим буроватым налетом. В 5 часов температура 39,9°С, дыхание 32.
В 7 часов 30 мин. вечера жидкие буровато-окрашенные испражнения. Температура 40°С, пульс 94, дыхание 48.
В 8 часов 30 мин. вечера температура 39,5°С, пульс 114, дыхание 58. Дикротизм пульса.
В 10 часов 30 мин. вечера дыхание 56, в 11 часов дыхание 58. Голос сделался хриплым. Сильное возбуждение. Больной просит дать ему отдых. Перенесен в лазарет. Температура 39,8°С. При переходе в лазарет успокоился, сделал необходимые распоряжения и согласился на интравенозное впрыскивание сыворотки, которое и было сделано около 2 часов ночи, причем впрыснуто 350 куб. см в v. mediaria левой руки.
В 9 часов утра 7 января температура 38,5°С, пульс 140, скорый, мягкий, дыхание 60, полное сознание, желтуха. Мокрота смешана с кровью. В 11 часов утра температура 38,7°С, пульс 140, неправильный, дыхание 58.
В 2 часа 30 мин. дня пульс 140–160, неровный, с перебоями, дыхание частое, 60 в минуту, с хрипами. Желтуха. Температура 37,8°С. Приподымается и наклоняется вперед. Дыхание тяжелое и трудное. Нижняя челюсть слегка опущена. В мокроте чистая культура биполярных палочек.
В 3 часа дня сильнейшая одышка, очень беспокоен. В груди клокотание, мокрота не выделяется вследствие невозможности отхаркивания. Кислород. В 5 часов явление отека легких и затрудненное дыхание. Ослабленная сердечная деятельность. Camphora. Exitus letalis в 5 часов 45 мин. Д. Заболотный, Л. Падлевский, М. Шрейбер, И. Шурупов, Ф. Грыглевич
Протокол вскрытия тела В. И. Выжникевича, умершего на форте «Александр I» 17 января в 6 часов вечера. Вскрытие произведено 8 января в 6 часов 30 мин. вечера в лазарете форта
Наружный осмотр и исследование. Питание и телосложение хорошие. Мышечное окоченение резко выражено. Цвет наружных кожных покровов, склер и слизистых оболочек имеет желтушный оттенок. На спине, задней поверхности бедер, задней внутренней поверхности плеч гипостатические пятна. Зрачки умеренно расширены, рот полуоткрыт, из него выделяется пенисто-сукровичная жидкость. При пальпации шейной области, подмышечных впадин, паховых и бедренных областей увеличения желез нет.
Внутренний осмотр. Черепная полость. Кости черепной покрышки тонки, по обеим сторонам стреловидного шва просвечивают. Мягкая мозговая оболочка гиперемирована, на ней замечаются местами помутнения по ходу сосудов, под ней значительное скопление водяночной жидкости. Выпуклая поверхность мозга значительно гиперемирована. На разрезе мозговой ткани выступает много кровянистых точек. Боковые желудочки содержат небольшое количество серозно-кровянистой жидкости. Эпендима желудочков гиперемирована. Мозг консервирован.
Грудная полость. Клетчатка средостения студенисто-отечна, желтушно окрашена. В правой плевре незначительное количество жидкости. Оба листка левой плевры сращены трудно разрываемыми спайками. Правое легкое свободно, увеличено в объеме, не спадается, ткань его напряжена. Верхняя доля темно-красного цвета, средняя нормальна, нижняя буро-красного цвета. На поверхности верхней доли свежие кровоизлияния. Она уплотнена, при разрезе края расходятся, и из разреза выступает кровянисто-пенистая жидкость. Нижняя доля значительно плотнее, при разрезе ее выступает мутно-кровянистая жидкость. Кусочки легкого тонут в воде. Ткань левого легкого темно-вишневого цвета. На разрезе выступает кровянисто-пенистая жидкость.
Перибронхиальные железы значительно увеличены, спаяны в пакет, отечны, геморрагичны, окружают трахею, на разрезе мозговидной консистенции. Отдельные железы величиною в сливу, розового цвета, с кровоизлияниями. Сердце величиною с кулак покойного. В околосердечной полости около 50 куб. см серозной жидкости с желтушной окраской. В правом желудочке значительное количество свернувшейся крови, в левом ее меньше. Мышца сердца дрябла, на разрезе мышца левого желудочка буро-красного цвета с восковидным блеском.
Брюшная полость. Селезенка умеренно увеличена, дрябла, пульпа маркая, легко соскабливается, темно-вишневого цвета. Печень не увеличена, плотна, грязно-бурого цвета. Желчный пузырь наполнен желчью, в нем камень величиною с горошину.
В желудке на слизистой оболочке при переходе в двенадцатиперстную кишку и в самой кишке экхимозы величиною от булавочной головки до гривенника. Такие же экхимозы в слепой кишке. Почки застойны, с ясно выраженными vv. stellatae. Мочевой пузырь пуст.
Глубокие шейные железы увеличены слева, представляя из себя четко-видную группу от левой миндалины к щитовидной железе. На разрезе сочны, геморрагичны. Справа шейные железы увеличены значительно менее, без геморрагий.
На посевах из органов культуры чумной палочки. В мазках из легкого громадное количество типичных чумных палочек. Diagnosis: pneumonia pestica dextra. Septicaemia haemorrhagica. Lymphadenitis.
M. Шрейбер, Л. Падлевский, Д. Заболотный, И. Шурупов, Ф. Грыглевич
Бактериологическое исследование. При жизни больного была исследована мокрота, которая сначала отделялась в незначительном количестве, а затем довольно обильно. Вид ее слизистый, тягучий, пенистый, окрашена кровью. В первых порциях найдены стрептококки и диплококки и весьма небольшое количество подозрительных палочек, обесцвечивающихся по Грамму.
К вечеру 5 января мокрота заключала чистую культуру чумных палочек. Посевы ее на среды и прививки свинкам и мышам указали на несомненно чумной характер заболевания. Прививки мокроты свинкам в брюшную полость дали вязкий экссудат, богатый бациллами. Прививки мышам и свинкам под кожу вызвали образование характерных бубонов.
При вскрытии были сделаны мазки и посевы из внутренних органов, желез и крови. Найдены бациллы в громадном количестве в мазках из легкого, перибронхиальных и глубоких шейных желез.
В мазках из селезенки, печени и крови чумных бацилл оказалось не много. В крови они располагались, как на это обратил внимание доктор Падлевский, кучками.
При посевах получены чистые культуры из легкого, перибронхиаль-ных бубонов, крови, селезенки и печени. Культуры давали пышный рост и отличались значительной вирулентностью.
Увеличение глубоких шейных желез и обилие бацилл в них указывало на то, что первичное заражение произошло через слизистую рта. Увеличение перибронхиальных желез и окружающий их отек, богатый бациллами, значительно мешали дыханию. Правое легкое оказалось все пропитано чумной культурой. Вытекающая при разрезе его жидкость была мутной, содержала массу бацилл и лейкоцитов. То же обилие лейкоцитов на срезе из легкого, кровеносные сосуды которого оказалось сильно растянуты кровью, а альвеолы выполнены выпотом, богатым чумными палочками. Присутствие бацилл в крови указывало на то, что пневмония окончилась септическими явлениями (septicaemia pestica).
После выяснения характера заболевания путем бактериологического исследования на форте были приняты следующие меры:
1) изоляция внутренняя (лазарет) и внешняя (карантин);
2) строгая дезинфекция зараженных и подозрительных помещений форта, вещей и обстановки в помещениях;
3) сжигание тела покойника, вещей и его обстановки;
4) наблюдение над всеми живущими на форте с ежедневным двукратным измерением температуры;
5) предохранительные прививки сыворотки всему персоналу форта;
6) лечение сывороткой заболевших. Меры изоляции на форте были проведены следующим образом. С января установлено полное разобщение форта с Кронштадтом. Никто из служащих форта не выпускался на берег («внешний карантин»). Провизия и необходимые предметы подвозились к фортовой дамбе с берега и затем забирались служащими форта (рис. 38).
По распоряжению коменданта у дамбы («нейтральная зона») вывесили аншлаг с надписью о воспрещении входа и проведен в помещение форта сигнальный электрический звонок. Принятие всего привозимого производилось в присутствии «чистого врача» и жандарма, которые наблюдали за исполнением карантинных правил во время отпирания ворот форта. Все остальное время ворота форта были заперты на ключ, который хранился у коменданта форта. «Чистый врач» заведовал, кроме принятия провизии, сообщениями по телефону и наблюдал за здоровыми.

38. Доставка провизии во время карантина форта
Никаких вещей, денег, с форта не посылалось, за исключением корреспонденции, которая предварительно штемпелевалась, дезинфицировалась вместе с почтовым ящиком и вынималась оттуда посланцем из города.
Больной был изолирован сначала в помещении, которое он занимал, а затем, 6 января, перенесен в лазарет форта. Персонал, ухаживавший за больным, помещался в отдельной комнате и с другими служащими не имел контактов («внутренний карантин»).
Для предотвращения заражения медицинского персонала, в помещении больного был организован соответствующий уход. Для отплевы-вания мокроты Выжникевичу были поставлены большие фарфоровые чашки. На полу возле постели под плевательницей разостлана смоченная сулемой простыня. При затрудненном отплевывании мокроты она снималась смоченным сулемой полотенцем. Лица, ухаживавшие за больным, при входе в его комнату надевали халаты и калоши, которые затем снимались и дезинфицировались.
В день объявления форта благополучным (22 января 1904 г.) карантин был снят и сообщение с берегом восстановлено.
Дезинфекция форта представляла немало трудностей. Масса помещений лабораторных и жилых, заразные отделения, квартира покойника, лазарет, конюшня представляли различные условия, к которым нужно было приспособиться, и поэтому порядок и способ дезинфекции избирался применительно к каждому отдельному случаю. Помещение покойника, канцелярии и прилегающие коридоры были предварительно продезинфицированы гликоформоловым аппаратом Линдера, а затем орошены из гидропульта сулемой. Деревянная и железная мебель обмыта мыльно-карболовым раствором, мягкая — сожжена.
Помещение лазарета, заразная лаборатория и вскрывочная орошены сулемовым раствором. Мебель и клетки обмыты горячим мыльно-карболовым раствором. В заразных конюшнях коридор и полы дезинфицированы сулемой. Подстилка из торфа, навоз и деревянные ящики из-под животных сожжены. Лишний хлам, старые халаты и обувь из заразной лаборатории сожжены.
Жилые помещения служителей и врачей дезинфицированы глико-формолом и формалином с помощью аппаратов Линдера, Проскауэра и «Эскулап». Полы и лестницы обмыты сулемой или 5%-й серной кислотой. Белье и платье дезинфицировали в паровой камере. Двери, дверные ручки, перила и электрические штепселя дважды обмыты горячим раствором лизола.
Тело покойника завернуто в сулемовую простыню, перенесено в закрытом цинковом гробу в крематорий и сожжено. Сжигание продолжалось около 2 часов 30 мин. Затем зола и разрыхлившиеся кости были собраны в урну (рис. 39).
С первых дней над всеми здоровыми сотрудниками, ввиду возможности дальнейших заболеваний, был учрежден медицинский надзор с ежедневным осмотром и двукратным измерением температуры.
Кроме того, врачи и весь персонал форта получили предохранительные прививки сыворотки в количестве от 40 до 80 мл3. Вслед за введением сыворотки на второй неделе у многих появились эритематозные сыпи, крапивница и боли в суставах с повышением температуры. Никто из привитых не заболел.

39. Урна с прахом доктора Выжникевича в библиотеке форта
В день смерти Выжникевича у двух служащих, фельдшера заразной лаборатории Поплавского, ухаживавшего за больным, и письмоводителя Мирвиса, обнаружено повышение температуры и общее недомогание. Дальнейшее течение этих заболеваний показало, что болезнь Поплавского следует считать чумой. Благодаря энергичному, рано начатому лечению сывороткой он выздоровел. У него наблюдались острые явления со стороны легких. Выделить чумную палочку из мокроты путем посевов и прививок животным не удалось. Однако проба крови на агглютинацию дала у Поплавского резкий положительный результат. Второй случай (Мирвис) ничего общего с чумой не имел и представлял кишечное заболевание.
История болезни фельдшера Степана Поплавского
Степан Поплавский, фельдшер и служитель заразного отделения лаборатории на форте «Александр I», с 4 января был приставлен к уходу за больным Выжникевичем, причем чередовался с другим служителем. Заболел 6 января вечером головною болью и ознобом. В течение дня у больного наблюдались особенная раздражительность, неохота к занятиям и сонливость. Жаловался на разбитость во всем теле. Ночью на 7 января два раза слабило, позывало на рвоту и знобило.
Температура утром 7 января — 39,5°С. К вечеру явления недомогания усилились, температура 39,8°С. В 8 часов вечера впрыснуто под кожу левого бока 200 куб. см противочумной сыворотки ? 79 (фортовой и парижской пополам). Через 3 часа после впрыскивания температура 38,9°С, пульс 114 в 1 мин., мягкий, равномерный. В 11 часов 30 мин. ночи температура 39,2°С, пульс 112 в 1 мин., не совсем равномерный. Появился незначительный кашель, без мокроты. В ночь с 7 на 8 января в 2 часа температура 39,8°С; в 4 часа 30 мин. 39,8°С; в 7 часов утра 39,2°С. Пульс 96 в 1 мин. Жалуется на головную боль в лобной и теменной областях. Появилась незначительная испарина. В общем самочувствие лучше. Стула не было. В 9 часов температура 39,1°, пульс 92, дыхание 18 в 1 мин. Покашливает.
В 1 час дня температура 39,1°С; в 5 часов 39,5°С; в 7 часов вечера 39,6°С; в 10 часов 39,9°С; в 12 часов ночи 39,4°С, пульс 116 в 1 мин., мягкий, равномерный. Язык обложен беловатым налетом, по краям красноватый, влажный. Головная боль и апатичное состояние. При выслушивании и выстукивании в легких ничего ненормального не отмечено.
В ночь с 8 на 9 января, в 1 час впрыснуто под кожу на правом боку и в правую подлопаточную область 140 куб. см парижской сыворотки и 100 куб. см фортовой сыворотки ? 79.
В 2 часа температура 39,9°С, пульс 100; в 9 часов 30 мин. утра 39,2°С; в 11 часов 39,1°С; в 1 час 30 мин. дня 39,4°С; в 4 часа дня 39,8°С, пульс 96 ударов в 1 мин., мягкий, равномерный, дыхание 28 в 1 мин.
Со стороны внутренних органов: слева в подлопаточной области при глубоких вздохах мелкопузырчатые влажные хрипы, fremitus pectoralis немного усилен, при перкуссии тимпанический звук; на остальном протяжении легких сухие хрипы; дыхательный шум жесткий, перкуторные явления нормальны. Селезенка и печень не прощупываются и не увеличены. Увеличение желез не выражено. При исследовании крови из пальца результат отрицательный. Вид усталый, сонливый. Апатичен, жалуется только на общую слабость. Аппетит плохой. После впрыскивания головная боль прекратилась, и самочувствие улучшилось.
В 8 часов вечера температура 39,5°С; в 10 часов 30 минут 39,3°С, пульс 92 удара. 10 января в 1 час ночи температура 39°С; в 7 часов утра температура 38,1°С пульс 88, полный, дыхание 20, самочувствие улучшилось.
В 8 часов 30 мин. утра температура 38,1°С, пульс 72; в 11 часов температура 37,7°С, в 1 час 30 мин. температура 37,5°С; в 3 часа 15 мин. температура 37,5°С; в 6 часов вечера температура 37,5°С; в 9 часов температура 37,3°С, пульс 76.
11 января в 4 часа 20 мин. утра температура 37,4°С; в 5 часов 35 мин. 36,9°С; в 7 часов 36,7°С; в 9 часов 30 мин. 37°С; в 12 часов 30 мин. дня 37,1°С, пульс 76; в 2 часа 30 мин. дня 36,9°С; в 5 часов 37,3°С, дыхание 20, самочувствие хорошее. В 7 часов вечера температура 37,3°С; в 9 часов температура 37,5°С, оправился. В 11 часов температура 37,7°С; в 1 час ночи температура 37,4°С.
От 12 до 20 января температура все время нормальная. Измерялась через 2 часа до 15 января, затем три раза в день.
17 января сыпь и боль в суставах как результат впрыскивания сыворотки. Продолжительная слабость в период выздоровления. Проба крови на агглютинацию в период выздоровления дала резкую положительную реакцию в разведениях 1:25, I:50 и I:100.
M. Шрейбер, Л. Падлевский, Д. Заболотный, И. Шурупов, Ф. Грыглевич
Гибель доктора М.Ф. Шрейбера. Через 3 года жертвой чумы на форте стал доктор М.Ф. Шрейбер. По версии Н.М. Берестнева (1907), его заражение чумой произошло при следующих обстоятельствах. 12 февраля 1907 г. Шрейбер собирал эмульсии чумных микробов с агарных разводок для точного определения бактерийной массы, которую можно получить из одной пробирки с косым агаром. Для этой цели в лаборатории при работе с возбудителями чумы употреблялись пастеровские пипетки не с одной ватной пробкой, а с двумя. Однако из-за большого количества опытов, Шрейбер, использовав все имеющиеся у него под руками такие пипетки, вместо того чтобы потребовать новых, стал продолжать работать с обыкновенными пипетками и, случайно, набрав много эмульсии чумных бацилл в пипетку, замочил вату; при этом, вероятно, микробы попали в рот. Шрейбер промыл ротовую полость сулемой, но никому о происшедшем не рассказал и сыворотки себе не ввел.
В этот же день он съездил в Кронштадт и сильно продрог. 14 февраля вечером Шрейбер почувствовал общее недомогание, озноб, ломоту в ногах, небольшой насморк, ничего не ел за ужином, в 9 ч. вечера температура была 39,4°С, но и тогда он ничего о происшедшем с пипеткой не рассказал, почему недомогание его было приписано простуде. Ночью он плохо спал, появилось колотье в правом боку и небольшой кашель без мокроты. На утро температура была 39,1°С, общее самочувствие удовлетворительное, колотье в боку больной относил к мышечным болям. В 11 ч. утра он в присутствии заведующего чумной лабораторией на форте, Н.М. Берестнева (назначен в январе 1904 г.), легко выделил в стерилизованную чашку Petri плевок слизисто-гнойной кровавой мокроты и сказал при этом: «Я так и знал, мокрота кровавая». Из чего Берестнев сделал вывод, что у Шрейбера уже была мысль о чумной пневмонии. При выстукивании грудной клетки справа сзади в области лопатки было отмечено небольшое притупление, при выслушивании — легкое ослабление дыхания и единичные сухие хрипы. После исследования мокроты, в которой оказалось громадное количество овальных микробов с полюсной окраской, не красившихся по Грамму, в чумном характере заболевания не было сомнения, больной был переведен в самую большую и светлую комнату-лабораторию на третьем этаже, откуда были вынесены все лишние предметы и инструменты. Известие о результате исследования мокроты Шрейбер принял с виду спокойно, но заметил при этом: «Теперь вы переводите меня наверх, а потом отнесете вниз в печку».
На какое-то время он почувствовал себя хорошо и даже побрился. Надев валенки и полушубок, сопрвождаемый врачами, бодро, без одышки и без кашля перешел в третий этаж, где и лег в приготовленную для него постель. Исход болезни был для него ясен, о чем он и заявил Н.М. Берестневу. Как раз перед заболеванием Шрейбер составлял для своей диссертации главу о серотерапии чумы и был прекрасно осведомлен об исходе чумных пневмоний. Поэтому он сильно протестовал против введения ему сыворотки, признавая ее бесполезность при данной форме чумы.
М.Ф. Шрейбер
Кроме того, он был против сыворотки потому, что сделанное ему с профилактической целью 3 года тому назад во время болезни доктора Выжникевича введение такой сыворотки сопровождалось тяжелыми явлениями: потерей сознания, сильной головной болью и судорожными подергиваниями затылка и верхних конечностей. Его с трудом удалось уговорить на подкожное введение 80 мл3 сыворотки. Температура днем дошла до 39,9° в 1 ч. дня; в 3 ч. была 39,5°С и вечером снова 39,8°С. Пульс утром 110–120, к вечеру 140; дыхание утром и днем 28; вечером 34. Кашель днем усилился, обильная кровянисто-гнойная мокрота отделялась довольно легко. Колотье в боку мало беспокоило больного, самочувствие днем хорошее, сознание полное. К вечеру, в связи с высокой температурой, одышкой и слабостью сердца, общее состояние и самочувствие ухудшились. Объективные явления со стороны легких за день без особых перемен; притупление в области лопатки и спереди в области грудной мышцы более выражено.
К вечеру справа спереди появились влажные средне- и мелкопузырчатые хрипы. В этот день больной в полном сознании сделал свои распоряжения на случай смерти. Ночь Шрейбер провел без сна, часто кашлял с выделением обильной мокроты; колотье в боку усилилось, но после 2-х порошков морфия по одной шестой грана утихло. После кофеина и камфары, введенных под кожу, пульс стал реже и полнее, к утру стал снова 138–140, температура ночью 39,8°С, 39,1°С, 39,5°С, 39,6°С; к утру 39,0°С, пульс 120, дыхание 30, самочувствие лучше. Ночью снова введено 100 мл3 сыворотки, и на следующий вечер и утро введение сыворотки повторено.
16 февраля днем сильный кашель, обильная мокрота с меньшим содержанием крови в первую половину дня. Больной очень ослабел, пульс 120–130; появились клокочущие хрипы, мокрота стала жиже и пенистой, количество мокроты значительно увеличилось; кофеин и камфара под кожу, но явления слабости сердца и отек легких тем не менее усилились. При выслушивании в правом легком в верхней доле больше влажных хрипов, появились хрипы в нижней доле левого легкого. Дыхание в верхней доле правого легкого с бронхиальным оттенком, притупление звука небольшое. Сознание полное.
Ночь на 17 февраля Шрейбер провел без сна, был несколько возбужден, ослабел настолько, что был не в состоянии отплевывать мокроту в ведро с сулемой. Появилась синюха на концах пальцев. После шампанского и кофеина внутрь появилась рвота. К утру, когда температура опустилась до 38,5°С, заснул часа на два, спал и на больном боку и на спине; раньше мог лежать только на здоровой стороне. Днем температура снова поднялась до 39,9°С, кашель и одышка усилились, масса жидкой кровянистой мокроты. Днем больной не отпускал своих коллег от себя, много говорил и был в полном сознании; в 11,5 часов ночи наступила смерть при явлениях отека легких и паралича сердца.
Чумная инфекция у доктора Шрейбера сопровождалась резким поражением почек, мочи за сутки было около 500–300 мл3 с большим количеством белка. Белок появился в моче 15 февраля, причем количество его с каждым днем увеличивалось. Жидкие, довольно обильные испражнения, были 16-го утром и 17-го днем.
На другой день, спустя 15,5 часов после смерти, тело Шрейбера перенесено в цинковом гробу вниз в помещение, где помещалась сжи-гательная печь, и вскрыто Н.М. Берестневым на столе, поставленном вблизи отверстия печи, после вскрытия сразу же сожжено (рис. 41).

41. Печь и урна с прахом доктора Шрейбера
Протокол вскрытия тела М.Ф. Шрейбера, умершего на форте «Александр I» 17 февраля в 11,5 часов ночи. Вскрытие произведено 18 февраля в 3 часа дня в помещении сжигательной печи форта
Трупное окоченение и трупные пятна были резко выражены. Кожа и склеры глаз желтушно окрашены. На вскрытии было найдено следующее: Оба легких плотно сращены с ребрами и диафрагмой, плевра на обоих легких фиброзно утолщена особенно на местах отпечатков ребер. Явлений старого фиброзного плеврита не заметно лишь на передних краях легких, которые были резко эмфизематозны. На плевре переднего края верхней доли правого легкого несколько точечных кровоизлияний и по местам нежные фибринозные отложения.
Правое легкое: верхняя его доля, за исключением переднего края, занята сплошным пневмоническим фокусом красно-серого цвета. Поверхность разреза имеет мраморный вид, серый цвет чередуется с красным, в некоторых дольках особенно резко выражены кровоизлияния. Кровоизлияния в легком в его периферических частях по местам заметны через утолщенную плевру. Передняя часть верхней правой доли отечна, гиперемирована, пронизана кровоизлияниями, в ней находится несколько бронхо-пневмонических фокусов красновато-серого цвета величиною от горошины до лесного ореха.
С поверхности разреза верхней доли соскабливается много довольно жидкого слизистого красновато-серого сока. Средняя и нижняя доля этого легкого сильно отечны и гиперемированы.
Левое легкое отечно, в его нижней доле, пронизанной кровоизлияниями, несколько мелких бронхопневмонических фокусов, таких же, какие найдены в передней части верхней доли правого легкого. В крупных бронхах, особенно в правом легком, кровянистая слизисто-гнойная пенистая мокрота. Бронхиальные железы с крупный лесной орех величиной пронизаны кровоизлияниями.
Сердце увеличено раза в полтора, перикардий без изменений, в его полости столовая ложка прозрачной серозной жидкости. Мускулатура сердца буро-красного цвета с сальным блеском, в папиллярных мышцах тонкие продольные полосы желтого цвета жирно-перерожденных волокон. Клапаны аорты слегка склерозированы, в дуге аорты рассеяны мелкие склеротические бляшки.
Печень увеличена раза в полтора, довольно плотная, резко застойная, желтоватого цвета. Правая доля печени в виде купола сильно вдается в грудную полость, на ее поверхности замечается некротический участок неправильной четырехугольной формы около 20 кв. ц. поверхностью. Желчный пузырь растянут, утолщен и плотно сращен с желудком и ободочной кишкой; в его стенке слева снизу находится дивертикул, в котором помещается плотный продолговатый желчный камень величиной с голубиное яйцо, вход в дивертикул был сужен, так что камень с трудом был вытолкнут из него. В пузыре жидкая водянистая желчь.
Селезенка буро-красного цвета, увеличена раза в два, довольно плотная, пульпа соскабливается в небольшом количестве.
Почки увеличены в размере, беловато-желтого цвета. Корковый слой утолщен, мелкие вены переполнены кровью. Капсула снимается легко; в лоханках кровоизлияний нет. Мочевой пузырь содержит небольшое количество мочи, на поверхности слизистой оболочки пузыря несколько точечных кровоизлияний. Предстательная железа без изменений.
Обе миндалины сине-красного цвета, несколько увеличены. Лимфатические железы под челюстью и на шее увеличены очень незначительно. В желудке небольшое количество жидкого содержимого и кровянистой мокроты. Слизистая оболочка его слегка набухла. В тонких кишках немного жидкого содержимого желтоватого цвета. Брыжеечные железы в норме.
Полость черепа: черепная крышка толще раза в 1,5 нормальной. Тонкие мозговые оболочки фиброзно утолщены, особенно по ходу сосудов, под ними значительное количество прозрачной отечной жидкости. Сосуды основания мозга без изменений. В боковых желудках около 2 ст. ложек прозрачной, серозной жидкости в каждом. Мозг застоен, отечен.
Берестнев, Падлевский
Вскрытие подтвердило прижизненную диагностику первичной чумной пневмонии, осложненной паренхиматозным нефритом и паренхиматозным и жировым перерождением печени и сердца.
Кусочки из различных органов, фиксированные в сулеме, были залиты в парафин. На срезах, окрашенных полихромной синькой и водным эозином, было найдено следующее:
В легких — правое легкое, верхняя доля (главный первичный пневмонический фокус): типичная картина чумной пневмонии. Многие альвеолы почти сплошь выполнены массами чумного микроба, таких альвеол особенно много было под плеврой, в других преобладал клеточный экссудат; и в них находились b. pestis, разбросанные между клетками экссудата; по местам альвеолы были выполнены кровью; в некоторых альвеолах наблюдались одновременно кучки чумных микробов клеточный экссудат и кровоизлияния. Сосуды в альвеолярных стенках резко гиперемированы; некоторые альвеолы были разорваны излившейся кровью. На срезах, окрашенных по Gram'y и по Weigertе'y с дополнительной окраской пикрокармином не было констатировано ни микробов, красящихся по Gram'y, ни нитей фибрина. Такая же микроскопическая картина, в общем, наблюдалась и в небольших бронхопневмонических фокусах нижней доли левого легкого. Бронхиальные железы резко гиперемированы, пронизаны кровоизлияниями и содержали массы микробов, которые в виде причудливых сплошных тяжей пронизывали железу во всех направлениях, особенно много микробов было в корковом слое желез. Миндалевидные железы сильно гиперемированы, но не имели вида первичного чумного бубона, в фолликулярном аппарате их находились лишь кое-где отдельные короткие бациллы, не окрашивающиеся по Gram'у, зато в складках слизистой оболочки встречались лимфатические сосуды, сплошь набитые палочковидными микробами не окрашивавшимися по Gram'у, по всей вероятности, чумными. На основании этой микроскопической картины можно заключить, что миндалины не представляли первичного места внедрения чумного бацилла и что они лишь реагировали на заразное начало, выделяемое из легких с мокротою.
На срезах селезенки чумные палочки не обнаружены. Увеличение селезенки было главным образом обусловлено хроническим воспалительным процессом и в меньшей степени острым набуханием в зависимости от чумной инфекции. В печени на срезах возбудитель чумы также не удалось обнаружить. Печеночные клетки были жирно перерождены. Вены печени были переполнены кровью. В почках найдена картина резко выраженного паренхиматозного нефрита, нигде в сосудах (в клубочках) микроорганизмов не было найдено. В сердечной мышце на срезах было видно живое перерождение мышечных волоконец и отложение бурого пигмента. В папиляр-ных мышцах полному жировому перерождению были подвергнуты тяжи волоконец, что резко бросалось в глаза при наружном осмотре сердца.
Бактериологическое исследование. Из первого плевка мокроты, выделенного больным, были сделаны посевы на агар и заражены 2 морские свинки: одна — в брюшину, другая — под кожу. Обе свинки пали от чумы, первая — через 1,5 дня, — вторая на четвертый день; из них были получены чистые разводки b. pestis. В посевах на агар из мокроты выросли многочисленные колонии чумного микроба и несколько колоний посторонних.
Чистые разводки b. pestis были получены из трупа: из селезенки и крови сердца. На препаратах из сока легкого найдена масса чумных микробов, из которых большинство дегенерировано, в виде вздутых бледных шариков.
Течение болезни доктора Шрейбера было типичным для чумной пневмонии. Болезнь началась постепенно, не бурно; несмотря на распространенность процесса, не было резких явлений при выстукивании и выслушивании. Плевральные боли были умеренные. Мокрота была слизисто-гнойная, кровянистая, отделялась легко, быстро наступили явления слабости сердца и отека легких и смерть через 3 дня от начала заболевания.
Лечение состояло в впрыскивании сыворотки; всего было введено под кожу 400 см3. Против сердечной слабости: кофеин внутрь и под кожу, камфорно-эфирное масло под кожу. Против плевральных болей и сильного кашля морфий внутрь и под кожу. В ночь на 17 февраля, когда больной был очень беспокоен: одна шестая грана морфия и три грана кофеина под кожу. Колотье в боку, беспокоившее больного, успокаивалось от небольших доз морфия. Что касается сыворотки, то каких-либо побочных, неприятных последствий от применения ее не наблюдалось, даже на месте введения не было никакой боли. Берестнев считал, что ее терапевтический эффект проявился отсутствием у больного головной боли и общих явлений отравления нервной системы; кроме того, возможно, что действие сыворотки сказалось в понижении температуры 16 февраля.
От введения сыворотки в вену Берестнев воздержался по следующим соображениям: больной очень сильно реагировал на сыворотку, введенную под кожу 3 года тому назад. Кроме того, из личного опыта с внутривенными введениями сыворотки в Бомбее, Берестневу было известно, что нередко после даже небольших доз сыворотки (20 мл3), у больных быстро повышается температура, которая затем падает критически с потом и при явлениях слабости сердца. Кроме того, во время ее введения у больных появлялось покашливание, ускоренное дыхание, что указывало на раздражение легких.
Болезнь доктора Л.В. Падлевского. На вскрытии тела Шрейбера, Берестневу помогал доктор Л.В. Падлевский, который по окончании вскрытия почувствовал жжение возле ногтя указательного пальца правой руки, где заметил небольшую заусеницу, но промолчал. На следующий день, к вечеру, Падлевский почувствовал ломоту в правой руке и в правой половине тела, что было им объяснено сильной мышечной работой утром при расчистке снега (рис. 42).
В 2 часа ночи 20 февраля Падлевский почувствовал ухудшение общего состояния и боль под мышкой; он измерил температуру, которая оказалась 38,5°, под правой мышкой прощупывался пакет очень болезненных припухших желез величиною с лесной орех. Явления бубонной чумы были на лицо, и ему сейчас же, около 4 часа утра, было введено 80 мл3 сыворотки под кожу живота. 20 см3 ему были введены с профилактической целью перед вскрытием, т.е. за сутки до заболевания. Утром на следующий день, 21 февраля, ему было введено под кожу живота еще 100 мл3 сыворотки и 10 мл3 в области m. deltoidei в правое плечо. Вечером впрыснуто 100 мл3 сыворотки под кожу живота.

42. Доктор Л.В. Падлевский, больной чумой. Лечащие врачи: в центре — Н.М. Берестнев, справа — И.З. Шурупов, слева — И.И. Шукевич
Течение болезни было следующим: первую ночь больной провел без сна, чувствовал сильную боль под мышкой, которая к утру несколько стихла, но затем снова усилилась, очень острая боль распространилась на верхнюю часть груди справа, больной не мог двигать рукой от боли. Вследствие сильной боли прощупывание желез не удавалось; температура утром 21 февраля 38,5°С, днем 40,3°С, вечером 39,4°С; пульс хорошего наполнения и напряжения, 110–120 ударов, сознание полное, больной несколько возбужден; к вечеру Падлевский до того ослабел, что не мог сидеть и его перенесли на кровати наверх в комнату, где ранее лежал доктор Шрейбер. На следующий день 22 февраля утром на месте первого вливания сыворотки обнаружена резкая краснота и отек кожи; мочи около 2 литров без белка. Ночью плохо спал; температура 39,4–39,6°С.
На следующий день, 23 февраля, болезненность под мышкой и на груди гораздо меньше, железы легко прощупываются; они малочувствительны и не увеличились против первого дня в объеме. Инфильтрата и красноты под мышкой нет. Больной жалуется на сильную головную боль, которая облегчается пузырем со льдом.
На месте введения сыворотки резкая эритематозная краснота и отек кожи, а также несколько волдырей крапивницы; температура ночью около 39,4–39,6°С, опустилась утром в 8 ч до 38,7°С, а к вечеру снова поднялась до 39,8°С, но ночью опустилась до 38,5°С и к утру до 38,1°С; мочи около литра, содержащей следы белка; вечером во время подъема температуры сделан посев из крови, результат отрицательный. Больной очень слаб, устает от малейшего движения, не может поднять головы с подушки. Ночью спал, на следующее утро 24 февраля головная боль прошла, боль под мышкой и на груди тоже исчезла; под правой мышкой прощупывается одна безболезненная железа с крупный орех величиною и такая же железа под передним краем т. pectoralis major. Самочувствие лучше, днем дремал, мочи около 2300 мл со следами белка. На местах введения сыворотки сильная болезненность, краснота и отек кожи. Температура в 10 ч утра поднялась до 38,6°С, а в 2 ч. дня опустилась до 37,8°С, вечером снова 38,5–38,6°С. Вечером обильное опорожнение кишок при помощи клизмы. Ночь спал.
25 февраля температура держится около 37,8–38,0°С, вечером 38,4°С; сыпь на коже бледнеет, боль на месте введения сыворотки меньше. Мочи один литр, с едва заметными следами белка. Больной заметно ослабел, стал апатичным, быстро утомляется. Ночью хорошо спал. 26 февраля температура утром 37,6°С, к вечеру 37,9°С; мочи за сутки 1,5 литра, без белка. Чувствует себя бодрее. Железы под мышкой несколько уменьшились. Все явления, вызываемые впрыскиванием сыворотки, лучше. Ночью легкая испарина, которая появляется в следующие 2 дня. 27 и 28 февраля и 1 марта температура не выше 37,5°С, а затем она стала еще ниже. Железы под мышкой приняли свой нормальный объем, и больной начал вставать с 7 марта, т.е. на 15 день после начала заболевания.
Первые дни он едва мог передвигаться при помощи палки и стула, но через 3–4 дня окреп настолько, что стал пробовать ходить без палки. Деятельность сердца за все время болезни была сравнительно удовлетворительной, в первые 3 дня болезни у толчка сердца был ясный систолический шум. В начале болезни сердце быстро и легко утомлялось всяком движении. Селезенка в первые дни болезни была несколько увеличена при перкуссии, но не прощупывалась.
Лечение. Такое благоприятное течение болезни и быстрое выздоровление Берестнев отнес на раннее и энергичное лечение сывороткой. Большое значение для благоприятного исхода болезни, по его мнению, имело профилактическое введение сыворотки перед вскрытием доктора Шрейбера за сутки до заболевания.
Подмышечные бубоны под влиянием специфического лечения не достигли больших размеров, вокруг них не было инфильтрата, и микроб из них не проник в кровь. Повышение температуры вечером 23 февраля заставило Берестнева заподозрить развитие септицемии или начало пневмонии, которая так часто осложняет течение бубонной чумы с подмышечными бубонами, но его опасения не оправдались. На область бубонов и болезненную область правой половины груди не было применено никакого местного лечения.
Как только в мокроте доктора Шрейбера был обнаружен возбудитель чумы, ворота форта были заперты на ключ со всеми, кто в данный момент там находился. Началась изоляция форта. Связь с внешним миром осуществлялась по телефону. Письма, газеты и провизия привозились по утрам на извозчике и клались на снег возле пристани; когда извозчик удалялся, открывались ворота и привезенное доставлялось на форт. Провизия заказывалась с вечера по телефону в одном из магазинов, хозяин которого был так любезен, что закупал в городе все, что у него просили и отсылал с почтой и газетами на форт. Письма с форта, которые к тому же писались только здоровыми сотрудниками, дезинфицировались, на них ставился соответствующий штемпель, марки наклеивались уже на почте. Письма эти в особой металлической плетенке выставлялись привозившему провизию, который их и отвозил на почту. Ключ от ворот находился у заведующего лабораторией Берестнева. Больные и лица, ухаживавшие за ними, были изолированы на третьем этаже лаборатории, где имелись самые большие и светлые комнаты. За доктором Шрейбером взялись ухаживать два служителя, которые обычно помогали при работах с чумными микробами и ухаживали за больными животными. Оба они прониклись уважением к чумному микробу и были очень осторожны. Их поселили в одной из комнат, невдалеке от больного; пища им доставлялась отдельным служителем, вся их посуда и чайный прибор не возвращались на кухню. Всем живущим на форте было введено по 20 мл3 сыворотки. После смерти Шрейбера служителям, ухаживавшим за ним и принимавшим участие во вскрытии тела, введение сыворотки было повторено.
Второго больного, доктора Падлевского, поместили в ту же комнату, где лежал Шрейбер, но предварительно тщательно дезинфицированную. Хотя он не представлял никакой опасности для окружавших его; тем не менее 10-дневный карантин был начат только после того, как температура у него спала, бубоны совершенно рассосались и он мог считаться совершенно выздоровевшим.
15 марта карантин закончился, и форт объявили благополучным по чуме. Во время карантина была произведена тщательная дезинфекция форта и сжигание малоценных предметов, приходивших в соприкосновение с больными; остальные предметы были дезинфицированы паром или формалином. Во все время изоляции и в течение двух недель по окончании ее у всех здоровых обитателей форта ежедневно два раза утром и вечером измерялась температура.
Дальнейшая судьба «Особой лаборатории по заготовлению противо-бубонночумных препаратов ИИЭМ». О ее деятельности после Русско-японской войны нам известно мало и, видимо, это может стать предметом отдельного исследования. С началом Первой мировой войны научные исследования в «Особой лаборатории…» почти прекратились, но вакцинно-сывороточное дело усиленно развивалось. А.А. Владимиров, наладивший одно из первых в мире массовых производств сывороток и вакцин, был назначен заведующим военно-санитарным отрядом Петроградского железнодорожного узла, с возложением на него санитарных и эпидемиологических задач как на Северном фронте, так и в прилегающих к нему тылах. Д.К. Заболотный в 1915 г. назначен главным эпидемиологом армии и налаживал эпидемиологическую и санитарно-гигиеническую службу практически на всех фронтах. Другие сотрудники ИИЭМ также оказались мобилизованными в армию. Е.С. Лондон в течение двух лет работал в бактериологических лабораториях при военных госпиталях под Ригой, а с 1916 г. был переведен в форт, где занимался разработкой приемов очистки токсина столбняка, так как противостолбнячная сыворотка была жизненно необходима для армии. После ранения в «Особой лаборатории…», в 1915 г., оказался военный врач А.А. Садов. В конце войны там начала свою научную деятельность З.И. Михайлова, впоследствии старший специалист Биотехнического института РККА.
Февральская революция 1917 г. привела к отставке А.П. Ольденбургского с поста попечителя ИИЭМ (9 марта). В конце 1917 г. при таинственных обстоятельствах профессор А.И. Бердников вывез из форта «Александр I» культуры возбудителей чумы и холеры в Саратов. Летом 1918 г. баржа с частью оборудования «чумного форта» пришвартовалась к Саратовскому порту. Осенью Совет лабораторных работников города принял решение о создании здесь первого в стране противочумного института «Микроб» (современное название «Российский научно-исследовательский противочумный институт «Микроб»). Бердников становится во главе нового института. Однако он не ставил себе задачу восстановить «Особую лабораторию…», а лишь реализовал существовавшую еще до войны идею создания в Саратове бактериологического института «областного типа» (классификация того времени) на базе медицинского факультета Саратовского университета. Через год с небольшим Бердников эмигрировал.
Вопреки разрухе гражданской войны новый институт быстро встал на ноги. Этому способствовали, с одной стороны, масштабная холерная эпидемия и потребности армии в холерной вакцине, с другой — унаследованные технологии получения такой вакцины, разработанные специалистами «Особой лаборатории…» Так появилось на свет отделение бактерийных препаратов института. Назревшая потребность в объединении чумных лабораторий края стала причиной создания чумного отделения института, первоначально располагавшегося в помещении саратовской чумной лаборатории. Теперь «Микроб» обеспечивал потребности страны в чумных сыворотках и вакцинах. В январе 1920 г. институт получил устав Наркомздрава, в соответствии с которым он приобрел статус краевого государственного учреждения, полностью независимого от университета.
«Особая лаборатория…» стала забытой страницей русской истории. Оставшееся на форте «Александр I» оборудование было разделено между НИИЭМ и Институтом эпидемиологии и микробиологии им. Пастера в Петрограде. В 1919 г. отступающие белогвардейцы частично эвакуировали институт из Саратова в Екатеринодар. Многое из вывезенного Бердниковым из Кронштадта и по крохам собиравшихся на месте оборудования и реактивов, оказалось утерянным. Не осталось и исторической связи между чумологами того времени и нынешними. В двухтомном юбилейном сборнике института «Микроб», посвященном 100-летию создания противочумной системы России (Саратов, 1997), не нашлось места даже для упоминания о ее основателе, принце А.П. Ольденбург-ском, и о предшественнике этого института — «Особой лаборатории по заготовлению противобубонночумных препаратов ИИЭМ».
Сам форт «Александр I» сохранился до наших дней, но заброшен. Все железо — бронедвери, лестничные перила, механизмы, водопроводные трубы и ворота — срезано заподлицо. Какое-то количество цемента и 2–3 поддона нового кирпича завезены и раскиданы по форту. Налицо следы недавнего пожара. Известно также, что иногда местными властями форт сдается под т.н. open-air — танцы, музыка, пиво (аренда 1000 $/ночь). По свидетельству одного из очевидцев: «Это самое величественное фортификационное сооружение из всех, что я видел. Его внешняя могучесть и неприступность, в сочетании с внутренней разрухой и запустением как нельзя лучше передает ощущение от нашей Родины».
Фотографии, сделанные нами 18.07.07 г. в Кронштадте

43. Ключ от форта «Александр I» на экспозиции филиала Центрального военно-морского музея.

44. Форт со стороны 6-го микрорайона Кронштадта Видно, что идет восстановление форта (внутреннее пространство накрыто сверху колпаком из полиэтиленовой пленки, на форт постоянно ходят какие-то суда).
Об истории Форта "Александр I" рассказывается в фильме "Призрак черной смерти" (автор — Марина Сасина; режиссеры — Светлана Зонова и Галина Красноборова). Фильм снят телеканалом "Россия" и показан 18.03.09 г. В "сети" его можно найти по адресам:
http://kinozal.tv/details.php? id=267960
http://torrents.ru/forum/ viewtopic.php?t=1665486
http://shanson-e.tk/forum/showthread.php?s=ecff7a0b0c4222504b19902566f061af&p=198664
http://rutube.ru/tracks/1663416.html?v=2caf401053d0967cbf9666869ad33654
http://www.cn.ru/terka/feed/entity/954070/?p=last
http://www.gazeta.lv/story/16261.html
Вышла книга Л.И. Амирханова, Ю.Л. Голикова, В.В. Чиркова, Ю.Е. Иванова. Форт «Император Александр I». Остров, 2008.
ОЧЕРК XXXI
ЭПИДЕМИЯ ЛЕГОЧНОЙ ЧУМЫ В МАНЬЧЖУРИИ И ЗАБАЙКАЛЬЕ (1910—1911)
После «чумы» революций 1917 г., чума в Маньчжурии 1910—1911 гг. была практически забыта в России. О ней с самого ее начала мало знали на Западе. И напрасно. Современная цивилизация не знает другой такой эпидемической катастрофы, произошедшей, если можно так выразиться, «на ее глазах». Даже английские врачи, работавшие в Индии в 1896—1902 гг., имели дело хоть и с чумой, но в основном с ее менее опасной бубонной формой. Эпидемия 1910 г. больше напоминала эпидемии 1346—1351 гг., чем любые другие эпидемии чумы, вспыхнувшие за последующие 6 столетий. Маньчжурская чума воспроизвела перед современниками какую-то часть ужасов «черной смерти» Средних веков.
В связи с этим нам представляется крайне важным обобщить опыт (в том числе и неудач) русских врачей, правительственных чиновников и военных, накопленный в ходе ликвидации этой эпидемии. Для подготовки очерка использовались материалы В.П. Кашкадамова (1905), М.Л. Блюменфельда (1911), В.М. Богуцкого (1911), Е.С. Касторского (1911), Н.Н. Клодницкого (1911), Г.С. Кулеша (1912, 1924), Д.К. Забо-лотного (1956), И.Л. Мартиневского и Г.Г. Молляре (1971) и др.
Предыстория чумы 1910 г. на Дальнем Востоке. На первый взгляд, эпидемия чумы вспыхнула внезапно и быстро и неудержимо охватила огромные пространства, оставляя за собой десятки тысяч трупов. Но при ретроспективном анализе выяснилось, что она, как и Бомбейская чума 1896 г., стала продолжением длинного периода предвестников.
Уже в 1894 г. русскими врачами отмечены в Забайкальской области заболевания, сходные по своему течению с легочной чумой человека. Однако еще до сообщений врачей народный опыт и наблюдения связывали появление таких болезней, от которых вымирали целые семьи и становища, с заражением от обитающих здесь во множестве тарбаганов. Поэтому местные жители называли ее тарбаганьей болезнью или тарбаганьей чумой. Осенью и реже зимой, ежегодно, в области и в сопредельной Монгольской степи, возникали маленькие вспышки чумы. Они быстро прекращались из-за разбросанности и разобщенности полукочевого населения и в меньшей степени от применявшихся мер, состоящих, в лучшем случае в сожжении трупов и имущества вымерших семейств.
По данным Д.К. Заболотного (1956), в Маньчжурии, Монголии и Забайкальской области до 1910 г. отмечен ряд вспышек чумы.
Первые сведения о повальных чумоподобных заболеваниях относятся к 1863 г.: в Цаган-Олуевском поселке заболели на покосе несколько человек и вскоре скончались.
В 1880 г. в селе Клички Нерчинского уезда наблюдалось несколько бубонных заболеваний после употребления в пищу мяса тарбагана.
В 1888 г. в октябре в Чиндасетской станице заболели и умерли пять бурят, от которых при вскрытии заразились и заболели фельдшер Юдин и врач Ашмак (у обоих отмечены подмышечные бубоны).
В том же году наблюдались заболевания в Кунгуре и поселке Сок-туевском. По данным доктора Кокосова, за август и сентябрь умерли 11 человек в семьях Эпова и Бянкина, которые занимались снятием шкурок и добыванием жира от тарбаганов. Признаки болезни: жар, головная боль, припухание и болезненность подмышечных, паховых и подчелюстных желез. Одновременно наблюдался мор на тарбаганах. Заболевания повторились в 1891 г. в том же Соктуевском поселке и в городе Акше, затем, в 1894 г., в поселке Соктуевском. Все случаи сопровождались припуханием и болезненностью лимфатических узлов. Врачи Белявский и Решетников считали «тарбаганью болезнь» заразительной для людей и отождествляли ее с чумой.
В соседней с Забайкальем Монголии наблюдались случаи: в 1876 г. возле реки Борзя умерли четверо бурят. В 1886 г. по реке Ульзя заболели 12 монголов, из которых девять умерли.
В 1888 г. по реке Иро умерли 15 монголов.
В 1889 г. в местности Мехин-Кудом вымерли четыре юрты монголов. В 1891 г. на китайской границе наблюдалось вымирание степных монголов, употреблявших в пищу мясо больных тарбаганов. В 1893 г. возле Улясутая погибли 30 человек.
В 1894 г. к северо-востоку от озера Далай-нор монгольский лама лечил чумных больных и, вернувшись, умер в монастыре Угумер-Суме; от него заразились и погибли 30 монахов.
В 1896 г. в Шурур-Джасакском хушуне умер больной с легочным заболеванием, сопровождавшимся кровохарканьем. В 1897 г. вымерли четыре юрты по тракту Дархан. В 1898 г. в Бархутском хушуне погибли три юрты монголов.
В 1898 г. в районе Вейчан чумой были поражены деревни: Тундэя, Инза, Малиенто и Матиацза. Из 558 жителей 5 деревень этого района в течение 1896—1898 гг. 400 умерли от чумы. Большая редкость и разобщенность населения, живущего семьями или родами, а главное ужас
перед неминуемой смертью, представляли самое эффективное мероприятие против дальнейшего распространения болезни, т.к. заставляли людей оставлять зараженные жилища и бежать от них как можно дальше.
Обстоятельства, естественным образом препятствующие чуме, изменились с проведением железной дороги. С одной стороны, вдоль железнодорожной линии образовались поселки, с другой — население обнаружило естественное тяготение к железным дорогам, как более удобному и быстрому способу передвижения и сбыта продуктов. Но одновременно усилилась и опасность разноса чумы.
Первый раз чума появилась на полосе отчуждения железной дороги в 1905 г. на Джаланройских каменноугольных копях, расположенных в 27 км от станции Маньчжурия. Заболел казак, работавший на сенокосах в Забайкалье. Благодаря счастливой случайности удалось установить личности заболевших людей и пути их следования, вследствие чего болезнь была локализована и не получила дальнейшего распространения. Заболевания бубонной чумой имели место только среди казаков. К счастью, они обошли стороной наиболее опасную для распространения легочной чумы среду — китайских рабочих. Ко времени прибытия оцепления все мероприятия были почти закончены. Также удалось избежать проникновения чумы в наши войска, стоящие на позициях у Сыпингая. Понадобилось еще 5 лет, чтобы чума смогла прочно «встать на ноги» на линии Китайской Восточной железной дороги (КВЖД) и вдоль нее начать свое победное шествие.
Начало эпидемии. Эпидемия вспыхнула одновременно в разных местах Маньчжурии. Первый бактериологически подтвержденный случай чумы был констатирован врачами в поселке при станции Маньчжурия 2 октября, но начало эпидемии не совпадает с этой датой.
Недели за три до указанного времени в доме железнодорожника Комарова в поселке Маньчжурия были случаи тяжелых, острых заболеваний со всеми признаками чумы, кончавшиеся смертью. По китайским сведениям, полученным Е.С. Касторским (1911) от члена поселковой Управы Борисова, всего умерло в поселке до 12 октября от 80 до 100 человек.
Местные жители рассказали ему, что эпидемия чумы была уже в июле. Инженер Хилков утверждал, что в местности по реке Ган в Монголии против Старого Цурухайтуя весной охотники находили трупы своих товарищей и около них шкурки убитых ими сурков. Затем в конце июля верстах в двухстах от Маньчжурии казаки замечали, что среди сурков был мор, и они гибли в большом количестве. Видимо, и среди монголов в то время эпидемия уже свирепствовала, так как казаки обнаружили табуны скота, бродившие без присмотра.
В начале августа, по более точным сведениям, против Хайластуя и Капсагастуя в 40 верстах за рекой Аргунь, случаи заболевания чумой были замечены среди китайской прислуги местного жителя Владимира Попова, охотившегося за тарбаганами. В двух палатках, в одной из них заболело и умерло 5 человек, и один убежал, а в другой — из 6 человек трое погибли, а трое убежали неизвестно куда. В начале сентября против Хайластуя умерло еще трое китайцев, охотившихся за тарбаганами.
В Забайкальской области первый случай чумы обнаружен в селении Акурай Маньковской волости. Там 20 сентября заболел, а через 3 дня умер инородец Миронов, вернувшийся с охоты на тарбаганов. 5 октября заболели его дочь и сестра, а 8 октября они умерли, 9 октября заболела вторая сестра, у которой кроме жара замечено увеличение паховых желез. Она погибла 12 октября, при исследовании органов умершей на бактериологической станции в Чите были найдены чумные палочки. На этом вспышка чумы в Акурае закончилась.
По данным Э.П. Хмара-Борщевского (1912), начало эпидемии чумы на ст. Маньчжурия относится к 12 октября 1910 г., когда председатель поселкового совета А.Н. Никитин сообщил по телефону заведующему железнодорожной больницей доктору Писемскому о том, что, по заявлению арендатора дома Шардакова, по Александровскому проспекту, на участке № 3083, среди китайцев появились заболевания со смертельным исходом и что за последние 5 дней там умерло 9 человек. Явившись в указанный дом, доктор Писемский увидел там такую картину: барак был оставлен жильцами, на нарах валялись в беспорядке брошенные ими вещи и посуда, а в углу лежал прикрытый лохмотьями больной китаец с высокой температурой. Перкуссией и аускультацией у него было установлено воспаление правого легкого. Больной тотчас же был отправлен в железнодорожную больницу, барак заколочен и сдан под охрану полиции. По рассказам соседей, в этом доме жили китайцы-тарбаганщики, в одной половине 25 человек, в другой — 15. Среди жильцов первой группы умерло 9, а второй — 5 человек. Перед прибытием врача все жильцы дома разъехались, бросив свое имущество.
Доставленный в больницу охотник за тарбаганами был помещен в изолятор, где он и умер. Вскрытием трупа, произведенным врачами Писемским и Г.И. Маловым, а также бактериологическим исследованием был установлен диагноз легочной чумы.
По мнению японского профессора Абэ (1942), распространение чумы в 1910 г. началось при следующих обстоятельствах. В Даурии существовала артель плотников-китайцев, среди которых примерно в середине сентября умерло 7 человек с явлениями кровохарканья. Оставшиеся из этой артели в живых два плотника-китайца перешли на работу в другую артель на станции Маньчжурия и здесь скончались 12 октября. Затем в этой второй артели среди 20 плотников к 25 октября умерли один за другим 9 человек. Отсюда инфекция распространилась по всему поселку Маньчжурия.
Возможно, обе версии отражают разные части целого — реально произошедших событий. Но кто бы ни занес легочную чуму в поселок при станции Маньчжурия, с 12 октября эпидемия начала здесь быстро прогрессировать и отсюда распространяться по железной дороге в Забайкальскую область и по всей линии КВЖД.
К этим 356 погибшим надо добавить еще не менее 100 человек, ставших жертвами чумы с июля по октябрь (Касторский Е.С., 1911). Но и тогда приведенные сведения оказываются неточными. И.Л. Марти-невский и Г.Г. Молляре (1971) указывают на то, что в апреле 1911 г., после таяния снега, в окрестностях поселка был обнаружен 191 труп, причем 131 труп найден на полосе отчуждения и 60 трупов вне ее. Печальный итог эпидемии: 647 погибших.
20 октября появились первые случаи заболевания чумой на станции Даурия, 21 — в Джалайнорских копях, 26 — в Тарбагатайских копях, 27 — в Хайларе, Джалантуне, Харбине, Петровском заводе в Верхне-удинске, 31 — в Бухеду. Из этих пунктов, в особенности из Харбина, эпидемия распространилась по линиям КВЖД и Южно-Маньчжурской железной дороге. В конце декабря и начале января она появлялась в следующем хронологическом порядке: станция Дуй-цынь-шань (24 декабря), Манршань (27), Ханди-Охедзы (28), Яомынь и Цайцзягоу (30), Сахарный завод Ашихэ (31 декабря), Каучендзы (1 января 1911 г.), Санчихэ (2), Мадягоу и Талайчжоу (3), Шунченпу (4 января).
Развитие эпидемии. Чума добралась до Харбина через 15 дней после ее появления на станции Манчьжурия. Эпидемия развивалась медленно и буднично. Работали предприятия, дети ходили в школу, с вокзала отправились поезда, но появились следы пребывания чумы в городе — чумные трупы.
Первое заболевание чумой в Харбине констатировано 27 октября у прибывшего со станции Маньчжурия в Новый город зажиточного китайца. О больном узнал случайно бой доктора Можаева, а последний довел об этом до сведения главного врача города.
Командированный для принятия соответственных мер прозектор городской больницы доктор Н.С. Петин нашел этого китайца уже мертвым, вывел лиц, бывших с ним в контакте на обсервацию и, произведя частичное вскрытие трупа, бактериоскопически нашел биполярно окрашенные палочки возбудителя чумы. Но потом почти полмесяца чума в Харбине не показывалась.
Однако массовые заболевания людей чумой начались в начале ноября среди населения смежного с Харбином китайского города Фуцзядяна. Власти города и население не приняли никаких по-настоящему эффективных мер по ограничению эпидемии.
Первым больным, поступившим 11 ноября в чумный барак Харбина, был фельдшер Ромусов, работавший в фуцзядянской чумной больницы у доктора Будберга. В тот же день у ворот дома № 10 на Пристани по Страховой улице поднят труп китайца, умершего от легочной чумы. 13 ноября в чумной барак доставлен китаец Сю Я Лин, слесарь Главных мастерских КВЖД, живший по 2-й Механической улице в бараке № 238. По сведениям доктора Л.А. Ольшевского, этот китаец накануне заболевания провел целый день в Фуцзядяне. Двое китайцев, приходившие с ним в соприкосновение, были помещены в изоляцию. У одного из них, Гуан Фын Хэ, открылось кровохарканье, 16-го он был взят в чумный барак, но оказалось, что его заболевание ничего общего с чумой не имеет, и он был выписан 19 ноября. При осмотре врачебно-санитарным отрядом китайских фанз в пригородном поселке Модягоу в фанзе № 53 обнаружен подозрительный по чуме больной китаец Эн Юн. В этой же фанзе проживал китаец Ю Ден Зы, везший 16 ноября на арбе труп китайца и задержанный возле пивоваренного завода Вруб-левского. Среди китайцев, взятых из этой фанзы на обсервацию, двое заболели чумой и 19 ноября были переведены в чумной барак (рис. 45).
20 ноября были получены сведения, что из казарм мельницы Русского мукомольного товарищества подозрительный по чуме больной китаец тайно увезен в фуцзядянскую больницу, вследствие этого Сани-тарно-исполнительной комиссией было сделано распоряжение об оцеплении мельницы и отправлении на обсервацию всех рабочих в количестве 300 человек. Затем ни больных, ни трупов в течение последующей недели обнаружено не было, и только 27 ноября доктором И.З. Белявским был найден труп умершего от чумы китайца в деревне Чин Хэ за Главными мастерскими.
Таким образом, первые случаи заболевания чумой в Харбине наблюдались среди рабочих в районе Главных мастерских КВЖД и пригородных поселках Модягоу и Чин-хэ, за исключением одного трупа, найденного на Страховой улице № 10, и только с 1 декабря стали систематически находить больных и трупы в кварталах торговой части города, Пристани, контроль над легочной чумой был утрачен.

45. План деревни Модягоу. Кварталы, прилегающие к заводу Врублевского, представляли собой одно из «чумных гнезд» Харбина. На плане хорошо видно, что китайцы выбрасывали больных чумой и чумные трупы вдоль дороги перед пропускным пунктом, когда их не удавалось провезти; на берегу реки Модягоу и на окраинах кварталов, выходящих на пустыри (Богуцкий В.М., 1911)
Утром 1 декабря был обнаружен выброшенный труп китайца, умершего от легочной чумы в доме № 9 по Корейской улице. В этот же день, вблизи деревни Модягоу, задержаны трое китайцев, везшие умиравшего от чумы больного. Третьего декабря констатировано заболевание чумой в доме № 16 по Японской улице.
4 декабря был вызван летучий отряд на угол Водопроводной и Полевой улиц к бывшему театру Тифонтая, где по сведениям полиции, был спрятан труп умершего от чумы китайца. Труп действительно был обнаружен, причем путем бактериологического исследования выделений установлена легочная чума. Находившиеся в одной фанзе с трупом китаец и его жена, помещены в изоляцию. 7 декабря заболела чумой китаянка и была помещена в чумную больницу вместе со своим мужем, который уговорил врача не разлучать его с женой. Русский медицинский персонал поразило, с какой любовью и заботливостью он ухаживал за больной; китаянка умерла 10 декабря, а затем заболел и умер от легочной чумы ее муж.

46. Диаграмма смертности от чумы по неделям в Харбине и окрестностях (Богуцкий В.М., 1911)
С 5 по 15 декабря больные и трупы были обнаружены по Японской, Русской, Корейской, Торговой (возле дома № 19) и Страховой в доме № 10 (в воротах которого был найден труп еще 11 ноября) улицах. С этого дня число смертельных случаев от чумы в Харбине начинает заметно увеличиваться.
С 19 декабря в Фуцзядине начинается интенсивный рост заболеваемости чумой. Эпидемия достигла пика в середине января, когда в течение почти двух недель ежедневная смертность составляла более сотни человек. За эти две страшные недели умерло 2180 жителей, что составило 40% от всего количества людей, умерших в эту эпидемию в городе. Но с 16 февраля, когда смертность достигла максимума, 173 человека в день, она начинает стремительно снижаться. Со 2 по 20 февраля (окончание эпидемии) умерли 273 человека. Всего же эпидемия чумы в Фуцзядине унесла жизни не менее чем 5355 человек.
В Харбине эпидемия достигает кульминационной точки 12 января, в этот день от чумы гибнет 51 человек. В кварталах, между улицами Водопроводная, Мостовая, Китайская и Биржевая, сформировался обширный чумной очаг самоподдерживающихся домовых эпидемий, от 5 до 20 повторных заболеваний в одной квартире (рис. 46). Во вторую половину января смертность начинает снижаться. Всего же в течение января в Харбине от чумы погибло около 800 человек. Но потом эпидемия обрывается: 12 февраля было только два смертельных случая.
Умерло на чумном пункте, развернутом в Харбине, 987 человек, т.е. все те, кто туда был доставлен; поднято трупов в черте города 217; поднято трупов за чертой города в полосе отчуждения 265; всего 1469 погибших от чумы. По многочисленным наблюдениям врачей, дети до 15 лет крайне редко заражались чумой.
Меры, предпринятые российскими властями для борьбы с эпидемией на Дальнем Востоке. Первые известия о заболеваниях чумой на станции Маньчжурия появились в столичной печати 15 октября 1910 г. совершенно неожиданно. Как следовало из телеграммы губернатора Забайкальской области, 13 и 14 октября на станции Маньчжурия были обнаружены 28 больных легочной чумой, которые вскоре погибли. Высочайше учрежденная комиссия о мерах предупреждения и борьбы чумной заразой немедленно объявила эти области неблагополучными по чуме, а Приморскую, Амурскую и Иркутскую губернии — угрожаемыми по чуме.
Для усиления местного врачебного персонала были командированы из Санкт-Петербурга 12 врачей, в том числе в Приамурскую область 2 врача; в Забайкальскую область 6 врачей; в Амурскую область 4 врача. Временно, до прекращения чумы в Маньчжурии, был запрещен въезд оттуда в Приамурскую область рабочих китайцев. Установлено, чтобы китайцы, на время неблагополучного состояния Маньчжурии по чуме, принимались к посадке на Забайкальской железной дороге только в обсервационных пунктах, которые могут находиться на расстоянии не более 300 верст один от другого. Кроме билета от них требовалось удостоверение о прохождении 5-дневной обсервации. Был временно запрещен вывоз из неблагополучных по чуме местностей тарбаганьих шкурок, без предъявления удостоверения о проведенной дезинфекции шкурок.
Приамурскому генерал-губернатору было разрешено установить оцепление берега Амура на 50 верст от города Благовещенска вверх и вниз, с учреждением в городе врачебно-пропускного пункта. Для обсуждения мер, которые необходимо будет предпринять против возможного заноса из Маньчжурии чумы в сибирские губернии и области, и для установления здесь противочумных мероприятий, на случай появления чумы, в Иркутске 7 февраля был созван съезд с участием всех заинтересованных ведомств. В середине января для ознакомления с положением дел на месте, в Сибирь выехал главный врачебный инспектор А.Н. Малиновский. Кроме того, в Петербурге для разработки экстренных мер при занесении чумы в пределы России, под председательством иркутского генерал-губернатора Князева, состоялся ряд совещаний при участии представителей заинтересованных ведомств. В декабре по предложению Правления КВЖД в Харбин выехал известный специалист по чуме, профессор Д.К. Заболотный
Обсуждение вопроса о чуме в Петербурге. По данным М.Л. Блюмен-фельда (1911), в начале января 1911 г. раздражение в Петербурге вызывало отсутствие всяких противоэпидемических мероприятий со стороны китайских властей в Фудзядяне. Совет министров поручил министру иностранных дел вступить в дипломатические переговоры с китайским правительством и правительствами других заинтересованных государств «на предмет организации и отправки в Китай специальной научной экспедиции из врачей и специалистов для изучения на месте очагов чумной заразы в Китае».
Вопрос о чуме в Манчьжурии рассматривался 19 января 1911 г. в Государственной Думе. Он был инициирован тремя запросами, обращенными к министру внутренних дел.
Один запрос (социал-демократов) касался исключительно чумы на Дальнем Востоке: «Приняты ли правительством необходимые меры для борьбы с чумной эпидемий и для предупреждения ее дальнейшего распространения в Сибири»?
Даниил Кириллович Заболотный (1866—1929)
Выдающийся микробиолог, эпидемиолог и организатор здравоохранения, академик. Окончил естественное отделение физико-математического факультета Новороссийского университета (Одесса). В 1894 г. окончил медицинский факультет Киевского университета.
Будучи еще студентом 3аболотный положил начало разработке метода иммунизации per os против холеры и некоторых других инфекционных болезней. Более четверти века он посвятил изучению чумы и борьбе с этой инфекцией. Начиная с 1897 г. занимался всесторонним изучением чумы в Индии, Монголии, Китае и других странах. С этой же целью выезжал в Поволжье, калмыцкие степи, Казахстан и Забайкалье. В 1898 г. Заболотный заболел чумой, но выздоровел после применения противочумной сыворотки. В 1899 г. высказал предположение о роли различных грызунов в сохранении чумной инфекции в природе. В 1910—1911 гг. руководил русской экспедицией по изучению легочной чумы в Маньчжурии. В 1911 г. на международной конференции в Мукдене Заболотный отстаивал связь эпидемий чумы в Забайкалье с тарбаганами. В 1922 г., опираясь на собственные данные и исследования И.А. Де-минского и Н.Н. Клодницкого, 3аболотный сформулировал основные положения о природной очаговости чумы, являющиеся основой современных научных представлений об эпидемиологии этой болезни. За 2 года до открытия бледной спирохеты 3аболотный обнаружил ее. Только осторожность помешали ему опубликовать результаты своих наблюдений. В 1898 г. он организовал первую в России кафедру бактериологии в Женском медицинском институте, которой и руководил до 1928 г. В 1920 г. 3аболотный основал первую в мире самостоятельную кафедру эпидемиологии в Одессе, в 1923 г. — кафедру микробиологии и эпидемиологии с курсом дезинфекции в Военно-медицинской академии. В 1927 г. 3аболотный издал первый на русском языке оригинальный учебник «Основы эпидемиологии».
Другой запрос носил осведомительный характер: «Каково положение чумной эпидемии в различных местностях Российской империи, где наблюдались установленные или подозрительные по чуме случаи, и какие меры по предотвращению в России опасности распространения чумной и холерной эпидемий принимаются правительством и общественными управлениями угрожаемых местностей?»
Третий запрос касался чумы в Харбине. С объяснениями выступил министр финансов, изложивший опубликованные накануне в «Правительственном Вестнике» сообщения и указавший на трудность вмешательства России в мероприятия, принимаемые на своей территории Китаем. Выступивший после министра граф Уваров признал недостаточность данных объяснений, так как все внимание сосредоточилось на Дальнем Востоке, и осталось неизвестным, какие меры принимаются в России общественными и правительственными учреждениями против чумы и холеры.
Депутат от Амурской области Чиликин указал на отсутствие сведений о каких-либо конкретных мерах, которые предполагается принять для охранения от чумы Приамурья.
Депутат от Забайкальской области Войлошников, дав общую характеристику тех условий, при которых в России обычно ведется борьба с эпидемиями, указал на крайне неудовлетворительные санитарные условия и недостаточное обеспечение населения медицинской помощью в Забайкальской области, где чума бывает ежегодно. На врача приходится от 25 до 35 тысяч душ обоего пола с радиусом участка от 200 до 300 верст. На фельдшера приходится от 4000 до 5000 душ обоего пола с радиусом от 40 до 50 верст. Только самодеятельность местных обществ, только широкое местное самоуправление могло бы хоть сколько-нибудь сносно обеспечить медицинской помощью местное население, а между тем правительство считает, что местное самоуправление, введение земства в Сибири преждевременно. Далее депутат обратил внимание на хищнический характер, который получил в настоящее время тарбаганий промысел, когда из-за алчности не обращают внимания на то, зачумленный ли труп тарбагана или нет. Затем депутат указал на необходимость остановить переселенческую волну и отправлять переселенцев в Сибирь только до Байкала.
Командированный правлением КВЖД для обследования чумной эпидемии профессор Д.К. Заболотный признал, что единственная мера для защиты от чумы — это планомерная санитария в городах или в тех местах, которые так или иначе могут быть поражены чумой. Что касается спешных мер или экстренных, то в данном случае вообще и наука, и санитария никогда не являлись сторонницами спешных внезапных мер, но всегда были на стороне мер постоянных и более основательных. Эти меры сводятся к улучшению общих санитарных условий путем организации постоянных больниц и постоянных санитарных учреждений.
Депутат Приморской области Шило указал на необходимость сделать категорическое представление китайскому правительству, что, если оно не примет мер против распространения чумы, то русское правительство само эти меры примет.
Депутат Дзюбинский высказал пожелание, чтобы вместе с практическими мероприятиями по борьбе с чумой, возможно шире было поставлено и научное изучение вопроса о чумной эпидемии, путем ли посылки научных экспедиций, или принятием каких-нибудь других мер.
Депутат Володимеров высказался за то, что в борьбе с чумой нужны не профессора, а административное воздействие — генерал-губернаторы, власть исполнительная, твердая, решительная, с неограниченными полномочиями. Дума приняла пожелание депутата Дзюбинского.
Министерство внутренних дел воспользовалось этим обсуждением и вошло в Думу с законопроектом об ассигновании 4 млн. руб. на противохолерные и противочумные мероприятия, из них 2 млн. намечены для «воспособления земствам и городам», и 2 млн. в распоряжение противочумной комиссии. Законопроект был одобрен Думой.
Предупредительные мероприятия в российских городах. Когда стало совершенно ясно, что в Маньчжурии чума распространялась вдоль железных дорог, возникли опасения ее занесения в российские города по линии транссибирской магистрали.
Иркутск. Вопрос о мерах против заноса эпидемий чумы из Маньчжуpии и Монголии дебатировался не раз в Иркутском обществе врачей, причем Общество предлагало в качестве радикальной меры — устройство карантина на Мысовой. Городской санитарный совет занялся этим вопросом на заседании 1 ноября 1910 г., главным предметом обсуждения был вопрос о помещении для больных чумой. Большинство врачей указывало на то, что так как больные будут доставлены с поездов на станцию Иркутск, то необходимо открыть особую чумную больничку на станции, чтобы не возить больных в бараки через весь город. Решено выписать из Института экспериментальной медицины (С.-Петербург) 250 флаконов противочумной предохранительной сыворотки и 50 флаконов лечебной, прислать трех врачей — одного для больницы, другого врача — для обсервационного пункта и третьего — для наблюдения за пассажирами, приезжающими с востока.
Жалованье определено для первых двух врачей по 250 руб. в месяц, причем при поступлении в больницу первых же подозрительных по чуме предполагалось увеличить его до 500 руб., третьему назначено 300 руб. с разъездными. Для больницы на 10 кроватей решено пригласить на каждое отделение по два фельдшера с жалованьем 100 руб. в месяц до поступления в больницу первых подозрительных по чуме больных, а после увеличить его до 250 руб.
Также решено нанять: 8 санитаров с жалованьем 75 руб., а при поступлении в больницу подозрительных по чуме, платить им 150 руб.; четырех сестер милосердия на жалованье в 75 руб. в месяц с увеличением до 200 руб. при тех же обстоятельствах.
Городской санитарный совет решил застраховать жизнь врача больницы для больных чумой в 30 тыс. руб., врача обсервационного пункта в 20 тыс. руб., врача для разъездов в 10 тыс. руб., фельдшеров в 20 тыс. руб., сестер милосердия в 15 тыс. руб., санитаров в 10 тыс. руб. Врачи приглашались на службу не менее, как на 3 месяца, а остальной персонал не менее, как на 2 месяца.
Ввиду того, что для постановки диагноза при наличии эпидемии можно ограничиться клинической картиной болезни и бактериоскопическим исследованием, было решено поручить производить бактериоскопические исследования врачу больницы, для чего приобрести два микроскопа (для больницы и обсервационного пункта).
В целях популяризации среди населения сведений о чуме и способах борьбы с нею признано желательным распространение брошюры Никитенко о чуме, а также устройство бесед и лекций на эту тему.
Далее постановлено: 1) признать не только целесообразным полное запрещение привоза тарбаганьих шкурок в Иркутск, но и перевозку их по железной дороге из Забайкалья в Россию; 2) признать целесообразным подвергать обсервации только тех приехавших, которые не имеют свидетельства о том, что они выдержали 5-дневное врачебное наблюдение или обсервацию.
Доктор Е.С. Касторский указал на необходимость создания санитарных попечительств, которым была бы предоставлена свобода в обсуждении вопросов здравоохранения и широкая инициатива в деле практического осуществления выработанных мер.
10 ноября санитарной комиссией Иркутска обсуждался вопрос об организации чтений по чуме и было намечено несколько лекций на ближайшее время.
В начале февраля городская дума рассмотрела и постановила принять все предложения городского санитарного совета, сводящиеся к тому, что борьба с чумой как с государственным бедствием должна вестись под общим руководством облеченной широкими полномочиями одной межведомственной комиссии, с преобладанием в ней врачей от всех ведомств, избранных соответственными коллегиями, и непременно на общегосударственные средства. Причем город не может взять на себя обсервацию и лечение приезжающих по железной дороге как меру общегосударственного характера. Принимая на себя организацию всех противочумных мероприятий, лабораторных, бараков, ночлежного дома, город ходатайствует о принятии на счет государства возмещения стоимости дезинфекции имущества и содержание всего приглашенного медицинского персонала и бактериолога.
В феврале 1911 г. в Иркутске состоялся противочумный съезд.
Томск. Вопросу о принятии предупредительных мер по чуме был посвящен ряд заседаний врачебно-санитарного совета в сентябре, ноябре и декабре 1910 г. В сентябре врачебно-санитарный совет постановил выписать из Кронштадта (имелась в виду «Особая лаборатория по заготовлению противобубонночумных препаратов ИИЭМ») 20 флаконов предохранительной противочумной вакцины и 20 флаконов лечебной. В заседании 10 ноября решено было увеличить количество лечебной сыворотки до 200 флаконов.
Далее решили приспособить помещения для больных чумой. Причем выяснилось, что холерные бараки невозможно приспособить под чумные (во-первых, они устроены по типу летних бараков, во-вторых, находятся среди жилых строений города и в третьих, они полностью разрушены). Решено выработать тип простейшей дезинфекционной камеры и выделить особый участок на кладбище для чумных больных, выработав определенные правила, какие нужно применять при погребении чумных трупов.
Врачебно-санитарный совет решил отпечатать в достаточном количестве популярно составленную брошюрку о чуме и способах борьбы с нею и распространить ее как можно шире среди населения.
Инициатива созыва общегубернского съезда представителей общественных организаций сибирских городов для совместного обсуждения и выработки мероприятий по борьбе с надвигающейся эпидемией чумы принадлежала Ново-Николаевскому (г. Новосибирск) городскому самоуправлению. Томский врачебно-санитарный совет указал городской управе на необходимость поддержать это ходатайство, врачебно-сани-тарный совет одновременно считал, что такой съезд послужит ядром к периодическим съездам врачебно-санитарных организаций городов Сибири. Томская городская дума выступила с ходатайством об этом перед губернской администрацией и встретила сочувствие в санитар-но-исполнительной комиссии. Съезд предполагался в Томске с 1 по 20 января 1911 г., была выработана программа, организованы бюро, но провести его не удалось.
Наиболее подробно был разработан вопрос о крысоистреблении: он обсуждался на нескольких заседаниях врачебно-санитарного совета города. В основу были приняты положения о том, что истребление крыс должно быть произведено одновременно и повсеместно и что в истреблении крыс должны принять деятельное участие жители города. Поэтому решено было создать особую организацию для совместной работы жителей и общественного самоуправления по делу крысоистребления.
Самара. В конце января 1911 г. город был напуган сообщением, присланным в губернскую земскую управу за подписью двух врачей из села Большая Глушица: «Обнаружен больной, приехавший на днях из Маньчжурии; по признакам легочного заболевания его можно считать подозрительным по чуме, хотя он болеет уже пятый день».
Тревога, оказавшаяся напрасной, охватила тогда город. Самарская дума решила настаивать на дезинфекции корреспонденции, сделать более доступными общественные бани. Губернатор предложил городской управе немедленно организовать санитарное попечительство с представлением личного списка состава этого попечительства. Губернская санитарно-исполнительная комиссия во избежание заноса чумы нижними чинами и другими приезжими из Сибири постановила:
1) просить воинских начальников сообщать исправникам списки ожидаемых запасных с указанием их местожительства в уездах;
2) просить по телеграфу начальника пограничной стражи сообщить список отпускаемых в запас нижних чинов, направляющихся в Самарскую губернию;
3) организовать санитарных контролеров для следования с поездами в пределах Самарской губернии и выяснения лиц, прибывающих в губернию из неблагополучных местностей с целью предупреждения местной полиции о том, куда следуют эти лица, и установления над ними требуемого надзора.
Губернским земским собранием перед закрытием очередной сессии была отправлена председателю Совета министров следующая телеграмма: «Самарское губернское земство, всегда готовое посильно бороться с эпидемическими бедствиями, ныне особливо встревожено вспыхнувшими очагами чумной эпидемии как в местностях, непосредственно прилегающих к Самарской губернии, так в особенности в районе Маньчжурии, непрерывно связанной с Самарой сибирской магистралью. Принимая со своей стороны ряд мер по борьбе с надвигающейся опасностью и признавая таковые недостаточными против заноса и прекращения эпидемии, 46 очередное губернское земское собрание обращается с горячей просьбой к вам, Ваше Высокопревосходительство, оказать максимально возможную помощь Самарской губернии».
Предупредительные мероприятия в Забайкальской области. Общее руководство борьбой с эпидемией Забайкальской области находилась в ведении областной санитарно-исполнительной комиссии.
Все меры, выработанные этой комиссией, можно разделить на три категории: 1) меры, принятые для предупреждения развития эпидемии; 2) меры по борьбе с эпидемией; 3) меры, которые необходимо принять в ближайшем будущем.
0бщие административные меры областной санитарно-исполнительной комиссии для предупреждения развития эпидемии. 14 октября начальником читинского гарнизона установлены на границе сухопутные посты для воспрепятствования прохода подозрительных по чуме китайцев в Забайкальскую область, и сделано распоряжение об осмотре пассажиров на станции Маньчжурия.
16 октября командирована в селение Акурай особая санитарно-исполнительная комиссия под председательством доктора Бека, на которую возложено принятие мер в этом селении, а также определение числа и места наблюдательных пунктов. Комиссии были даны медикаменты и аванс в 100 рублей.
18 октября запрещена приемка и погрузка шкур без предъявления свидетельства о дезинфекции.
20 октября, когда станция Маньчжурия была объявлена неблагополучной по чуме, военный губернатор Косов выехал на границу для личных распоряжений, причем им предпринято следующее: 1) на станции Даурия он объединил власть по противочумным мероприятиям в руках подполковника, командира 15-го стрелкового полка, в помощь которому были избраны и назначены попечители; наметил помещения для больных и изолированных. 2) на станции Борзя принял те же меры и кроме того, вглубь области по границе учреждил посты летучей почты.
25 октября на станцию Борзя им командирована комиссия под председательством Бека в составе двух врачей. В ее ведение переданы поселки по линии Забайкальской железной дороги от станции Маньчжурии до станции Оловянная.
1 ноября военным губернатором издан приказ для местной администрации устроить помещения для изоляционных и чумных пунктов при станциях Мысовск, Петровский завод, Хилок, Адриановка, Оловянная, Тарбагатайские копи. Свои действия он мотивировал тем, что от начальника Забайкальской железной дороги было получено требование, передать всех больных и изолируемых в распоряжение местной администрации, отнюдь не заводя чумных и изоляционных пунктов в полосе отчуждения.
6 ноября военным губернатором возбуждено ходатайство о командировании из Петербурга врачей и санитаров и ассигновании 10 тыс. рублей на противочумные мероприятия.
7 ноября им установлено требование, чтобы китайцы принимались в поезда только на тех станциях, где имеются обсервационные пункты и по предъявлении ими свидетельств о пятидневной обсервации. Обсервационные пункты должны быть по линии железной дороги в расстоянии 300 верст друг от друга.
1 декабря прибыли врачи, командированные Высочайше утвержденной Комиссией для борьбы с чумой.
Всего отпущено в распоряжение Забайкальской областной администрации по 1 декабря 13 тысяч рублей.
Мероприятия в местах вспышек чумы в Забайкальской области.
Селение Акурай. Заболевания начались в конце сентября. До прибытия врача жители сами поставили охрану к зачумленному двору. 21 октября комиссия доктора Бека сделала дезинфекцию обоих домов, где были больные. Кроме того, было предписано принять следующие меры:
1) обойти все население и опросить, нет ли больных;
2) устроить чтения и беседы о чуме;
3) сделать рвы кругом могил на расстоянии двух аршин от последних, глубиной до 3 аршин; рвы залить известковым молоком и засыпать известью, с могил снять пласты земли четверти на две и залить известковым молоком; кладбище огородить;
4) карантин продолжить до 10 дней;
5) принять общие санитарные меры в окрестностях, и разослать предписание сельским властям о том, чтобы доносили о новых случаях.
Поселок при станции Дaypuя. 3аболевания начались 20 октября исключительно среди китайцев. Землянки, где выявлены заболевшие, были взяты в оцепление. Впоследствии все эти помещения сожгли, а
местность вокруг них выжгли и залили дезинфекционным раствором. Все китайцы из Дауpии и Борзи были эвакуированы на станцию Маньчжурия. Чумы на обеих станциях не было с 30 октября.
Тарбагатайские каменноугольные копи. Первые заболевшие чумой выявлены 26 октября. Болели исключительно китайцы. Первые двое заболевших приехали из Маньчжурии. Землянка вместе с трупом умершего в ней первого заболевшего чумой китайца была сожжена. Всего сожжено 4 барака. Лица, бывшие в соприкосновении с больными чумой, изолированы на 5 дней, платье и вещи их дезинфицированы. Жилища китайцев очищены. Вагон, в котором ехали китайцы (третьего класса), был отцеплен и продезинфицирован, а ехавшие в нем пассажиры подвергнуты обсервации.
Рекомендовано управлению копей предоставить рабочим более благоустроенные жилища.
Петровский завод. Заболело и умерло 14 человек. Первый заболевший приехал с Тарбагатайских копей, где он контактировал с больными чумой китайцами. Умершие сожжены вместе с теми помещениями, где они находились в момент смерти. Для обсервации было отведено 2 дома, затем под изоляционные и чумные пункты выделено еще 4 дома.
Верхнеудинск (Улан-Уде). Обнаружен один больной среди арестантов; труп сожгли; арестантов, бывших с ним в контакте, изолировали.
Мероприятия по линии КВЖД. Для руководства борьбой с эпидемией в пределах полосы отчуждения при Управлении дороги создана Главная железнодорожная санитарно-исполнительная комиссия с 13 подкомиссиями по линии, а также образована городская Харбинская санитарно-исполнительная комиссия. Все созданные организации были снабжены инструкциями и необходимыми средствами.
Сразу же по обнаружении чумы на станции Маньчжурия, был запрещен въезд в Россию китайцев без предварительной обсервации на станциях Маньчжурия и Пограничная.
С развитием же эпидемии продажа билетов китайцам была разрешена сначала до станций Хайлар и Мулин, затем только до Цицикара, где одновременно установлена обсервация. С проявлением чумы в городе Ашихэ, перевозка китайцев с этой станции была прекращена во всех направлениях в целях не допустить болезнь в Уссурийский край и предупредить новый занос чумы на западную линию, где эпидемию удалось прекратить. В тех же целях, а также для того, чтобы не допустить соприкосновения китайских и русских пассажиров, был запрещен прием китайцев в почтовые поезда, и перевозка их производилась исключительно в товарно-пассажирских поездах, причем вагоны этих составов в русские пределы не допускались. Во все поезда были назначены фельдшера для наблюдения за пассажирами в пути и установлен врачебный осмотр пассажиров на крупных станциях. Ввиду того, что время эпидемии чумы совпало с перевозкой запасных нижних чинов и новобранцев, были предприняты все меры, чтобы на остановках не допустить малейшего соприкосновения их с китайцами. С 5 января полностью прекращена перевозка пассажиров-китайцев III и IV классов из пораженных чумой районов по всем направлениям. Китайцев, пассажиров I и II классов перевозили в отдельных вагонах, в которые не продавали билеты русским пассажирам. Все отъезжающие из Харбина пассажиры-китайцы подвергались термометрированию на харбинском вокзале, и подозрительные по чуме отправлялись в пятидневную обсервацию. В целях «разряжения» безработного населения, по завершении обсервации осуществлялась бесплатная отправка по железной дороге бедных китайцев.
Станция Маньчжурия. В поселке при станции Маньчжурия, где были констатированы первые бактериологически установленные случаи чумы, организацией противочумных мер руководила местная санитар-но-исполнительная подкомиссия, в заседаниях которой принимали участие первое время генерал Афанасьев и главный врач железной дороги Ф.А. Ясенский или его помощник Э.П. Хмара-Борщевский. На начальном этапе эпидемии русские власти не имели четкого плана, как с ней бороться. Среди врачей и чиновников начались дискуссии, опасность же самой эпидемии недооценивалась. Первые две недели после бактериологического подтверждения легочной чумы жители поселка могли свободно передвигаться по железной дороге, подвергаясь только поверхностному медицинскому осмотру. Ни 5-дневной обсервации, ни даже термометрирования отъезжающих из поселка не проводилось. Правда, справедливости ради заметим, что обычно о допущенных в ходе ликвидации любой катастрофы ошибках судят в спокойной обстановке, имея перед собой на бумаге систематизированную и полную картину уже произошедших событий. Те же, кто должен был принимать решения в Маньчжурском очаге легочной чумы, не имели ни того, ни другого.
На первом заседании, 12 октября, решался вопрос о помещении для больных, изолируемых и обсервируемых, так как таковых в распоряжении врачей не было. Сначала было решено поставить в тупик 50 теплушек, 8 из них отвести под больных, поставив в них по 6 коек, а остальные — для изолируемых и обсервируемых, устроив в них нары. Отопление и освещение отнести на счет железной дороги (рис. 48).
Пищу для больных предполагалось готовить в больничной кухне, а обсервируемым предоставить возможность готовить ее самим, устроив для них 4 плиты и выдав посуду. Весь пункт решено окружить войсками.
Но уже через 2 дня выяснилось, что вагоны-теплушки для помещения больных неудобны, так как врачу при обходах больных приходится одеваться на открытом воздухе, а, открывая двери теплушки, обдавать больных холодным воздухом.

48. Вагон-теплушка, приспособленный для ночлега. С началаэпидемии в Маньчжурии, такие вагоны стали основными помещениямидля содержания обсервируемых лиц. Позже их использовали в качественочлежек для бездомных китайцев (Касторский Е.С., 1911)
Ввиду этого постановлено просить разрешения приспособить для помещения больных чумой холерные бараки, что и было приведено в исполнение 9 ноября.
В окончательном виде на чумном пункте в Маньчжурии дело было поставлено следующим образом:
1) для обсервации на специально проведенном тупике установлено достаточное число вагонов-теплушек, окруженных цепью часовых;
2) для помещения больных, изолируемых и персонала, приспособлены три деревянных здания — бывших холерных барака. Эти здания были выстроены из двойного ряда досок и внутри оштукатурены.
В одном здании жил персонал: санитару, врачу и фельдшеру предоставлялось по отдельной комнате с особым выходом. В помещении врача была установлена ванна. В другом здании помещалась чумная больница: большая комната с низкими деревянными кроватями, особая комната для дежурного санитара и особый выход для больных. Третье здание — запасное и изоляционное; в нем помещались санитары, подвергнутые обсервации, когда среди них появились случаи заболевания. В этом же помещении была устроена ванна для персонала. Полы во всех зданиях деревянные, со щелями.
Кроме перечисленных зданий отдельно построена дезинфекционная камера для обработки тарбаганьих шкур формалином. Она представляла большое здание около 130 м2 с бетонным полом. Кроме того, для обсервируемых лиц устроена баня в вагоне-теплушке.
Второй вопрос, на котором остановилась комиссия, были меры, направленные на предупреждение дальнейшего развития эпидемии. На заседании от 15 октября было постановлено врачам вместе с полицией произвести поголовный осмотр населения, установить в подозрительных домах караулы, осматривать все поезда и устроить карантины в форме врачебно-пpoпускных пунктов на грунтовых дорогах. Фанзы, где были больные, запечатать и поставить караул.
Но уже 17 октября полковник Дориан заявил, что принятыми мерами цель не достигнута, необходимо оцепление всего поселка для предупреждения ухода китайцев и возможности переноса заразы. Из-за решительного протеста против этой меры главного врача железной дороги доктора Ясенского предложение было отклонено.
Однако 22 октября этот вопрос был опять поднят ввиду заявления доктора Бочкова, что осмотры поездов дают плохие результаты и что после осмотра чуть ли не с каждой станции снимаются больные. Предложение отклонили после возражения доктора Малова, заявившего, что явные больные задерживаются все без исключения, а проходят лишь находящиеся в инкубационном периоде.
Комиссия решила ограничиться следующими постановлениями:
1) к каждому пассажирскому поезду прицеплять санитарный вагон с фельдшером;
2) отделить особое помещение и кассу для китайцев.
28 октября председатель комиссии М.К. Кошкарев вновь поднял вопрос об оцеплении поселка, открыв заседание следующим заявлением: «Заболевания чумой в поселке, несмотря на принятые нами меры, все усиливаются, и чума занесена уже в Джалайнор, Хайлар и Цицикар. Желательно предупредить ее дальнейшее развитие. Ставлю предложение оцепить вокзал с прилегающими путями на обсуждение комиссии, так как одна дезинфекция вещей и одежды уезжающих китайцев не достигает цели». Комиссия постановила:
1) устроить карантин для уезжающих китайцев;
2) в пассажирские поезда китайцев не допускать вовсе и оцепить вокзал охраной для недопущения туда китайцев, за исключением чиновников и рабочих службы;
3) в Джалайноре установить заставу для проезжающих не по железной дороге;
4) установить ночной осмотр с оцеплением местности, чтобы китайцы не разбегались;
5) довести до сведения начальника Забайкальской железной дороги о необходимости установить карантин на ближайших станциях к станции Маньчжурия;
6) установить усиленный надзор за китайцами, живущими на станции Маньчжурия;
7) по мере освобождения мест на обсервационном пункте отправлять туда и других китайцев.
Наконец, 3 ноября подкомиссия пришла к решению привести в исполнение план общей обсервации, установив теплушки не менее как на 3 или 4 запасных путях с разрывами в 5 или 10 сажень, через каждые пять теплушек. Утром 12 ноября с помощью войск и полиции были эвакуированы из фанз и помещены для обсервации в теплушки сразу 3607 китайцев.
Результаты такой массовой и внезапной обсервации превзошли все ожидания. Ни одного заболевания чумой в поселке после того не было, но были замечены случаи массовой заболеваемости в самих теплушках среди обсервируемых (в некоторых теплушках китайцы погибли все).
Во время эпидемии легочной чумы на станции Маньчжурия умерло 5 медицинских работников. Заболевания среди русских санитаров и фельдшеров Е.С. Касторский (1911) объяснил тяжелыми условиями их работы и недостаточной подготовленностью по мерам личной защиты от инфекции.
Борьба с чумой в Харбине. Здесь борьба оказалась крайне затруднительна главным образом из-за соседства с китайским городом Фуцзядян, находящимся вне полосы заведования железной дороги и вне воздействия русской власти.
Город Харбин к 1910 г. стал промышленным центром Маньчжурии и Дальнего Востока. Он привлекал на заработки китайских рабочих, число которых летом достигало 60 тыс., но из них только 25 тыс. жило в Харбине. Они скученно жили в торговой части города, где имелось большое количество грязных и обветшалых домиков — фанз. Об их санитарном состоянии Богуцкий писал следующее: «Лачуги китайской голытьбы, населяющей Японскую улицу, до того убоги, тесны и темны, что с трудом верилось, что это жилище людей. Часто, в первый момент, когда войдешь во внутрь фанзы с улицы, решительно ничего нельзя видеть за дымом и копотью. Встречались такие фанзы, где даже в ясный день было совершенно темно и для осмотра их приходилось зажигать лампу или свечу.
Дальнейший осмотр, судя по началу, только дополнял безотрадную картину: насквозь промерзшие и прокопченные стены; маленькие, заклеенные бумагой вместо стекол, окна; прогнутые потолки и грязный, обычно заплеванный пол — составляют жилище китайской бедноты. Внутренняя обстановка обычно гармонирует жилищу: деревянные, редко — кирпичные нары, застланы грязными просаленными циновками, еще более просаленные столы и скамьи. Все это настолько антисанитарно, что возбуждает сильное опасение, что при занесении сюда чумы на дезинфекцию положиться нельзя».
Нередко, когда из фанз выводили жильцов на обсервацию, русским врачам приходилось поражаться той массе изнеможенных людей, выползающих из всевозможных углов и чердаков: их количество часто превышало в 5 раз то, которое можно было предполагать по размерам фанзы.

49. Китайская фанза (Богуцкий В.М., 1911)
В городе не было ни канализации, ни водопровода, ни упорядоченного ассенизационного дела, ни хороших мостовых. Заработок китайского чернорабочего составлял от 10 до 50 коп в день, квалифицированные рабочие получали от 18 до 50 руб в месяц. Русских рабочих в городе насчитывалось около 5000.
Город Фуцзядян находился в еще худшем санитарном состоянии. До постройки КВЖД (1896 г.) на его месте стояло около 10 китайских фанз, и этот маленький поселок должен был войти в полосу отчуждения.
Однако китайские власти предугадали то важное промышленное значение, которое будет он иметь, и обнаружили незаурядную хитрость. Местный даотай (губернатор) еще в 1896 г. упросил управляющего дорогой Юговича оставить Фуцзядян вне полосы отчуждения. К 1910 г. невзрачный поселок разросся в город с 35-тысячным населением, практически все его жители работали в Харбине.
В Харбине для ликвидации эпидемии осуществлялись следующие противочумные мероприятия:
1. Усиление врачебного наблюдения за состоянием здоровья населения как в Харбине, так и в полосе отчуждения.
2. Возможно раннее обнаружение и ликвидация очагов чумы, изоляция заболевших.
3. Тщательное обеззараживание жилищ и вещей больных чумой.
4. Сбор, захоронение или сжигание тел людей, умерших от чумы.
5. Устройство пропускных пунктов для медицинского осмотра всех прибывающих в город.
6. Улучшение жилищных условий беднейшего населения.
7. Устройство ночлежно-питательных пунктов для пришлого элемента, местных рабочих и безработных.
8. Санитарное просвещение населения
Однако на начальном этапе эпидемии никакого четкого плана у властей не было, и их действия носили характер импровизации. 27 октября, в тот же день, когда обнаружено тело первого умершего от чумы китайца, было созвано заседание Главной железнодорожной санитарно-исполнительной комиссии, на котором решено оборудовать чумный барак, возложив заведование на Н.С. Петина. Одновременно созвано заседание Городской санитарно-исполнительной комиссии, на котором решено усилить врачебное наблюдение за состоянием здоровья населения, для чего разделить город на 8 участков. Каждый участок поручить санитарному наблюдению и обследованию медицинского персонала, состоящего из врача, двух фельдшеров и четырех санитаров (с конца февраля 1911 г., благодаря прибытию врачей из России, город разделили на 16 участков). Осмотр не должен ограничиваться только опросом, врач должен выявить и обследовать лиц, подозрительных по чуме, и составить списки санитарно-неблагополучных дворов.

50. План Харбина с указанием оцепления и противочумных организаций. Треугольник с флажком — пропускной пункт; плотный пунктир — линия оцепления; светлый пунктир обозначает границу санитарного участка; кружок — дезотряд; кружок с флажком — летучий отряд
При обсуждении вопроса обеззараживания жилищ и вещей больных чумой решено малоценные вещи сжигать с уплатой их стоимости, для дезинфекции же более ценного имущества оборудовать 2 дезинфекционных камеры, а также создать запасы дезинфекционных материалов и пригласить дополнительный врачебный персонал. План Харбина с указанием оцепления и противочумных организаций приведен на рис. 50.
Все мероприятия приводились в исполнение исполнительным органом Городской санитарно-исполнительной комиссии — совещанием врачей, а также им избранным бюро. Протокол этого драматического совещания мы приводим ниже.
3аседание Городской Санитарно-Исполнительной Комиссии 27 октября 1910 г.
На заседании присутствовали: председатель Городского совета Е.Э. Берг, члены Городского совета: Е.Д. Дыновский, Е.И. Добисов, Ф.С. Мымрин и Фын Юань Сян. Начальник Заамурской железнодорожной бригады генерал-майор барон Е.Э. Ропп, бригадный врач железнодорожной бригады Д.П. Баумгартен, врач Заамурского округа пограничной стражи И.Н Гельд-нер, начальник городского участка А.А. Захаров, начальник 8 участка службы пути Р.Э. фон Прюссинг, помощник полицмейстера ротмистр Гладышев, старший врач железнодорожной больницы Т.О. Новкунский. Уполномоченные: доктора С.И. Гиллерсон, И.Ф. Аккерман, присяжные поверенные М.С. Уманский и А.М. Добржанский. Врачи: И.Ф. Гольдберг и Л.И. Марго-лин, секретарь Комиссии А.П. Козловский.
При открытии совещания, председатель Совета сообщил о появлении в Харбине случая чумного заболевания, а инженер Захаров доложил о мерах, которые уже приняты относительно погребения умершего и изоляции, наблюдения за фанзою где он умер, и лицами, имевшими соприкосновение с больным. Причем сообщил, что на случай появления заболеваний и для помещения подвергнутых обсервации — спешно ремонтируются бараки, находящиеся у здания больницы для заразных, у сортировочного пути.
Ввиду уже появившегося указанного выше случая заболевания чумою в Харбине, от которого умер китаец в фанзе в конце Ново-Торговой улицы (Модягоу), по предложению д-ра Гиллерсона найдено необходимым разделить город на участки и поручить каждый из таких участков санитарному наблюдению и обследованию врачебного персонала, состоящего из одного врача, двух фельдшеров и четырех санитаров. Означенные врачебные отряды должны безотлагательно обойти и осмотреть порученные им участки и убедиться в их благополучии по чуме, причем осмотр не должен ограничиться только опросом о том, нет ли больных, но и осмотром как людей, так и дворов. Обсуждая о том, на какое количество участков должен быть разделен город и какое количество врачебного персонала должно быть приглашено — пришли к заключению, что пока можно разделить весь город на 8 участков и пригласить 8 врачей, 16 фельдшеров, 32 санитара и переводчиков, которые, если окажется возможным, могут быть и санитарами.
Относительно помещений для больных чумою, подозрительных по заболеванию лиц, подлежащих врачебному наблюдению, вследствие того, что они приходили в соприкосновение с больными, признано необходимым иметь для каждой категории означенных лиц отдельные помещения, совершенно изолированные одно от другого, хотя эти помещения и могут находиться в близком между собою соседстве вблизи означенных помещений следует иметь баню, дабы лица, подлежащие обсервации, предварительно могли быть вымыты и переодеты в больничное платье и белье. Снабжение больничною одеждою и пищею лиц всех указанных выше трех категорий должно производиться за счет исполнительных органов по принятию мер против чумы.
Обсуждая вопрос о размере помещений, которые потребуются для указанной выше цели, было высказано, что, в случае необходимости, для помещения лиц, подлежащих обсервации, могли бы быть приспособлены здания, предназначенные для помещения больницы для заразных больных.
По вопросу о дезинфекции определено, что малоценные вещи следует сжигать с уплатою владельцам их стоимости, для дезинфекции же более ценных вещей надо иметь две дезинфекционных камеры.
Также необходимо немедленно озаботиться приобретением дезинфекционных материалов, как-то: 100% карболовой кислоты, хлористой извести, сулемы, зеленого мыла и проч. При обсуждении этого вопроса, по заявлению д-ра Новкунского, выяснилось, что железная дорога имеет в значительном количестве карболовую кислоту, сулему и зеленое мыло, а по сообщению д-ра Гольдберга, в городе можно приобрести немедленно до 600 пудов нужной карболовой кислоты. Высказано пожелание о скорейшем заготовлении дезинфекционных средств, так как цены на них в ближайшем будущем, несомненно, должны сильно возрасти.
Относительно приглашения необходимого врачебного персонала выяснилась необходимость анкеты как между местными врачами, так и в Томске и др. университетских городах, по поводу приглашения для борьбы с чумою как врачей, так и студентов-медиков 5-го курса.
Затем было признано, что с целью помощи вышеуказанному наблюдательному врачебному персоналу и для наблюдения за чистотою дворов следует разделить город на попечительства, причем каждый попечитель должен иметь под своим наблюдением возможно ограниченное количество дворов, дабы иметь возможность ежедневно осматривать их и сообщать врачебному персоналу о результатах этих осмотров. При обсуждении этого вопроса член Городского совета г. Фын Юань Сян объяснил, что если в настоящее время китайцы скрывают своих больных и относятся недоброжелательно к принимаемым карантинным мерам, то это происходит вследствие незнакомства их с опасностью, которую представляет эпидемия чумы и мерами, которые следует принимать против распространения ее, а потому он полагает, что следует с этим ознакомить возможно более широкие слои китайского населения, для чего издать, подобно гонконгскому управлению, брошюры на китайском языке и войти в соглашение с китайскими врачами, при посредстве которых распространить среди китайского населения нужные сведения о болезни, представляемой ею опасности, необходимости принятия для предупреждения распространения ее карантинов и других мер борьбы с эпидемией. Тогда, он думает, китайское население пойдет навстречу принимаемым европейцами мерам и будет совместно вести борьбу с эпидемий.
Председатель Совета Е.Э. Берг также считает необходимым установить связь между китайским населением города, попечителями и врачебным персоналом, причем необходимо принять меры против эпидемии не только в Харбине, но и в Фуцзядяне, население коего находится в постоянных сношениях с харбинскими жителями. Господин Фын Юань Сян находил полезным для сего приглашать на заседания Комиссии и представителя фуцзядянского общественного управления для ознакомления через него население Фуцзядяна с мерами борьбы с чумою, и он полагает, что тогда и в Фуцзядяне будут приниматься необходимые меры.
Кроме того, по предложению председателя Городского совета, было признано полезным, чтобы господа врачи читали бесплатные лекции о чуме и мерах борьбы с нею дня ознакомления с этим возможно более широких слоев населения.
По вопросу об уничтожении крыс как распространителей чумной заразы было выяснено, что наилучшим для сего способом является прививка им культуры тифа, которая производится двумя способами: непосредственной прививкой и посредством разбрасывания кусочков хлеба, напитанных культурою, в норы и другие места, где находятся крысы, а потому решено озаботиться приобретением нужного количества сказанной культуры.
По вопросу об очистке города выяснилась необходимость скорейшего производства таковой. Было доложено о существующих проектах обязательных постановлений, о соблюдении чистоты на улицах, площадях и дворах и предполагаемых мерах воздействия на население, причем решили ограничиться пока тем, чтобы просить председателя Окружного суда об ускорении разбора дел о санитарных нарушениях и о наложении на это возможно строгих взысканий.
Проектируемое же городским управлением производство очистки дворов средствами города за счет владельцев не принято, ввиду неимения городского обоза и невозможности бесспорного взыскания с них затраченных на это городом сумм. Затем выяснено, что подрядчик железной дороги не успевает очищать улицы Нового Города до 9 часов утра, как это требуется по правилам, и что очистка выгребов и помойных ям в принадлежащих дороге домах производится по графику и не удовлетворяет потребности, так как при этом выгреба и ямы часто оказываются переполненными, а потому признано необходимым ходатайствовать об изменении условия с подрядчиком по очистке железнодорожных зданий в том смысле, чтобы такие очищались не по уставленному графику, а согласно действительной потребности.
При обсуждении вопроса об очистке города выяснилась необходимость иметь городу собственный ассенизационный обоз для производства очистки городских зданий, базара и прочего и что у железной дороги имеются заготовленные в настоящее время ассенизационные бочки, которые требуют ремонта, так как не имеют осей колес и могли бы быть уступлены городу, а потому признано полезным осмотреть эти бочки и, в случае их пригодности, войти в переговоры с управлением дороги об уступке городу 50 ассенизационных бочек для городского обоза.
Признана необходимость обеззараживания получаемых от больных и подозрительных лиц нечистот до вывоза их на свалки и установлено, что такое обеззараживание может быть производимо посредством карболовой кислоты и прибавляемого к нечистотам в большом количестве известкового молока.
Затем, по предложению председателя Городского совета, признано необходимым: а) просить управление дороги о том, чтобы вагоны с подлежащими обсервации лицами подозрительными по чуме, не входили в город, а останавливались для обсервации за городом; и б) просить Главную исполнительную по чуме Комиссию ежедневно сообщать городскому управлению сведения о движении эпидемии, для выставления их в витрине при Городском совете для всеобщего сведения, т.к. обнародование точных сведений по эпидемии всегда успокоительно действует на народонаселение и предупреждает распространение ложных слухов, влекущих за собою панику.
В 9 часов вечера заседание было закрыто.
Работа комиссии продолжалась и между заседаниями. Учреждено 100 попечительств, в обязанность которых входило постоянное наблюдение, как за санитарным состоянием участков, так и за населением участков, в целях раннего обнаружения заболевших чумой и принятия мер по исключению заражения от них других людей. Особое внимание врачей и попечителей обращено на участки, в которых находятся базары, ночлежные дома, прачечные, пекарни. Для транспортировки больных чумой 28 октября были созданы специальные летучие отряды с врачами и студентами-медиками. В обязанность отрядов входило подбирание трупов и перевозка больных, обнаруженных врачами и попечителями.
Одновременно созданы дезинфекционные отряды для производства дезинфекции домов и вещей. Помимо этого образованы особые отряды, занимающиеся разрушением домов, не поддающихся дезинфекции.
Богуцкий потом самокритично отметил, что город был не готов к встрече с легочной чумой. В течение 2-х недель жители поселка при станции Манчьжурия свободно посещали Харбин и Фуцзядян. Оборудование чумного барака началось уже при появлении больного чумой, врачи и студенты были приглашены только уже после того, как эпидемия началась. А сегодня какой город готов к такой встрече?
На следующем заседании, состоявшемся через 3 дня, казалось бы, решаются чисто технические вопросы. Но уже заметны признаки надвигающейся эпидемической катастрофы — легочная чума появилась в Фуцзядяне.
3аседание Городской Санитарно-Исполнительной Комиссии по борьбе с чумой 30 октября 1910 г.
Присутствовали: Председатель Городского совета Е.Э. Берг. Члены Комиссии: начальник Заамурской железнодорожной бригады Е.Э. Ропп, врач железнодорожной бригады Д.П. Баумгартен, врач Заамурской окружной пограничной стражи И.Н. Гельднер, начальник городского участка А.А. Захаров, начальник 8-го участка служебного пути Р.О. Прюссинг, старший врач Т.О. Новкунский, комендант железнодорожной больницы станции Харбин Н.С. Всеволожский, полицеймейстер города Харбина Р.А. фон Арнольд, врач Н.С. Петин, за начальника жандармского полицейского управления барон Е.Г. Медем, члены Городского совета Ф.С. Мымрин, Е.И. Добисов, Е.Л. Дыновский, г. Фын Юань Сян, уполномоченные врачи: С.И. Гиллерсон, П.Ф. Аккерман, М.С. Уманский, А.М. Добржан-ский, А.Г. Глебов; городские врачи: И.С. Гольдберг и Л.И. Марголин. Приглашенные в Комиссию: председатель фуцзядянского китайского коммерческого общества г. Ko Kиy и заведующий фуцзядянским полицейским управлением г. Де Лю Чин.
Секретарь А. И. Козловский. Делопроизводитель А.И. Шапиро.
I. Председателем доложены телефонограммы:
а) Заведующего летучим отрядом от 30 октября следующего содержания: «Сообщаю, что на 29 октября с. г. в Санитарном отряде перемен не было. На 30 октября находится по подозрению 11 человек и на обсервации 128 человек; все здоровы».
б) Полицмейстера от 30 октября следующего содержания: «По расследованию, произведенному полицмейстером, обнаружено, что в деревни Фуцзядян, по 2-й улице, в доме № 326 в публичном заведении Си Лен Цзу, в ночь на 26 октября умерла китаянка Пия О Хай, причем перед смертью замечено было кровохарканье. Покойная похоронена на общем кладбище. В могиле зарыто ее платье и вся утварь, находившаяся при ней.
Того же 26 октября прибыли из Маньчжурии в Фуцзядян, на тот же первый участок, к машинисту Ван три китайца, из коих в ту же ночь умерло два китайца: Джян Жен Шан и Ма Лиан; в этом случае тоже замечено было кровохарканье. Оба китайца похоронены на общем кладбище в Фуцзядя-не и с ними зарыто носильное платье. Колодезь водокачки, по распоряжению фуцзядянских властей, закрыт».
Полицмейстер просит, для удостоверения причин смерти, вырыть трупы умерших для бактериологического исследования.
в) 3аявление члена Городского совета г-на Джан Ван Цуана о том, что 25 октября утром, в 8 часов, приехали из Маньчжурии 3 человека китайца на водокачку в Фуцзядян и в 12 часов дня умерли из них двое: Джян Цзы Шан и Ма Лиян. Ввиду того, что больные харкали кровью, есть подозрение, что они умерли от чумы. Трупы их зарыты со всеми принадлежащими им вещами на фуцзядянском кладбище.
27 октября, вечером в 11 часов, захворала девушка проститутка Чау Ху, жившая в доме № 326 по 2-й улице, в первом участке. По всем признакам умерла от чумы.
В помещениях, где умерли названные лица, до сих пор новых заболеваний не наблюдалось.
В дополнение к приведенным сведениям заслушан был словесный доклад доктора Петина, посетившего заболевших в Фуцзядяне китайцев, из коего видно, что по клиническим признакам им обнаружены у одного больного подозрительные по чуме симптомы, а у другого, найденного в полубессознательном состоянии, констатированы тяжелые явления этой болезни: кашель и кровохарканье. Выделения мокроты взяты доктором Петиным для бактериологического исследования, результаты коего будут сообщены Комиссии.
Постановлено: Принять к сведению. Бюллетени выпускать в течение нескольких дней особыми летучками, в дальнейшем вывешивать объявления у здания Городского совета.
II. Заслушан журнал № 1 заседания Городской санитарно-исполнитель ной комиссии от 26 октября 1910 года.
Постановлено: Журнал утвердить.
III. Доклад начальника городского участка инженера Захарова и члена Городского совета Е.И. Добисова об оборудовании помещения для бедных, подозрительных и находившихся в непосредственном соприкосновении с больными, а также по организации медицинской помощи.
Из доклада видно, что на 30 октября сделано:
а) произведен осмотр больницы (бывшая больница для проституток) и пяти жилых домов при ней на предмет приспособления их под помещение для размещения обсервируемых подозрительных по чуме;
б) закончен ремонт отопления и исправлен водопровод;
в) в жилом доме № 45 предполагается разместить медицинский персо нал, устроена ванная, очищен весь дом;
г) дом № 46 отводится под баню, устройство которой предполагается закончить за несколько дней; дома №№ 47 и 48 отводятся для подозритель ных по чуме; дом № 49 — под размещение караула и для сторожей Город ского совета;
д) чумной барак на западном сортировочном тупике, законченный ре монтом, обносится забором; кроме того, также отремонтировано карауль ное помещение и заканчивается ремонт барака для персонала; телефон в чумной станции устанавливается;
е) установлен телефон в заразной больнице;
ж) в состав летучего отряда вступил доктор Левенциглер, приглашенный на службу на общих условиях. Главным врачом прикомандирован к летучему отряду фельдшер Михайлов, каковой с 30 октября передается в распоря жение Городского совета для вновь образуемого отряда на Пристани;
з) с 29 октября отряд вошел в непосредственную связь с остальной час тью Городской санитарно-исполнительной комиссии. Распоряжения хо зяйственные принял на себя член Совета Е.И. Добисов;
и) преступлено к оборудованию потребным инвентарем здания заразной больницы; приобретены 60 кроватей, чайники, кружки, тарелки и другая кухонная посуда, заключено соглашение с поставщиком съестных припасов о немедленной доставке их, если таковые потребуются;
к) разбито чумное кладбище и погребен умерший в ночь на 27 октября китаец из барака № 20.
Постановлено: Доклад одобрить. Выразить благодарность д-ру Петину, инженеру Захарову и полицмейстеру г. Харбина за их энергичные действия по оборудованию перечисленных в докладе помещений и по организации медицинской помощи.
Принять в заведование Городской санитарно-исполнительной комиссии:
1. Чумный барак на западном сортировочном пути.
2. Дом № 133 и двор при нем, занятые летучим санитарным отрядом.
3. Чумное кладбище.
4. Летучий санитарный отряд.
Впредь, до указаний опыта, изменений в организации летучего отряда не производить.
IV. Заслушан доклад председателя Комиссии по вопросам:
1. Об объявлениях в газетах с приглашением врачей, фельдшеров и санитаров.
2. О помещенных в газетах объявлениях и об особо напечатанных летучках о ходе заболеваний в Харбине.
Постановлено: Одобрить.
3. О приглашении для участия в работах Комиссии полицмейстера города Фуцзядяня и председателя Фуцзядянского общественного управления (через г. Фын Юань Сяна).
4. О приглашении бактериолога, г. Мещерского, ветеринарного врача дороги, для участия в работах Комиссии.
5. О приглашении врача С.Н. Петина для участия в работах Комиссии. Постановлено: Пригласить: гг. Мещерского, Петина, полицмейстера
Фуцзядяна и председателя общественного управления города Фуцзядяна.
6. О положении вопроса приобретения ассенизационных бочек, пред лагаемых материальной службой дороги по цене: за исправные 9 шт. по 312 руб. за неисправные 42 шт. по 78 руб. и за 32 шт. без ходов, по 25 руб.
Постановлено: Признать возможным приобрести 50 ассенизационных бочек по ценам, предлагаемым Материальной службой.
7. О возбужденных перед начальником Заамурского округа пограничной стражи и главным врачом дороги ходатайствах об отпуске белья для обсер вационного пункта.
Постановлено: Принять к сведению.
8. Об организации 2 врачебно-санитарных участков № 2 — д-р Зеленко, один фельдшер и два санитара и № 5 — д-р Гольдберг, один фельдшер и два санитара. Постановлено: Принять к сведению.
9. О приглашении на службу для борьбы с эпидемией врача г. Зеленко, фельдшера Михайлова и фельдшерицы госпожи Бержановской.
Постановлено: Одобрить.
10. О ходатайстве перед управлением КВЖД о приспособлении двух вагонов ледников под дезинфекционные камеры за счет средств, ассигно ванных для борьбы с чумой.
Постановлено: Принять к сведению.
11. О поручении выбора санитаров и фельдшеров участковым врачам Зеленко и Гольдбергу.
Постановлено: Принять к сведению.
V. Проект инструкции участковым врачам следующего содержания: «Во исполнение постановления Городской санитарно-исполнительной комиссии, город Харбин делится на 8 участков. В каждом участке имеется постоянный врач с двумя фельдшерами и 4 санитарами. На обязанности означенных врачебных отрядов лежит, прежде всего, безотлагательный обход и осмотр порученного участка для установления благополучия участка по чуме, причем отряд, не ограничиваясь поверхностным опросом жителей и больных, должен осмотреть всех живущих в участке и иметь постоянный надзор за общим санитарным состоянием дворов и строений в участке. Участковый врач, в случае обнаружения подозрительных по чуме заболеваний, тотчас же дает знать об этом в летучий отряд одновременно уведомляя о сем Городскую санитарно-исполнительную комиссию.
Постановлено: Инструкцию утвердить; считать таковую предварительной и просить члена Комиссии доктора Аккермана заняться разработкой более подробной инструкции.
VI. Предложение председателя Комиссии выяснить, чьими распоряжения ми исполняются постановления Городской санитарно-исполнительной комис сии в Старом Харбине, Алексеевке, Корпусном и Госпитальном городках, на 8-м участке, в мастерских и вне района городской территории
Постановлено: Ввиду того, что по сообщению члена Комиссии Всеволожского в Старом Харбине и Госпитальном городке имеются представители ведомств полковники Пампушко и Шварц, уведомить их о заседаниях и просить присутствовать.
VII. Вопрос о приобретении предохранительных масок, перчаток, галош и брезентовых халатов.
Постановлено: Выписать необходимое количество масок, перчаток и галош и 50 брезентовых халатов.
VIII. Вопрос о выписке чумной предохранительной сыворотки Хавкина. Постановлено: Признать выписку сыворотки Хавкина необходимой.
Предложить Подкомиссии представить соображения и справки о ценах.
IX. Предложение председателя Комиссии обсудить вопрос о средствах и способах истребления крыс.
Постановлено: Ввиду того, что для истребления крыс существуют различные механические и иные способы и так как в частности по вопросу о привитии крысам болезни тифа во время эпидемии, мнения авторитетов разноречивы, признать необходимым:
а) оповестить население о пользе истребления крыс всякими доступны ми ему способами;
б) выписать культуру крысиного тифа;
в) не предрешая вопроса о выписке всевозможных механических аппаратов, навести справки в магазинах и у мастеров об имеющихся у них приспособлениях для ловли крыс и о конструкции таковых, и таковые за казать для отпуска населению по заготовительным ценам.
X. О вознаграждении врачей, фельдшеров и санитаров и о страховании их жизни.
По мнению председателя Комиссии, следовало бы назначить жалованье врачам по 450 руб. в месяц, фельдшерам по 75 руб. и по 2 руб. суточных, и санитарам по 45 руб. в месяц; а жизнь их застраховать: врачей по 10 тыс. руб., фельдшеров по 3000 руб. и санитаров по 1 тыс. руб., применительно к нормам управления КВЖД.
Постановлено: В отношении врачей, фельдшеров и санитаров руководствоваться окладами, установленными управлением КВЖД, и страховать их жизнь в приведенных в докладной части суммах.
XI. О найме в каждом участке особого помещения для врачебно-санитарного отряда, где персонал был бы сосредоточен и находился бы в сносных санитарных условиях.
Постановлено: Устроить небольшие помещения для санитарных отрядов в районах их действий.
XII. О назначении из состава Комиссии особой подкомиссии, которая, собираясь ежедневно, могла бы обсуждать и принимать отдельные меры, по обстоятельствам крайне необходимые и по существу экстренные.
В состав этой Комиссии, кроме председателя, желательно назначить:
1) участковых врачей, заведующих врачебно-санитарными отрядами;
2) доктора Петина;
3) полицмейстера;
4) инженера Захарова;
5) членов Совета г.г. Мымрина, Добисова и Джан Ван Цуана или Фын Юань Сяна.
Постановлено: Впредь до указаний опыта назначить Подкомиссию в составе перечисленных лиц.
В эту Подкомиссию могут, по собственному желанию, являться члены Комиссии и участвовать в рассмотрении и обсуждении текущих дел.
XIII. Проект правил о Городской санитарно-исполнительной комиссии по борьбе с эпидемией чумы.
Постановлено: Разослать всем членам по экземпляру проекта положения и обсудить таковой по пунктам на следующем заседании.
XIV. Приложенное при сем Положение о санитарных попечительствах в г. Харбине.
Постановлено: Временно, до указания практики, утвердить положение.
XV. Проект при сем прилагаемого объявления для оповещения населения об условиях организации борьбы с чумой в Харбине
Постановлено: Объявление напечатать в местных газетах и особо в виде летучек для расклейки и раздачи по рукам.
XVI. Возбужденный доктором Гиллерсоном вопрос о необходимости, в це лях выяснения степени угрожающей городу опасности не только от чумы, но и от холеры, исследовать воду местных колодцев и пищевые продукты лабораторным химическим способом.
Постановлено: Выяснить все имеющиеся в Харбине лабораторные средства для производства химических анализов и внести по сему предмету в Комиссию особый доклад о продполож. Подкомиссии.
XVII. Заявление члена Комиссии г. Фын Юань Сяна, что на границе Фу цзядяна находятся интендантские постройки, вокруг которых образовались свалки и сильно загрязненные канавы. Так как постройки эти находятся на территории дороги, полицмейстер г. Фуцзядяна просит эту местность ох ранять от дальнейшего загрязнения мерами русской полиции.
Постановлено: Снестись с Земельным отделом об очистке и об охране указанной местности от вывоза нечистот из Фуцзядяна.
XVIII. Запрос председателя, обращенный к китайским представителям, о средствах, какими китайские врачи будут пользоваться для борьбы с чумой.
Постановлено: Признавая словесно сообщенные сведения г. Фын Юань Сяна недостаточно освещающими интересующее комиссию положение, просить г-на Фын Юань Сяна представить по сему вопросу полные данные.
XIX. Запрос доктора Аккермана о мерах, какие Комиссия полагает принять на случай, если эпидемия вспыхнет в Фуцзядяне.
Постановлено: Поручить Подкомиссии разработать проект мер и сообщить их Комиссии отдельным докладом
XX. Заявление председателя о желательности более частых созывов Ко миссии, ибо при накоплении многих вопросов затруднительно в одном заседа нии обсудить все текущие дела.
Постановлено: Созывать Комиссии по мере надобности и накопления вопросов, предоставив в этом отношении инициативу председателю Комиссии.
На заседаниях, состоявшихся 1 и 5 ноября, легочная чума в Фуцзя-дяне уже рассматривается как неконтролируемая эпидемия. Доктором Р.А. Будбергом приведены факты вопиющей халатности китайских властей: освобождение преступников из переполненной тюрьмы после того, как там обнаружили больного с легочной чумой; осуществление ухода за больными в чумной больнице солдатами из караула; допущение жительства в отведенных для чумных больных фанзах их хозяев с семьями; помещение в одни и те же палаты с больными легочной чумой еще тифозных и любых других тяжелобольных; непринятие больничным персоналом мер предосторожности при контакте с больными чумой и др.
Однако масштабы эпидемии еще не воспринимаются как катастрофические. Например, 5 ноября Городской санитарно-исполнительной комиссией принято решение выписать вакцины из расчета на 10 тыс. человек, лечебной сыворотки — всего на 50 человек. Причем эффективность сыворотки подвергается сомнению главным врачом КВЖД Ф.А. Ясенским, принимавшим участие в борьбе с чумой в Бомбее. Одновременно решается вопрос о приобретении небольшого количества препарата Эрлиха «606» для лечения им больных чумой. Это первая попытка использования химиотерапии при легочной чуме.

51. План Московского чумного пункта г. Харбин. Под него были приспособлены 23 старых здания солдатских казарм Московского полка. Все здания были построены из двойного ряда досок, засыпанных внутри землей. Полы в некоторых зданиях деревянные, сгнившие, с громадными щелями, в других— земляные, потолков не было, а только крыша (Касторский Е.С., 19П)
9 декабря в Харбин прибыл профессор Д.К. Заболотный. В этот же день, на заседании комиссии в ответ на констатацию доктором Лыдновским того факта, что крысы перестали брать яд, Заболотный предложил использовать для их уничтожения безработных китайцев, выплачивая им по 4 копейки за каждую убитую крысу. Предложение было принято. Однако от каких-либо других рекомендаций Заболотный отказался, мотивируя это тем, что ему надо разобраться с «условиями эпидемии в Харбине и принимаемыми мерами».
10–12 декабря Д.К. Заболотный знакомился с противочумными мероприятиями и осматривал противочумные учреждения. Многое из увиденного произвело на него тягостное впечатление. Прежде всего, постановка дезинфекционного дела и лечение больных в чумной больнице. На совещании врачей 13 декабря он несправедливо потребовал отстранить от должности заведующего дезинфекционным отрядом доктора Петрова и наладить правильную подготовку дезинфекторов. Сообщая свои впечатления от посещения чумной больницы, Заболотный сказал:
«Вокруг больного чумой на метр заплевано кровавой мокротой, трудно ступить ногой, не попав в мокроту, нет посуды для дезинфекции ног после выхода из чумного помещения. Полы со щелями, нет плевательниц, и больные не обложены подстилкой, пропитанной сулемой; нет приспособлений для дезинфекции. Нет швабр. Не меняется собственное платье больных на больничное; нет одеял, а больные покрываются мешками. Вещи больных сложены тут же в кучу; мертвецы не выносятся тотчас же; а долго лежат среди других больных; санитары невежественны и совершенно не обучены. В помещении обсервируемых пол земляной».
Заболотный потребовал подвергать пассивной иммунизации сывороткой больничный персонал и обсервируемых, организовать регулярное термометрирование всех лиц, находящихся в чумном пункте, обучить санитаров уходу за больными и назначить в помощь Петину еще одного врача. Вопреки мнению Ясенецкого, он высказался за лечение больных сывороткой.
Ясенский заверил Заболотного, что все замеченные им дефекты в организации противочумных мероприятий будут устранены через неделю.
При участии профессора Заболотного Подкомиссией врачей решены вопросы внутреннего распорядка на Московском чумном пункте, о распределении работ персонала и о характере деятельности избранного Подкомиссией распорядительного Бюро.
24 декабря Заболотный уехал в Петербург для доклада принцу Ольденбургскому и подготовки научной экспедиции в Харбин.
В декабре на окраине Харбина был оборудован Московский чумной пункт, где были сосредоточены чумная больница, изоляционное помещение и вагоны-теплушки, предназначенные для обсервации и способные вместить до 4 тыс. человек (рис. 52).
На чумном пункте проводились бактериологические исследования и имелись две паровые дезинфекционные камеры с прикрепленными к ним паровозами, снабжающими пункт паром и кипятком. Таких камер, приспособленных из вагонов-ледников в Харбине и по линии КВЖД, имелось 14, причем они передвигались, по мере надобности, в то или другое место.
В январе по инициативе Богуцкого, для недопущения переполнения ночлежных домов, а также для временного предоставления приюта жителям разрушенных фанз, было оборудовано 66 теплушек под ночлежки. Для привлечения в них китайцев им бесплатно выдавался чай и хлеб. С этой же целью были открыты 5 ночлежных домов. С 4 января по 1 июня 1911 г. в ночлежных домах пользовались приютом 164 440 человек, т.е., 1089 в день (рис. 31.9).
Все посетители ночных теплушек и ночлежных домов осматривались ежедневно врачами, подозрительные на заболевание чумой отправлялись на обсервацию не менее чем на 5 дней. Ввиду закрытия всех китайских бань, признанных опасными с точки зрения возможности распространения инфекции, для китайцев была устроена специальная баня на пристани, где ежедневно проходили помывку не менее 200 человек с обязательной дезинфекцией их платья в паровых камерах, приспособленных из вагонов-ледников.

52. Ночлежный приют для китайских рабочих на Участковой улице, на Пристани. В этих учреждениях, финансируемых Противочумным бюро, бездомное китайское население получало бесплатный приют, каждому бесплатно выдавалось три четверти фунта черного хлеба (русский фунт — 409 гр), один золотник плиточного чая (золотник — 4,27 гр) и кипяток. Каждый китаец имел возможность за ничтожную плату получить доброкачественную пищу. Перед входом в ночлежку все посетители термометрировалисъ. Благодаря этой мере ночлежные заведения сыграли роль фильтра, где задерживались больные чумой. При ночлежках функционировали 2 бани, 2 амбулатории и больничка на 8 кроватей. В январе все ночлежные дома могли приютить 550 человек, в феврале— 1570, в марте и апреле — 2002, в мае в связи с закрытием 2-х ночлежных домов — 1007 (Богуцкий В.М., 1911)
Далее мы рассмотрим деятельность низовых организаций.
Чумная больница. Под больницу, в день появления первого больного, наскоро оборудовали два здания, принадлежащих КВЖД. Сначала их обставили нарами. Впоследствии нары заменили кроватями-носилками, предложенными фельдшером Озеровым: две устойчивые крестовины прибивали к полу гвоздями, а на них ставили снимающиеся обыкновенные досчатые носилки с пластинами по бокам крестовины, чтобы носилки не съезжали. Принимая больного из кареты, его клали прямо на эту постель, затем носилки несли в барак, ставили на крестовины, а убирая отсюда умершего, санитары брали носилки и выносили труп, не дотрагиваясь до него.
В самом помещении были сделаны следующие приспособления: под больных отведены две большие комнаты и отделены дежурные и дезинфекционные комнаты — с одной стороны входа в барак, и дежурные для санитаров — с другой.
Второе здание было оборудовано для персонала. Кроме того, погреб был переоборудован в помещение для трупов. Здание окружено забором и в одном углу двора поставлена железная сжигательная печь.
Заведование бараком было поручено фельдшеру Озерову, в распоряжении которого находились 6 русских санитаров и один китаец-повар. Фельдшера и санитары при больнице находились постоянно. Все они наравне с больными получали продовольствие продуктами через особого санитара обсервационного и изоляционного пункта, который по несколько раз в сутки, одетый в серый брезентовый халат, подносил на себе в мешке разные продукты, корреспонденцию, дезинфекционные средства и, вообще, все то, что требовалось для чумного барака, к забору; выкрикивал кого-либо из больницы и, когда оттуда выходил санитар, бросал мешок на землю и убегал обратно. Таким же образом пересылалась корреспонденция из чумной больницы: писалась она анилиновым карандашом, опускалась здесь в сулему, высушивалась и подбрасывалась к тому же месту, куда приносил им санитар продукты и письма. Чумная больница была соединена с городом телефоном.
Умершие люди предварительно обливались сулемой, обертывались в смоченную сулемовым раствором простыню и в деревянном гробу, который внутри посыпался хлориновой известью, хоронились на чумном кладбище в могилах глубиною не менее 5 аршин.
С 1 декабря чумная больница была переведена на Московский чумной пункт. Под больницу был отведен барак № 9 (рис. 53).

53. Схематический план барака № 9. Его разделили на две половины, одну из которых отвели под чумной барак и огородили забором, образовав вокруг барака двор, куда потом сносили из него трупы. Половина эта состояла из 4 палат на 14 кроватей-носилок, выходящих в центральный коридор. Вторая половина барака была отведена под изоляционный пункт (Касторский Е.С., 1911)
Бараки отапливались чугунными печами. Больные привозились на пункт в особой карете летучего отряда в сопровождении фельдшера, двух санитаров и кучера (рис. 54). Карета на пункте не дезинфицировалась, дезинфекция ее производилась в штабе летучего отряда, но она всегда была обильно посыпана внутри хлориновой известью.
Больные посещались врачом нечасто. Общий контроль, как в бараках, так и за санитарами входил в обязанности фельдшера. С больными имели дело лишь санитары; в их обязанности входило обильное поливание сулемовым раствором полов, содержание бараков в чистоте, отопление его и уход за больными. После попытки побега китайца, больного чумой (застрелен часовым), двери барака стали круглосуточно запираться.

54. Карета для перевозки больных (фото капитана В.Г. Рожалина)
Большинство русских санитаров набрали из ничтожных людей — подонков общества. Они совершенно не были подготовлены к своей деятельности, не имели никакого представления о том, что такое чума, как подойти к больному и как уберечься от заражения. Среди них скоро развились заболевания чумой, большинство из тех, кто остался в живых, разбежались. Поэтому решено было пригласить вместо них китайцев, а оставшихся русских санитаров ознакомить с уходом за больными и мерами предосторожности и сделать их старшими санитарами, чтобы под их наблюдением работали санитары-китайцы
В момент наивысшего развития эпидемии в чумном бараке не хватало кроватей: больных одновременно было 32 человека, а кроватей всего 14; остальные сидели на корточках и тут же на полу умирали. Если же кто умирал на кровати, то кандидат подходил к дежурному санитару и просил его вынести труп и, когда труп выносили, ложился на это место и умирал следующим. Если же санитар не убирал трупа, то сам больной стаскивал умершего с кровати на пол и ложился на освободившееся место (рис. 55).
После крайне негативной оценки деятельности барака профессором Заболотным, Ясенецкий решил под эти цели приспособить еще два барака, но уже с бетонными полами. Но на их устройство требовалось до 15 тыс. руб. Потому в целях экономии полы покрыли дешевым линолеумом, однако один из таких бараков сгорел.
Впоследствии барак № 9 после основательной дезинфекции приспособили под лабораторию и прозекторскую, которой заведовал доктор Червенцев. До этого же времени лаборатория помещалась в бараке, в котором находились квартиры высшего медицинского персонала, контора, столовая и кухня. После заболевания в нем доктора Михеля контору и кладовые перевели в другой барак, а в освободившиеся комнаты поместили русских санитаров.
Для изоляции больных европейцев приспособили еще два барака. Причем половина последнего барака была приспособлена под ванны для служащих чумной и изоляционной больниц. В одной комнате поставили аппарат «Гелиос», куда отправляющиеся мыться сдавали свое верхнее платье для дезинфекции, в другой — ванну на два отделения: одна для фельдшеров, врачей и сестер, вторая для санитаров. При каждой ванне имелась особая одевальня.
Всего через чумную больницу до первого марта 1911 г. прошло 755 китайцев и 26 европейцев, из них умерло 736 китайцев и 25 европейцев. Переведено в изоляцию, как ошибочно попавших в чумный барак, 19 китайцев и один европеец. Шестерым из них в изоляции введена лечебная сыворотка, и никто из них не заболел, остальные же 14 человек через два-пять дней заболели чумой и погибли.

55. В чумной больнице. Доставка умершего от чумы в покойницкую (Богуцкий В.М., 1911)
Обсервация. Под обсервацией понималось наблюдение за внешне здоровыми людьми, находившимися в возможном контакте с больными чумой, предусматривающее ограничение их перемещения. Проводилась, начиная с 12 ноября 1910 г., для чего были приспособлены четыре жилых флигеля, принадлежащих железной дороге, одно здание было отведено под баню, другое — наполовину под жилье санитаров и переводчика, остальные под — изоляцию и обсервацию. Всего на обсервации могло находиться в этих помещениях одновременно до 45 человек.
Она длилась по 10 дней, после чего обсервируемых отводили в баню и выдавали заранее продезинфицированную одежду. Если же у кого-либо из обсервируемых повышалась температура, то он тотчас же изолировался, остальным увеличивался срок обсервации снова до 10 дней. Случаев перевода отсюда в чумную больницу на основании бактериоскопичес-кого исследования не было. Перевели только троих, но по наружным признакам и по распоряжению полицмейстера, причем оказалось, что двое из них не были чумными.
21 ноября для целей обсервации оборудованы 84 вагона-теплушки, в которых были поставлены нары в два яруса, железные печи и фонари (рис. 56). Вагоны были крайне неудобны для тех, кого в них помещали. Исходя из имевшегося объема воздуха, в вагоне могли жить не более 6 человек. В действительности количество обсервируемых превышало нормативную величину в 4 раза. В разгар эпидемии в распоряжении обсервации было 149 вагонов, которые могли вместить в общей сложности до 3500 человек. В каждом вагоне помещалось от 10 до 25 человек.

56. Вагоны-теплушки использовались для ночлежного приюта, обсервации и изоляции (Богуцкий В.М., 1911)
Лица, подлежащие обсервации, посылались на пункт участковым врачом в сопровождении фельдшера и под конвоем. По прибытии на пункт их помещали в приемный барак № 20, где термометрировали и отправляли в баню.
Если партия прибывала после 6 часов вечера, то она здесь в приемной и ночевала, предварительно, конечно, людей термометрировали. Случалось, что задержанные ожидали несколько часов, пока освободится баня и продезинфицируются вещи предыдущей партии.
Баню устроили только в январе, а до этого обсервируемых размещали по вагонам без бани. Температура первое время измерялась не у всех, но когда начались заболевания в вагонах, стали термометрировать каждого. В предбаннике лица, поступившие на обсервацию, раздевались. Деньги сдавались на хранение тут же, и в их получении владельцам выдавалась расписка. Металлические и бумажные деньги дезинфицировались в сулеме или карболовом растворе. Хотя от сулемы металл покрывается амальгамой, а бумажки бледнеют, их владельцы не обижались и не протестовали, а на обращение денег это не оказало особенного влияния.
Вещи собирались в мешки, которые запломбировывались и их хозяевам выдавался на руки железный номерок, причем записи вещей не велось; записывались лишь вещи, привозимые для дезинфекции из города.
Мешки с шерстяными, бумажными и другими вещами отправлялись в рядом стоящую паровую камеру-вагон. Меховые вещи дезинфицировались тут же в предбаннике, сулемой из гидропультов. Устроенная здесь же формалиновая камера для этой цели оказалась не пригодной, так как в ней были большие дыры. Кроме того, здесь была необходима быстрая дезинфекция, а в формалине приходилось держать вещи минимум 4–6 часов.
Пока производилась дезинфекция всей одежды и белья, обсерви-руемые мылись в бане, затем 2–3 часа, а то и более, они ожидали свои вещи. В самой бане выставлялась пудовая банка зеленого мыла, откуда каждый брал, сколько хотел в свои цинковые тазы или деревянные шайки. Выходили обратно через тот же предбанник, но обработанный дезрастворами, пока они мылись. Меховые вещи обсервированных, конечно, так и не успевали здесь высохнуть от сулемовой дезинфекции.
С заднего хода бани функционировала маленькая баня для санитаров и русской обсервационной публики. Здесь применялись все указанные выше приемы дезинфекции. Дальнейшее сводилось к следующему: на каждого европейца выдавался 20-копеечный паек, а при посадке в теплушку выдавался полный набор постельного белья.
Той же партией, с которой пришли, обсервируемые санитаром-приемщиком под конвоем проводились к обсервационным вагонам, где их сдавали заведующим фельдшерам. Они размещали китайцев в количестве от одного до 30, смотря по степени подозрительности на чуму.
Сразу по прибытии обсервируемые китайцы получали долю пайка, полагающегося им в сутки: 3 фунта хлеба черного; одна восьмая фунта сахара; один золотник чаю; 0,25 фунта соленых китайских овощей; полфунта чумизы или 0,3 фунта риса.
Одно время в разгар эпидемии китайцам вместо сахара выдавалось финнозное мясо, купленное Городским советом на городской бойне по низкой цене. Ежедневный расход на китайца был не более 10 копеек (ежедневный заработок 70% китайцев не превышал 20–50 коп).
При обсервации, в разгар эпидемии, в ведении врача находился персонал из 2 студентов, 5 фельдшеров, 4 сестер милосердия, 6 русских санитаров и 33 китайцев санитаров.
В обязанности студентов, фельдшеров и сестер входило ежедневное термометрирование обсервируемых утром и вечером, (вечером не всех, а только тех, среди которых было заболевание). На каждого из них, таким образом, приходилось около 10 вагонов обсервируемых. Кроме того, у фельдшеров было еще учреждено суточное дежурство для того, если возникнет потребность взять мокроту у обсервируемого, перевести его в изоляцию или в чумный барак и т.п.
Вечером ежедневно дежурным фельдшером подавались сведения в контору об опустевших вагонах, об обнаруженных больных, о прибывших и выбывших с обсервации, и вообще обо всех перемещениях по обсервационному пункту.
Медицинский персонал по объективным причинам не мог достаточно тщательно следить за состоянием здоровья всех обсервируемых. Он просто не успевал в течение дня всех их термометрировать, поэтому некоторые больные оставались незамеченными. Китайцы же, сидящие в обсервационных теплушках, никогда не указывали на своих заболевших товарищей.
Санитары китайцы несли обязанности по содержанию вагонов в чистоте, по подаче кипятку, дров, пищи. На каждого санитара, таким образом, приходилось по 3–4 вагона. За правильностью раздачи пищи обсервируемым следили 6 русских санитаров, которые числились как старшие санитары. Пища давалась один раз в день: в 12 часов; а кипяток 2 раза — утром и вечером. Хлеб раздавался утром.
Обсервация для каждого вновь прибывшего на нее продолжалась ровно 5 дней; если среди обсервируемых случались заболевания чумой, то бывших с ними в одном вагоне выделяли в другой, и срок обсервации считался уже снова, с момента перехода в новый вагон, не считая дней, проведенных ими ранее в прежнем вагоне. Благодаря такому порядку некоторым людям приходилось проводить в обсервации до 15 дней.
Если больной был только подозрителен, то, выделяя других в новый вагон, оставляли подозрительного в старом, в ожидании результатов бактериоскопического исследования мокроты и, если оно давало отрицательный результат, то счет срока обсервации для всех оставался прежним. После истечения 5-дневного срока обсервации рабочих отправляли туда, откуда они пришли. Бродячий элемент, не имеющий определенных занятий (с 26 ноября по 6 февраля) отправляли в Куанчендзы, а после 6 февраля стали отпускать с обсервации на все четыре стороны. Отправкой в Куанчендзы администрация КВЖД одно время увлеклась до того, что не давала выдерживать обсервируемых китайцев и в течение 5 дней. Случалось даже так, что накануне в вагоне был обнаружен больной чумой, а на другой день все бывшие с ним в вагоне отправились в Куанчендзы.
Опустевшие и зачумленные вагоны дезинфицировались из гидропульта горячим раствором сулемы 1:500, затем нары вынимались и щетками каждая доска мылась мыльно-карболовым горячим раствором: (1 фунт зеленого мыла, 2 фунта черной неочищенной карболовой кислоты на ведро горячей воды). Пол мылся шваброй, стены и потолки обливались раствором из гидропульта. В случае заболевания чумой в вагоне-теплушке — сначала воздух вагона пробрызгивался из гидропультов раствором сулемы (1:59), затем стены и пол. Только потом разрешалось санитарам войти в вагон, забрать вещи для дезинфекции и подмести пол, после чего дезинфекция делалась основательно.
С 21 ноября по 1 апреля на обсервации находилось 10 250 китайцев, 225 европейцев. Всего 10 475 человек.
Из них:
умерло в вагонах обсервации: 66 китайцев;
переведено в чумной барак: 180 китайцев и 2 европейца;
переведено в изоляцию: 102 китайца и 7 европейцев;
бежало с обсервации: 536 китайцев;
освобождено: 7942 китайца и 216 европейца.
Выслано в Куанчендзы с 26 ноября по 6 февраля 1443 китайца. Общее число проведенных на обсервации дней: 75 685 — китайцами, 1146 — европейцами. За все время эпидемии в обсервационных теплушках обнаружено 291 случай заболевания. Самое большое число заболеваний, наблюдавшихся в отдельных вагонах, одиннадцать.
Помимо оцепления всего Харбина, Московский чумной пункт, обнесенный на протяжении 2–2,5 верст забором, имел свое оцепление. У 4-х ворот стояли по 2 часовых, которые требовали от всякого въезжающего на пункт и выезжающего с пункта — предъявить пропуск. Их выдачей ведало противочумное бюро и комендант пункта.
Обсервационные вагоны имели, кроме того, свое оцепление. Сначала оно было общим для всех вагонов, но после обнаружения побегов китайцев из вагонов обсервации (с ноября по апрель бежало 536 человек), оцепление было снято и каждому солдату было поручено наблюдение за несколькими вагонами (3–4 вагона).
По сведениям, полученным от китайцев, они с обсервации пропускались русскими санитарами за плату полтора рубля с человека.
После выставления часовых, количество побегов резко уменьшилось. На ночь вагоны запирались на замок. Переходить из вагона в вагон воспрещалось. В вагоне ставились параши, но китайцы предпочитали отворять дверь вагона и мочиться в щелку на улицу, отчего на вагонах нависли сосульки, чуть ли не в 0,5 аршина толщиной. Их приходилось потом срубать. За большой нуждой они стучали в дверь, часовой, слыша этот стук, свистел так называемому «выводу» (их было тоже несколько); свистеть и стучать иногда приходилось долго, и случалось, что когда выводной отворял дверь вагона и звал «стучащего», то надобности в нем уже не оказывалось. Ретирады были устроены тут же, в 10 шагах от вагонов; на земле были поставлены деревянные стойки и обиты железом, с двумя ходами внутрь, где стоял рундук на 4 персоны.
По утрам китайцы стучали в дверь, все вместе и гуськом толпились у двух входов, строго соблюдая очередь. Когда на обсервации находилось до 2 тыс. человек, ретирадов утром не хватало, ждать очередь приходилось слишком долго и тогда они вагонными группами бежали шагов на 50 от вагонов и рассаживались на снежной равнине. В это время другая группа из соседнего вагона, окончившая наскоро отправление нужды, термометрировалась.
Обсервационным пунктом заведовали до 10 декабря С.И. Петин, до 1 января С.Н. Предтеченский, с 1 по 18 января В.М. Михель, затем Г.И. Малов.
Изоляционный пункт. Изоляции подвергали всех температурящих больных, у которых диагноз чумы еще не был подтвержден бактерио-скопически, а также тех лиц, которые находились с больным чумой в тесном контакте (например, жили с ним в одной комнате).
С переводом чумного пункта в Московские казармы, под «изоляцию» отвели вторую половину чумного барака № 9. Она состояла из 3 комнат: одна с нарами на 75 человек, предназначавшаяся для слабой (широкой, массовой) изоляции; вторая, тоже с нарами на 20 человек, для более строгой изоляции; третья, маленькая комната на 2 кровати, предназначалась для самой строгой изоляции. Ход в эту комнату вел через дежурную комнату санитаров, в которой должны были производиться переодевание и дезинфекция медицинского персонала.
Но все это только «предназначалось», на самом деле все категории изоляции в начале эпидемии очутились в положении, как раз обратном, и вот как это случилось.
В начале декабря «в самую строгую» изоляцию первым был помещен неизвестный китаец, доставленный в бессознательном состоянии, который, прожив здесь около 20 часов, умер. Вскрытие показало, что
он оказался отравленным. Второй случай: со станции Шуанченпу был доставлен больной в бессознательном состоянии. На третий день он пришел в сознание и объяснил, что принял какое-то лекарство.
Когда он уже поправлялся, в одну комнату с ним, «в самую строгую изоляцию», был помещен уже поправляющийся тифозный больной. Кроме того, стены этих палат содержали такие щели, что из одной комнаты прекрасно можно было видеть содержимое другой.
В изоляцию отправляли больных первое время помимо врачей, лица, не принадлежащие к медицинскому персоналу, например, сотрудники полиции. Вследствие иного понимания жандармами значения слов: «подозрительный» и «изоляция» (да еще при существовании их категорий), получилось то, что в изоляционных комнатах находились одновременно и явно чумные, которые умирали иногда спустя 3–4 часа, и оспенные, и больные водянкой, и даже лица с проломленными головами и в алкогольном делирии.
В конце декабря в эту палату, за недостатком помещений, было свезено 40 человек заведомо чумных, преимущественно с завода Врублевского, которые умерли в течение 3 дней. Остался живым каким-то чудом один китаец. Вот почему так скоро изоляционная палата превратилась в филиальное отделение чумного барака, которую низший медицинский персонал окрестил своим именем «морильня».
В разгар эпидемии, когда не было места в чумном бараке и чумных помещали и изоляционную палату, она представляла жуткое зрелище: нары, пол и панели стен были красны от плевков и сукровицы умирающих людей. В январе палата № 1 была дезинфицирована и стала изображать из себя фактически строгую изоляцию: больные помещались сюда со строгой группировкой и уже не только по данным участкового персонала, но и по наблюдениям персонала изоляционного пункта.
По прибытии больного у него же бралась мокрота и бактериоско-пически исследовалась на чуму. В положительном случае больной немедленно переводился в чумный барак, и, наоборот, при отсутствии показаний на чуму и понижения температуры, его переводили из палаты № 1 в палату № 2, где помещались «менее подозрительные», т.е. бывшие в тесном общении с больными чумой и сидящие здесь, как бы на строгой обсервации.
В палате № 1 помещались и подозрительные по чуме, доставленные из вагонов обсервации, а также туда переводились из барака № 2 лица, дававшие основания подозревать у них чуму.
Кроме половины барака № 9 в целях изоляции с декабря использовался барак № 37, который имел 8 отдельных „палат» с нарами, каждая человек на 50. Пол барака земляной, а внешний вид говорил о том, что здесь когда-то были конюшни. Сюда помещались китайцы, подлежащие изоляции большими партиями. В одну и ту же палату китайцы из разных мест не помещались, поэтому были случаи, когда в одной из палат находилось семейство в 2 человека, а в соседней палате в то же время находилось 30–40 человек, взятых из одной фанзы деревни Модягоу.
В изоляции здоровые выдерживались 5 суток. Ежедневно утром и вечером все изолируемые термометрировались. При повышенной температуре для исследования на чуму брали мокроту. Это делали следующим образом. Фельдшер давал в руки температурящего лист белой бумаги и просил его кашлять и плевать на него; а затем брал мокроту тампоном Блюменталевской пробирки. Как только у кого-либо из изолированных повышалась температура, появлялась характерная ржавая мокрота, дававшая при бактериоскопическом исследовании на чуму положительный результат, его немедленно переводили в чумный барак. Лиц, бывших вместе с ним, переводили в одну из свободных палат этого барака. Иногда такая палата ограничивалась одним заболевавшим из 20–30 изолированных, а бывали случаи, что с промежутками в день-два заболевали по 3–4 человека. Все ритуалы с изоляционными больными на чумном пункте были те же, что и с явно чумными, так как вообще изоляция считалась здесь преддверием чумного барака.
Первое время в изоляционном бараке был особый персонал, но впоследствии, когда в разгар эпидемии среди изолируемых большинство оказывалось чумными, персонал изоляционного барака слился с чумным в одну корпорацию, состав которой был следующий: один врач, четыре фельдшера, одна сестра милосердия, 14 русских санитаров и 49 санитаров китайцев.
При этой новой организации было учреждено 3-часовое суточное дежурство старших санитаров. Одновременно дежурили по 3 часа в чумной больнице: один русский санитар, четыре санитара-китайца; в изоляции: один русский санитар и два санитара-китайца. Эти дежурные выполняли чисто черную работу, клинические наблюдения делались, как лично его заведующим, врачом П.Б. Хавкиным, так и через фельдшеров и сестер (рис. 57).
Защитой персонала были: халаты с капюшонами, боты, резиновые перчатки (у китайцев брезентовые рукавицы) и респираторы, которые заготовлялись сестрой в больших количествах следующим образом: бралось один аршин обыкновенной медицинской марли, в середину вкладывался величиной с ладонь слой ваты, который закрывался по длине марли с обеих сторон. Концы марли разрывались пополам, отчего по длине респиратора образовалось 4 конца. Когда респиратор в таком готовом виде надевался (предварительно они все стерилизовались) на лицо, закрывая нос, рот и подбородок, то 2 нижних конца, идущие с обеих сторон подбородка, шли вертикально и завязывались на маковке головы, а два верхних конца, идущие от глаз и носа, шли горизонтально и завязывались на затылке. Только при таком устройстве и способе ношения респираторы никогда не сползали и не сваливались.

57. Врач П.Б. Хавкин и сестра милосердия А. Снежкова в изоляционном пункте
Дезинфекция санитаров и всех входящих в чумный барак производилась по выходе из него в дежурную комнату (она же и дезинфекционная). Санитар брал лейку, наполненную раствором 1:1000 сулемы, и, начиная с головы, с капюшона, обливал вошедшего сплошь по халату до ступней. Затем халат этот снимался, и по верхней одежде его с ног до головы обливали еще раз, причем бедой не считалось, если подвергаемый этой операции промокал до костей и если его боты или галоши были полны раствором сулемы.
Всего в изоляционном пункте с 1 декабря (первый изоляционный день Московского чумного пункта) по 10 марта (последний день) побывало: 707 китайцев и 55 европейцев. Из них умерло: 140 китайцев и 14 европейцев; переведено в чумный барак: 178 китайцев и 11 европейцев; переведено в обсервацию: 176 китайцев; освобождено из изоляции 188 китайцев и 29 европейцев; выслано в Куанчендзы 18 китайцев. Общее количество проведенных в изоляции дней: 2056 китайцами и 133 европейцами.
Организация и деятельность пропускных пунктов. Когда с развитием эпидемии в Фуцзядяне выяснилось, что китайские власти не предпринимают никаких противочумных мер, тогда в Главной санитарно-исполнительной комиссии был поднят вопрос об оцеплении Харбина для предупреждения распространения эпидемии как в городе, так и по линии КВЖД. Для выяснения этого вопроса была образована особая комиссия под председательством начальника штаба Заамурского округа, генерала Волоченко, в составе: врача Заамурского округа Шулятикова, санитарно-городового врача Ольшевского, полицмейстера Харбина капитана фон Арнольда и других лиц. Комиссии было поручено сделать расчет, сколько нужно нижних чинов для полного оцепления города и установить, сколько и где необходимо устроить пропускных пунктов.
Шулятиков Борис Алексеевич, родился в Яранске, сын известного земского врача и подвижника Шулятикова Алексея Ивановича, имел дочь Татьяну (по мужу неустановленна). Получил медицинское образование. Служил в Заамурском военном округе с 1907 по 1914 гг. старшим полковым врачом 3-го пограничного Заамурского пехотного полка сначала в чине коллежского советника, затем надворного советника. «По служебным качествам и по опыту причислен к числу выдающихся» (из аттестации 30.06.1908 г.). «Врач Шулятиков высоко интеллигентный и развитый человек. ... Пользуется репутацией хорошего врача, Любим товарищами офицерами и нижними чинами, к которым относится с исключительным вниманием и являет, таким образом собою тип вполне приличного врача. Много читает и интересуется, как специальной медицинской так и общей литературой. Не допускает кутежа, любит провести время с товарищами и близко сходится с офицерской семьей. Заслуживает выдвижения на воинскую должность вне очереди» (из личного дела о службе Российский государственный военно-исторический архив, фонд 408, оп. 1 дело 181974.) Борис Алексеевич на начало эпидемии был врачом Заамурского военного округа. В ноябре 1910 г. он был включен в состав Особой комиссии по предупреждению распространения эпидемии в Харбине и его окрестностях генерала Володченко. В разгар эпидемии в декабре направлен в Харбин заведовать прививочным пунктом, где занимался дезинфекцией и вакцинацией против чумы чинов полиции и привил 1500 человек. Как врач он был чрезвычайно активным, в книге В. М. Богуцкого («Эпидемия чумы в городе Харбине и его окрестностях в полосе отчуждения Китайской Восточной железной дороги», 1911) он упоминается 21 раз. Помимо таланта врача и организатора Борис Алексеевич еще обладал наблюдательностью ученого — в частности он пришел к выводу, что используемая во время эпидемии легочной чумы инактивированная чумная вакцина не может считаться эффективной. Это шло в разрез существовавших тогда представлений об эффективности убитых чумных вакцин Хавкина, появившихся по результатам вакцинации во время бубонной чумы Бомбее в конце 19 века. В 1930-х гг. его точка зрения нашла подтверждение наблюдениями других исследователей и в СССР разрабатывалась только живая чумная вакцина. В 1945 г. она сделала невозможным применение японской армией против советских войск биологического оружия на основе возбудителя чумы. Среди тех врачей, кто прибыл и включился в борьбу с чумой в Харбине в декабре 1910 г., многие погибли. Борис Алексеевич в этой чумной бойне уцелел. В феврале, после угасания эпидемии, его перевели из Харбина к другому месту службы. Имя его в протоколах заседаний врачей перестает упоминаться. О дальнейшей его судьбе нам ничего не известно.

58. Защитная одежда медперсонала
В течение двух дней комиссия ознакомилась с окрестностями города, распланировала оцепление и пропускные пункты. Свой проект она представила на усмотрение Д.Л. Хорвата и исполняющего должность Начальника округа, генерала Савицкого, которые сократили число чинов оцепления с 440 до 250. Для дальнейшей разработки плана оцепления была созвана новая комиссия под председательством генерала Савицкого, в составе: помощника управляющего по гражданской части, генерала М.Е. Афанасьева, начальника железнодорожной бригады, генерала Е.Э. Роопа, главного врача Ф.А. Ясенского и окружного врача Георгизона. В результате работы комиссии решено поставить вокруг города полицейское оцепление с 3 пропускными пунктами. В первую очередь в начале декабря были установлены посты на границе с территорий Фуцзядяна.
Китайские власти, сознавая, что оцепление неблагоприятно отразится на торгово-промышленной жизни города, прилагали все усилия, чтобы оцепление было снято, уверяя управляющего дорогой Д.Л. Хорвата, что в Фуцзядяне принимаются меры и что ими уже выписаны врачи с европейским образованием. Городская санитарно-исполни-тельная комиссия командировала в Фуцзядян члена Городского совета Ф.С. Мымрина и доктора Л.А. Ольшевского для ознакомления как с движением эпидемии, так и с принимаемыми там китайской санитарной комиссией мерами. Так было выяснено, что в Фуцзядяне устроена одна чумная больница, остальное является блефом китайских властей.
Тогда Главной санитарно-исполнительной комиссией было решено оставить оцепление, но увеличить число пропускных пунктов, возложив на медицинский персонал этих пунктов наблюдение за состоянием здоровья передвигающегося населения.
Линия оцепления вокруг Харбина растянулась приблизительно на 16 верст. В оцеплении на каждом дежурстве находились 72 нижних чина, один от другого на расстоянии 800 шагов. Нижние чины несли дежурство два раза в сутки по 6 часов. С учреждением Противочумного бюро, ведению которого была подчинена и линия оцепления, было
обращено особое внимание на медицинский осмотр направляющихся в город китайцев. Пропускным пунктам был придан исключительно медицинско-наблюдательный характер, и было предложено врачам и студентам беспрепятственно пропускать в город тех лиц, у которых температура оказалась нормальной (рис. 59).

59. Термометрирование китайца на пропускном пункте (Богуцкий В.М., 1911)
Персонал на пропускных пунктах был следующий: 3 фельдшера или фельдшерицы, которые дежурят посменно с 5 утра и до 9 вечера, т.е. 16 часов, по 5 час 20 мин каждый, и околоточный надзиратель, который находился на пункте весь день и нес исключительно полицейскую службу. Кроме того, на пункте находились 1–3 нижних чина. Они останавливали проезжающих или проходящих в город китайцев для наружного осмотра или термометрирования их дежурным фельдшером. Первое время после оцепления на пропускных пунктах пропускали беспрепятственно всех едущих и идущих китайцев, и деятельность персонала пропускного пункта заключалась лишь в осмотре и термометрировании всех проходящих и проезжающих. С 12 февраля, ввиду замеченного наплыва китайского пришлого элемента, который давал новые чумные заболевания в городе, стали пропускать возчиков только по одному на каждую подводу. Владельцы-китайцы, сопровождавшие груз, могли быть пропущены только в том случае, если они сами управляли лошадьми, пешие же стали пропускаться только по особым билетам Противочумного бюро. С 9 ч. вечера до 5 ч. утра китайцы не пропускались вообще. Европейцы и японцы пропускались в обе стороны беспрепятственно.
Противочумным бюро была принята следующая инструкция чинам полиции, назначенным в оцепление города Харбина.
1. Оцепление имеет своей задачей предупредить занос чумной эпидемии в г. Харбин из окружающих его китайских деревень и г. Фуцзядяна.
2. Вся полоса оцепления разделена на 3 участка: первый от Затона до виадука и по реке Сунгари от Железнодорожного моста до водокачки КВЖД (около 2800 саженей); второй от виадука вокруг Нового Города до конца Большого проспекта у Западной линии КВЖД (около 3500 саженей); и третий, от конца Большого проспекта до водокачки Механических мастерских (около 2000 саженей). Для пропуска в г. Харбин устанавливаются следующие врачебно-полицейские наблюдательные пункты: 1) на Китайском переезде на Мостовой ул.; 2) в конце Большого проспекта близ костела; 3) у водогрейки на Харбинском проспекте; 4) при скрещении дорог у Московских казарм; 5) у водокачки Главных Механических мастерских и 6) у железнодорожного моста на правом берегу р. Сунгари. Начальниками участков назначаются: 1 — Штабс-капитан Кулиев, 2 — Штабс-капитан Крицкий и 3 — Штабс-капитан Утешев.
3. Для упрощения сношений врачебно-полицейским постам присваивается следующая нумерация:
Пропускной пост на Китайском переезде на Мостовой улице № 1.
На Большом проспекте у костела № 2.
У водогрейки на Харбинском проспекте № 3.
При скрещении дорог у Московских казарм № 4.
У водокачки Главных Механических мастерских № 5.
У железнодорожного моста на правом берегу р. Сунгари № 6.
Примечание. Пропуск служащих Управления дороги, европейцев и их семейств, проживающих в Госпитальном и Корпусном городках, устанавливается на особом (глухом) посту.
4. Для достижения указанной в п. 1 цели от первого участка выставляет ся: по полотну железной дороги — 10, по р. Сунгари до Затона — 5, и по правому берегу реки — 9 постов, а всего 24 пеших поста, из них на переезде через полотно дороги, против Мостовой ул. и на правом берегу р. Сун гари, у железнодорожного моста, учреждаются два пропускных поста, по одному околоточному надзирателю и 4 нижних чинов на первом из них и 2 на втором. Для несения постовой службы, поверки постов и поддержа ния порядка в командах назначаются два околоточных надзирателя (на пропускные посты) и 96 нижних чинов. Для удобства разведения на посты нижние чины, назначенные для оцепления первого района, разделяются на две команды: первая, 66 человек, помещается в Московских торговых рядах, вторая, в 30 человек, в команде Новопристанского участка.
На втором участке выставляется 24 пеших поста, из которых 3 пропускных: один в конце Большого проспекта, близ костела, второй у водогрейки на Харбинском проспекте и третий на переезде из Корпусного городка в Миллеровские казармы. Для несения постовой службы, проверки постов и поддержания порядка в командах назначаются 2 околоточных надзирателя (на пропускные посты) и 76 человек нижних чинов, которые помещаются в школе полицейского надзора. Для патрулирования на этот участок назначается три конных разъезда, по одному всаднику каждый.
На третьем участке выставляется 13 пеших и 5 конных постов, всего — 18. Из них два пропускных поста: первый у водокачки Главных Механических мастерских, второй при скрещении дорог у Московских казарм. Для несения постовой службы, проверки постов на этот участок назначаются: 2 околоточных надзирателя (на пропускные посты), 50 пеших и 15 конных нижних чинов, из которых пешие помещаются в Московских торговых рядах, а конные — при своей части.
Примечание.
1) Врачебный персонал на врачебно-полицейские наблюдательные посты назначается распоряжением Противочумного бюро.
2) Персонал врачебно-полицейских наблюдательных постов подчиняется врачам и начальникам линий оцепления по принадлежности.
5. Пропуск в оцепленный район разрушается только через пропускные посты, которые обозначены белым флагом. Через остальные посты, безусловно, никто не пропускается. При попытке прорваться силой постовой призывает на помощь соседних постовых и препятствует прорыву силой.
6. При обнаружении вблизи глухого (не пропускного) поста трупа или больного, постовой дает немедленно об этом знать через соседних постовых на пропускной пост.
7. Русские и японцы пропускаются на пропускных постах беспрепятственно без медицинского осмотра во всякое время дня и ночи.
8. На пропускных постах пропускаются от 5 часов утра до 9 часов вечера:
а) китайцы-возчики с грузом и пустыми арбами, причем при каждой арбе, пустой или с грузом, пропускается только один возчик;
б) китайцы-пешеходы, несущие на продажу разные продукты, как то: кур, дичь живую и битую, яйца, зелень и т.п.
в) китайцы-хозяева и погонщики при погоняемом скоте;
г) китайцы, которые имеют разовые или постоянные пропуски от Противочумного бюро.
9. Повозки для провоза мяса из бойни, с грузом и пустые, пропускаются в город только через пропускной пост № 2 (на Большом проспекте близ костела в Новом Городе).
10. Китайцы-ассенизаторы (рабочие) пропускаются через пропускные посты № 5 (у водокачки Главных Механических мастерских) и № 2 (в кон це Большого проспекта, вблизи костела в Новом городе).
Примечание. Все китайцы, поименованные в 9, 10, и 11 пунктах, пропускаются по наружному медицинскому их осмотру, а в случае надобности подвергаются термометрированию.
11. Безусловно, не пропускаются в город Харбин:
а) подводы с тряпьем и старыми домашними вещами;
б) мелкие торговцы с лотков сластями и фруктами;
в) китайские извозчики на двуколках и биржевые извозчики.
Пропускные пункты оборудовались следующим образом. Для медицинского персонала и для околоточного надзирателя ставились или будки, или 2 теплушки, либо использовалось какое-то имеющееся помещение. Для термометрирования отводилась отдельная комната или ставилась палатка.
Ежедневно осматривалось до 10 тыс. китайцев. Всего, за время существования пропускных пунктов, было выявлено и не пропущено в Харбин 72 больных чумой (все отправлены в чумную больницу), или 7,3% общего числа обнаруженных в городе больных. Богуцкий считал этот результат незначительным, так как при обходе организованных по его инициативе ночлежно-питательных пунктов, больных было выявлено в 3 раза больше и без всяких насильственных мер.
Организация и деятельность дезинфекционного отряда. Сформирование такого отряда в начале эпидемии оказалось вообще невозможным из-за отсутствия свободных врачей и дезинфекционного оборудования. Летучий отряд, проводивший дезинфекцию, не мог уделять этому делу должного внимания, так как был слишком занят транспортировкой больных и погребением трупов. Максимум, что он мог, это проводить дезинфекцию вывозимых трупов, а после завершения выезда — самих себя. Только 17 ноября, благодаря докладу доктора Петрова, на заседании подкомиссии врачей было принято решение организовать специальный дезинфекционный отряд во главе с врачом, состоящий из двух фельдшеров и 8 санитаров.
Организация дезинфекционного отряда постепенно совершенствовалась. К концу декабря она представлялась в следующем виде.
Персонал дезинфекционного отряда состоял из 3 врачей (Ларин, Аккерман, Ицкович), 2 студентов (Тверской и Водосланов), 13 фельдшеров, 3 дезинфекторов, 48 санитаров (число их при необходимости увеличивалось), одного механика (для машин и аппаратов), 4 конюхов, 3 прачек, 16 поденных рабочих, 3 ночных сторожей, одного повара.
Список инвентаря дезинфекционного отряда при окончательном его оборудовании был следующий:
телег двуконных с деревянными и железными ящиками — 4;
площадок двухконных — 2;
площадок одноконных — 2;
арб китайских с бочками для воды — 8;
арб с походными кухнями — 2;
лошадей — 22;
пожарных насосов — 6;
гидропультов медных — 16;
гидропультов каучуковых — 5;
гидропультов больших с кадушками — 2;
формалиновых аппаратов — 8;
камера формалиновая в одну куб. сажень — 1;
аппарат «Гелиос» — 1.
Весь отряд делился на 3 самостоятельных подотряда по числу врачей. В случае надобности можно было организовать 5 подотрядов. Один из подотрядов был занят исключительно транспортированием ценных и годных к употреблению вещей в дезинфекционную камеру, их дезинфицированием и возвращением обратно хозяевам, вышедшим из 5-дневной обсервации. Другой из подотрядов заведовал дезинфекцией европейских помещений, ввиду необходимости применения в подобных случаях формалиновых аппаратов и знания дела; остальные подотряды выезжали для дезинфекции китайских фанз, ночлежных домов и обсервационных и ночлежных теплушек (рис. 60).
Дезинфекция производилась по следующему плану: по вызову участкового врача отряд выезжал в указанное место. Помещения фанзы, где было чумное заболевание, чтобы обезопасить пребывание там медицинского персонала, сначала орошались или опрыскивались горячим сулемовым или карболовым раствором. Затем, после тщательного обследования фанзы, из нее выносились все вещи, как то: мебель, платье и постельные принадлежности; малоценные и плохо дезинфицируемые вещи сжигались тут же во дворе или на улице.

60. Дезинфекторы в Харбине (Мартиневский И.Л., Молляре Г.Г., 1971)
Место сожжения заливалось изве стковым молоком, а ценные вещи от правлялись в дезинфекционную каме ру; начиналась дезинфекция фанзы: пол, потолок и стены еще раз облива лись горячим раствором сулемы и тщательно обмывались мыльно-карболовым раствором; если пол земляной, то он заливался известковым молоком. Фанзы, негодные для жилья, передавались пожарной команде для сжигания, или же умышленно приводились в негодность путем сноса крыши, дверей и оконных рам. О сжигаемых домах предварительно составлялись акты (см. ниже). Европейские дома подвергались дезинфекции формалином при помощи аппарата Заревича. Теплушки, предназначенные для обсервации и ночлежек китайцев, обыкновенно, еженедельно, а в случае надобности и во всякое время, дезинфицировались предварительно горячим паром от паровоза, а потом обычным путем.
По требованию зажиточной части населения Харбина, особенное внимание обращено на дезинфекцию денежных знаков и ценных бумаг. Металлические деньги погружались в спиртовые растворы, а бумажные деньги, как и всевозможные бумаги, подвергались действию паров формалина. Исходящие из Московского чумного пункта письма и завещания больных смачивались в растворе сулемы (1:1000) в продолжение нескольких минут, а затем высушивались; при применении последнего приема дезинфекции чернила несколько расплывались, но написанное можно было разобрать.
Здесь интересно указать на способ дезинфекции денег, какой применил во время эпидемии чумы директор Русско-азиатского банка Кугушев: деньги поступая в банк, помещались в специальную камеру, где подвергались действию сухого нагретого воздуха.
Порядок уничтожения построек. Согласно распоряжению Главной санитарно-исполнительной комиссии, этот порядок заключался в следующем. По указанию санитарно-участкового врача, особо назначенная комиссия в составе участкового врача, полицейского пристава, техника и контролера обходила дома и об осмотре составляла акт. В акте отражалось решение комиссии о дальнейшей судьбе постройки (сжечь, разрушить или привести в негодность), а также приводилась сумма ее оценки. При оценке саманных построек комиссия руководствовалась справочной ценой на дрова и количеством сгоревших деревянных частей дома.
В акте помещался схематический чертеж подлежащих к уничтожению строений. Составленные акты представлялись председателю Противочумного бюро на резолюцию. Комиссия в составе санитарно-участкового врача, пристава и брандмейстера исполняла резолюцию председателя Бюро, т.е. сжигала, разрушала или приводила в негодность, о чем так же составлялся акт за общей подписью и представлялся в Бюро (рис. 61).
Всего уничтожено частных построек 390; принадлежащих 155 хозяевам, в том числе сожжено 237; разрушено 78, приведено в негодность 75; построек, принадлежащих Обществу КВЖД, уничтожено 83, в том числе сожжено 73 и разрушено 10.

61. Сжигание построек в Фуцзядяне (Мартиневский И.Л., Молляре Г.Г., 1971)
Организация и деятельность санитарно-летучего отряда. Организован 28 октября для транспортировки больных чумой и трупов в составе врача, трех фельдшеров и 10 санитаров. Заведование отрядом было возложено на доктора Г.Г. Зеленко, а хозяйственной частью с личным составом — на капитана В.Г. Рожалина (в январе 1911 г. возглавил отряд) и его помощника — околоточного надзирателя Салля.
Организационная структура отряда постоянно совершенствовалась. В январе состав летучего отряда был доведен до 10 фельдшеров, 52 санитаров, 15 кучеров, двух поваров, одного кладовщика, одного писаря, двух дезинфекторов, двух служителей, одного вестового-городового и одного боя-китайца.
Деятельность летучего отряда проходила в чрезвычайно тяжелых условиях: за больными и трупами приходилось выезжать в окрестности города, доставлять их на Московский чумный пункт расположенный в четырех верстах от Харбина, причем поиски больных, ввиду часто неточных указаний адреса, отнимали очень много времени.
Нередко на один только выезд приходилось затрачивать 3–4 часа и, если к тому добавить, что выезды происходили при морозе в 25–30°С, то станет понятным, почему работа персонала летучего отряда, приходившего по несколько раз в день в ближайшее соприкосновение с чумными больными, была одной из самых тяжелых и опасных в Харбине. Были дни, когда персоналу отряда приходилось поднимать около 60 больных и трупов (рис. 62).

62. Деятельность летучего отряда
Подбор низшего персонала в летучем отряде стал серьезной проблемой для Противочумного бюро. Санитаров приходилось набирать из ночлежного и безработного элемента, в большинстве случаев злоупотребляющего алкоголем; поддержать дисциплину среди таких лиц стоило доктору Зеленко больших сил и энергии.
Особенно тяжелые минуты пережила вся русская противочумная организация, когда появились в отряде первые заболевания чумой среди медицинского персонала. Санитары, охваченные паникой, решили отказаться от службы. Остановка деятельности отряда грозила катастрофой, телефон не переставал сообщать об обнаружении новых больных и трупов, выброшенных на улицы, а сложная машина их транспорта ежеминутно могла остановиться. Только личный пример неустрашимости доктора Зеленко побудил санитаров снова приступить к исполнению своих тяжелых обязанностей, правда, при условии увеличения им месячного жалованья до 60 рублей. 30 января на заседании Противочумного бюро решено часть русских санитаров уволить «за неодобрительное поведение» и заменить их китайцами.
Летучий отряд размещался в двухэтажном каменном здании, при котором к концу декабря оборудовали раздевальню с двумя ваннами и прачечную; кроме того, для нужд медицинского персонала была снята отдельная баня и для дезинфекции его платья установлена дезинфекционная камера.

63. Карета санитарно-летучего отряда доставляет больного в чумную больницу. Впереди экипаж дежурного врача (Богуцкий В.М., 1911)
Врач отряда выезжал только в том случае, если вызов исходил не от участкового врача. На месте вызова врач должен был установить, чумной ли больной или труп, или нет. В зависимости от этого он отправлял подозрительного на чуму больного в Московский чумный барак, а труп на чумное кладбище; такую препроводительную записку врач давал фельдшеру, который и сопровождал вместе с двумя санитарами карету или линейку до места назначения (рис. 63).
Выезжая за трупом, санитары летучего отряда брали с собой «трупную» широкую двойную простыню, пропитанную сулемовым раствором, в которую и завертывали труп, накатывая его баграми и крюками.
Врач брал от больного или трупа выделения и отсылал их для исследования в лабораторию Московского чумного пункта, к докторам И.Я. Осканову или А.С. Мещерскому. Завернутый в простыню труп отправляли на чумное кладбище, где имелась своя специальная похоронная команда, в ведение которой фельдшер его передавал вместе с препроводительной запиской. Если же больной оказывался «не чумным», то он отправлялся в приемный покой Центральной железнодорожной больницы (в карете скорой помощи, или же на извозчике).
По возвращении медицинского персонала с выездов производилась дезинфекция надетых поверх верхнего платья халатов с капюшонами. Их обливали во дворе из гидропультов раствором сулемы или карболовой кислоты, затем через форточку со двора эти халаты бросались в ящик с горячим раствором сулемы, поставленный в прачечной, где они дезинфицировались, и отсюда их брали в стирку. Верхнее платье и обувь после снятия халатов также дезинфицировали из гидропульта, и только тогда разрешалось входить в помещение, хотя в начале эпидемии врачами отмечались уклонения в единичных случаях от установленного порядка. После гибели нескольких человек такие уклонения прекратились.
Сокрытие трупов населением. Это явление носило массовый характер. Находили трупы, заключенные в ящики для возки барды и выброшенные прямо в степи. Попадались настолько прогнившие трупы, что не представлялось никакой возможности подбирать их, так как все части тела при дотрагивании к ним трупным крючком, отваливались. Такие трупы, сильно прогнившие, зарывались со всеми возможными предосторожностями на месте их нахождения, причем место это тщательно дезинфицировалось известковым молоком и сулемовым раствором.
В местах, осмотренных накануне, снова попадались трупы и также старые, что наталкивало на предположение, что китайцы, пользуясь весенними полевыми работами, вывозят трупы вместе с навозом, выбрасывают их на поле и засыпают тонким слоем земли или просто наскоро покрывают соломой.
Капитан В.Г. Рожалин докладывал Противочумному бюро, что местные жители замуровывают трупы в канах тех фанз, в которых сами живут и готовят себе пищу. В одной из фанз, занимаемой семьей кореянки Ган, Рожалин обнаружил прикопанный труп ее мужа, умершего от чумы 5 месяцев назад.
Встречались трупы с отрубленными ногами, такие трупы вкладывались в мешок и хранились до времени в погребах, затем, улучив удобное время, китайцы, никем не замеченные, выкидывали их на улицу, или же на развалины сожженных чумных фанз.
Весьма характерен и другой способ — это хранение трупов в погребах, в которых хранятся зимой огородные овощи. В таких погребах русские власти находили трупы, забросанные капустой, картофелем, свеклой, морковью. И китайцы не стеснялись выносить на базар для продажи эти овощи.
При обследовании берегов реки Сунгари среди трупов, выловленных из нее в разное время, был труп совершенно голый, скальпированный, с веревкой на ступне правой ноги, один труп был извлечен из проруби на реке Сунгари, он был опущен туда вниз головой, ноги торчали над поверхностью льда, труп этот оказался совершенно голым (рис. 64).
Организация сжигания трупов. Трупы людей, умерших от чумы, доставляли на чумное кладбище. В начале декабря, из-за усиления эпидемии в Харбине, Санитарно-исполнительная комиссия обратила внимание на ту опасность, какую представляют эти трупы. Земля, в которой они были сложены, оказалась промерзшей на глубину 0,7 метра, а при таких условиях, как тогда считали, трупы могут длительное время сохранить чумные бактерии. Появилось опасение, что весной тарбаганы их найдут и возникнет эпизоотия, за которой последует новая эпидемия чумы среди людей.
Совещание врачей неоднократно высказывалось за необходимость сжигания трупов. Но Противочумное бюро не желало идти наперекор религиозным воззрениям китайского населения, которое с большим уважением, по крайней мере на словах, относилось к своим покойникам (см. «Сокрытие трупов населением»). И только после тщательного согласования этого вопроса с китайскими властями, решено приступить к сжиганию трупов, в том числе уже захороненных.

64. Китайское население избавлялось от трупов умерших от чумы, выбрасывая их в укромных местах (Касторский Е.С., 1911)
С этой целью был сформирован особый отряд из китайцев и санитаров летучего отряда и Московского чумного пункта. Сожжение трупов производилось на Московском чумном пункте в кирпичной обжигательной печи под руководством заведующего, доктора Г.И. Малова (рис. 65); а за поселком Алексеевкой (153 трупа) и за рекой Сунгари (31 труп), капитана В.Г. Рожалина.
В печах трупы сжигались полностью, оставалась только зола. Всего тогда было сожжено 1416 трупов, из них 1002 были извлечены из могил. Стоимость сжигания одного трупа в кирпичных печах составила один рубль, в ямах — 2 рубля 25 копеек. Рожалин, наблюдая за работами по сжиганию трупов, заметил, что у многих откопанных трупов оказались изъеденными ноги и лицо, у некоторых на подбородке и на губах были видны кровянистые замерзшие сосульки или комочки. Около половины трупов были почти голые, это означало, что китайцы пользовались одеждой умерших.
Вот как происходило одно «выездное» сжигание трупов. Утром 24 января Противочумному бюро были доставлены сведения, что к северо-востоку от поселка Алексеевка и к северу от Ханшинного (водочного) завода, на значительном расстоянии разбросаны от 2–5 трупов чумных китайцев. В тот же день летучий отряд, сделав выезд в указанное место, обнаружил там уже 84 трупа, разбросанных кучками по 7–12 трупов и поодиночке, по полевой дороге, ведущей из Фуцзядяна на юго-восток в направлении Ханшинного.

65. Кирпично-обжигательные печи, приспособленные для сжигания чумных трупов (Богуцкий В.М., 1911)
Председателем Противочумного бюро М.К. Кокшаровым было сделано распоряжение, сжечь эти трупы на месте, так как перевозить их на чумное кладбище окружным путем очень далеко (более 8 верст), везти же через весь город представлялось нежелательным.
Ввиду отсутствия там каких-либо особых специальных приспособлений (печей), было устроено нижеследующее: в основу печи для сжигания был применен обычный способ ям-печей, употребляемых крестьянами для выжигания кирпича. На открытом месте была вырыта обыкновенная яма квадратом 6 аршин, глубиной 8 аршин, причем вынутая земля по краям ямы образовала еще один аршин насыпи, поэтому вся яма и получилась глубиной 9 аршин. Дно ямы или, как принято называть «под» печи, был выложен вплотную кирпичом. Поверх него, в 6 рядов были поставлены ребром кирпичи, эти ряды на 0,25 аршина не доходили до стенок. Такая кладка кирпичей и заменила собой колосники для тока и сильной тяги воздуха.
Поверх колосников были аккуратно сложены дрова в клетку, высотой 0,75 аршина. Причем для первоначальной тяги с восточной и западной стороны оставлены отверстия в виде колодцев 0,5 аршина в диаметре, доходившим до самого верха ямы. В эти же колодцы, в нижней их части, были заложены дощечки и щепы, облитые керосином для поджигания.

66. Печь для сжигания трупов людей, умерших от чумы.А — наружный вид печи для обжигания кирпича. Б — разрез той жепечи, приспособленной для сжигания трупов
Всего первоначально уложили 26 трупов, поверх них было вылито 6 банок керосина в 86 фунтов каждая, далее, поверх положили ряд дров толщиной наполовину меньше, затем, снова был уложен ряд трупов количеством 20; опять дрова, но они уже не укладывались, а разбрасывались поверх и в промежутках между трупами, в наименьшем количестве, вылито 4 банки керосина, затем, опять последовала укладка трупов и дров. Всего было уложено 78 трупов (3 детских, 2 женщин и 75 взрослых мужчин). Верхняя часть кучи, состоящая из переложенных вперемежку трупов и дров, выступила над поверхностью земли почти на 2 аршина. Печь была зажжена в час дня и к 8 часам вечера вся масса превратилась уже в пепел. Причем керосина было вылито 23 банки или 20,5 пудов. Дров ушло 5 куб. саженей на сжигание трупов и одна куб. сажень на оттаивание промерзшей почвы при рытье ямы.
Движение медицинского персонала. Крупная эпидемия ставит власти перед необходимостью привлечения большого количества медицинского персонала различных категорий. Однако приходится располагать теми людьми, которые имеются, и среди них не всегда одни только герои.
Количество врачей во время эпидемии возрастало незначительно и неравномерно.
Так, в ноябре при 13 случаях заболевания чумой в Харбине было 11 врачей, в декабре при 299 больных, т.е. когда число больных в городе возросло в 23 раза, количество врачей увеличилось всего в два раза. Когда же, в течение января, развитие эпидемии достигло своего зенита и число заболеваний увеличилось, по сравнению с ноябрем, в 70 раз и дошло до колоссальной цифры 912, число врачей увеличилось всего в 2,3 раза; в январе, например, было только на четыре врача больше, чем в декабре; на одного участкового врача приходилось в декабре 37 больных чумой, а в первой половине января — 114, во второй — 57. Приглашение студентов-медиков 4-го курса, а не 5-го, Богуцкий считал неудачным, так как ознакомление с эпидемической работой при малом клиническом опыте и незнакомстве с санитарным делом потребовало от большинства студентов около месяца, несмотря на ту энергию, какую они сразу же проявили.
Студенты 5-го курса Военно-медицинской академии прибыли уже тогда, когда эпидемия стала идти на убыль.
Фельдшерский персонал, приглашенный для участия в борьбе с чумой, оказался к ней мало подготовленным. В Харбине не было достаточного количества лиц, имеющих дипломы об окончании фельдшерской школы. Поэтому для исполнения обязанностей фельдшеров и фельдшериц пришлось приглашать акушерок, сестер милосердия, ротных фельдшеров и даже лиц, знакомых только практически с уходом за больными. Так, из 76 лиц состоявшего на службе в противочумной организации среднего медицинского персонала только 14 имели дипломы на звание школьного фельдшера или фельдшерицы, но и из этих лиц четверо до поступления на службу не занимались медицинской практикой (один был частным поверенным, один конторщиком, один доверенным торговой фирмы и одна занималась домашним хозяйством). Из числа 43 лиц, имевших звание акушерок, сестер милосердия и ротных фельдшеров до участия в борьбе с эпидемией семеро занимались другим делом; из 19 лиц, не имевших медицинского звания, а только практически знакомых с уходом за больными, фармацевтов было трое, учителей и учительниц двое, конторщиков пять, занимающихся домашним хозяйством пять; переписчица одна, кассирша одна и актриса одна. Такой пестрый состав среднего медицинского персонала может служить лучшим доказательством, что русские врачи в Харбине не всегда имели достаточно хорошо подготовленных помощников. Количество же низшего медицинского персонала: санитаров, рабочих-дезинфекторов и больничных служителей постоянно увеличивалось: в ноябре 70, в декабре 158, в январе 390, в феврале 346, в марте 191, в апреле 52.
Многочисленность низшего персонала вызывалась необходимостью обслуживания таких учреждений, как обсервационный пункт с громадным числом обсервируемых, около 2 тысяч ежедневно; чумная больница и изоляционный барак, где больничные служители по соображениям их безопасности сменялись каждые 3–4 часа; затем летучий и дезинфекционный отряды; пропускные пункты, ночлежные дома, бани и 16 врачебных участков.
Обученных санитаров в Харбине нельзя было найти и, видимо, их никогда не может быть в нужном количестве во время эпидемических катастроф. Противочумному бюро пришлось пригласить на службу лиц совершенно неизвестных, неподготовленных и не знакомых ни с уходом за больными, ни с санитарной службой. Низший эпидемический персонал набирался или из безработного элемента, или населения ночлежек. Благодаря условиям жизни в Харбине все попытки найти людей, более отвечающих требованиям больничной и санитарной работы, оказались безрезультатными. Неудивительно поэтому, что при таком составе низших служащих поддержать необходимую в эпидемической работе дисциплину было очень трудно.
Некоторые из санитаров злоупотребляли алкоголем, другие занимались воровством, как в домах, где производилась дезинфекция, так и в чумной больнице, третьи, не сознавая важности принятой на себя работы, не исполняли распоряжений врачей даже по собственной безопасности (см. «Обстоятельства гибели медицинского персонала»).
Санитары чумной больницы и летучего отряда при появлении заболеваний среднего персонала быстро поддавались панике и, несмотря на увеличение им жалованья до 60 рублей в месяц, два раза в самый разгар эпидемии отказывались от службы и тем создавали в высшей степени тяжелые условия для работы по ликвидации эпидемии. Ввиду этого во второй половине января, по представлению совещания врачей, русские санитары, не отвечающие своему назначению, были уволены и заменены китайцами, которые, в смысле соблюдения личной профилактики, оказались более исполнительными, но зато менее выносливыми и быстро гибли от чумы.
Взаимоотношения русских, китайских и японских противочумных организаций. С появлением и развитием эпидемии чумы в Фуцзядяне в Главной санитарно-исполнительной комиссии естественно возник вопрос, какие противоэпидемические мероприятия принимаются там китайскими властями и насколько население Харбина, расположенного на столь близком расстоянии от Фуцзядяна, может быть гарантировано от заноса эпидемии. Это тем более представлялось важным, что рабочие-китайцы, живущие в Фуцзядяне, продолжали беспрепятственно отправляться на всевозможные работы в Харбин, а харбинские коммерсанты и торговцы, связанные коммерческими делами с Фуцзядяном, не могли прекратить с ним сношений
По полученным как местной администрацией, так и Городской са-нитарно-исполнительной комиссией в начале ноября сведениям оказалось, что в Фуцзядяне рационально поставленные противоэпидемические мероприятия отсутствуют, и в распоряжении китайских властей нет ни одного врача с европейским образованием. Далее выяснилось, что в Фуцзядяне было уже несколько случаев чумных заболеваний.
По получении этих сведений Управляющий КВЖД генерал Хорват предложил даотаю Юй (китайскому губернатору) воспользоваться для борьбы с чумой услугами русских врачей при условии уплаты дороге определенной суммы на организацию борьбы с эпидемией. Городское общественное управление со своей стороны согласилось предоставить для организации противоэпидемических мер в Фуцзядяне свой временный эпидемический персонал.
Японское генконсульство в Харбине, озабоченное случаями заболеваний чумой в Фуцзядяне, где существовала японская колония (200 человек), наметило особую организацию по борьбе с эпидемией среди членов своей колонии. Ее возглавил доктор Сиката. Особенное внимание обращено на истребление крыс и дезинфекцию квартир, населяемых японцами. Всем японским подданным отдано было распоряжение в 4-дневной срок по особой инструкции произвести во всех своих домах дезинфекцию. На случай заболеваний чумой среди японцев в Фуцзя-дяне, были устроены помещения для больных и подозрительных.
Местные китайские власти в ответ на это выразили готовность принять целый ряд предупредительных мер: дома, в которых наблюдались первые заболевания, были закрыты, одна из фанз приспособлена под больницу. В Фуцзядяне начали приниматься санитарные мероприятия, контроль за которыми принял на себя барон Р.А. Будберг.
На особом совещании по предложению Главной санитарно-испол-нительной комиссии и при участии уполномоченного по сношению с китайскими властями Е.В. Даниэля, врачей Р.А. Будберга и И.С. Голь-берга, а также полицмейстера Харбина, было выработано соглашение с китайскими властями относительно привлечения к ответственности за несоблюдение соответствующих санитарных требований китайских подданных, проживающих в пределах полосы отчуждения.
В соответствии с ним, все дела о санитарных нарушениях со стороны китайских подданных должны рассматриваться в смешанном суде вне очереди и в упрощенном порядке. В состав суда входили представители от даотая, городского общественного управления, полиции, уполномоченного управляющего КВЖД по сношению с китайскими властями. Казалось, что отношения между китайскими властями и Главной санитарно-исполнительной комиссией налаживаются, и даотай пожелает воспользоваться услугами русских врачей. Однако 15 ноября Юй ответил, что подобное предложение управляющего дорогой неприемлемо и китайское правительство самостоятельно будет вести борьбу с эпидемией чумы, будут выписаны иностранные врачи и т.п.; но до прибытия первых двух врачей (кстати, японца и китайца) прошло две недели; когда эти врачи приступили к организации противочумных мероприятий в Фуцзядяне, то смертность там достигала 20–30 человек в день и устройство противоэпидемической организации было уже тогда чрезвычайно трудно.
В начале декабря там все же была образована санитарная комиссия. К участию в ней даотаем, во избежание упреков на бездействие власти с его стороны, были приглашены представители Городской санитарно-исполнительной комиссии, член городского совета Ф.С. Мымрин и доктор Л.А. Ольшевский. Последнему даотаем было предоставлено право совещательного голоса по медицинским вопросам. При осмотре Ф.С. Мымриным и Л.А. Ольшевским противочумных учреждений в Фудзядяне 10 декабря, выяснилось их крайне примитивное оборудование: в чумной больнице никаких мер как по изоляции больных, так и личной профилактике персонала не принималось, дезинфекционной камеры не было, общие санитарные мероприятия отсутствовали. Ознакомившись с докладом Ольшевского, профессор Д.К. Заболотный заявил Главной и Городской санитарно-исполнительным комиссиям, что до тех пор, пока в Фуцзядяне не будут приняты китайскими властями рациональные меры по борьбе с чумой, Харбин не будет в состоянии оградить себя от грозящей ему опасности. На основании этого генерал Д.Л. Хорват предъявил китайским властям целый ряд требований о скорейшем осуществлении данных ими обещаний в отношении организации противочумных мер в Фуцзядяне. И только к 20 декабря с приездом специально командированного китайским правительством с особыми полномочиями даотая Го, доктора Мэни, 3-х английских врачей и доктора Ву Лиен Те, организация противочумных мероприятий в Фуцзя-дяне пошла гораздо быстрее и борьба с эпидемией была поставлена шире и полнее.
Для объединения деятельности русской и китайской противочумных организаций генералом Д.Л. Хорватом было созвано особое совещание, в котором принимали участие он сам, Д.К. Заболотный, дао-таи Го и Юй, председатель Противочумного бюро М.К. Кокшаров, председатель Городского совета Е.Л. Дыновский, доктора Ф.А. Ясен-ский. С.Н. Предтеченский, Л.А. Ольшевский, Ву Лиен Те, В.М. Богуцкий и три английских врача (рис. 67).

67. Врачи русской и китайской противочумных организаций во главе с профессором Д.К. Заболотным (Богуцкий В.М., 1911)
На этом совещании генерал Д.Л. Хорват еще раз подтвердил представителям китайского правительства, что управление КВЖД окажет им самое широкое содействие в проведении санитарных мер в Фуцзя-дяне. Даотай Го поблагодарил русские власти за «их готовность идти рука об руку с китайскими в деле борьбы с общим врагом и выразил надежду, что общими усилиями удастся скорее прекратить развившуюся эпидемию чумы».
Когда на совещании выяснилось, что китайцы не имеют ни хорошо устроенной чумной больницы, ни соответственного помещения для нужд обсервации, а также аппаратов для дезинфекции, то здесь же, с согласия управляющего КВЖД, было решено предоставить в распоряжение китайской санитарной комиссии бывшую чумную больницу на сортировочных путях вблизи Фуцзядяна с имеющимися там бараками, для целей обсервации уступить той же комиссии сто вагонов-теплушек, а также снабжать врачей Фуцзядяна сывороткой и дезинфекционными средствами.
Кроме того, было решено дать возможность китайским врачам осматривать совместно с русскими врачами как пассажиров на станциях железной дороги, так и проходящих через наблюдательные пропускные пункты. Для согласования мероприятий русской и китайской санитарных комиссий было постановлено устраивать еженедельно совместные заседания членов Противочумного бюро и представителей совещания наших врачей с представителями китайской противочумной организации.
Эти совещания происходили регулярно, и на них поднимались текущие вопросы, связанные с противочумными мероприятиями, здесь происходил обмен сведениями о движении эпидемии, обсуждался вопрос о сжигании трупов, о прививках, способах дезинфекции и т.п.
Китайским врачам предоставлена полная возможность ознакомиться с постановкой дела в русских противочумных учреждениях, по типу которых ими была создана противочумная организация в Фуцзядяне.
Независимо от этих официальных заседаний, на которых всегда присутствовал даотай Го, происходил целый ряд частных совещаний китайских врачей, особенно доктора Ву Лиен Те с генералом Д.Л. Хорватом, профессором Д.К. Заболотным и русскими врачами.
Противочумное бюро обратило серьезное вниманием на необходимость сжигания трупов в Фуцзядяне. С этой целью Бюро предоставило в распоряжение китайских властей инструкторов по устройству взрывом динамита ям, предназначенных для сжигания тел умерших.
8 января, по просьбе доктора Ву Лиен Те, стоявшего в то время во главе китайской противочумной организации, была назначена русско-китайская комиссия в составе даотая Су и докторов Ву Лиен Те, Л.А. Ольшевского и В.М. Богуцкого для осмотра китайских кварталов, расположенных при въезде в Фуцзядян у границ русской полосы отчуждении. Эти кварталы, населенные китайской беднотой, представляли один из крупных очагов чумы в Фудзядяне. Почти все население, живущее в этих кварталах, вымерло; оставшиеся в живых разбежались, оставив в фанзах трупы своих близких. Фанзы этого квартала оказались ветхими лачугами, прилегающие к ним дворы были сильно загрязнены человеческими и животными отбросами, тряпьем, выброшенной старой одеждой умерших людей и т.п. Смешанная комиссия нашла необходимым все эти фанзы сжечь, что и было выполнено русской пожарной дружиной. В конце января вопрос о сжигании чумных трупов, находящихся как в полосе отчуждения, так и в окрестностях пораженных чумой городов и сел в Маньчжурии, считался уже первоочередным.
На созванном главным врачебным инспектором А.Н. Малиновским совещании из представителей китайских властей и членов Противочумного бюро, было получено согласие даотая Го на тщательный осмотр смешанными русско-китайскими экспедициями чумных очагов, расположенных как на китайской территории, так и в полосе отчуждении. На этом же совещании был поставлен на обсуждение вопрос об организации со стороны китайцев обсервационных пунктов на границе с русскими владениями. В середине февраля, после предварительного совещания с генерал-губернатором Н.Л. Гондатти, такие экспедиции были снаряжены и начали действовать.
Борьба с эпидемией в Южной Маньчжурии. Эпидемия в Южной Маньчжурии свирепствовала в январе и в феврале. Во всех обследованных случаях чума в деревни и города заносилась из поселков линии отчуждения железной дороги. Меры, принимаемые китайцами в городах, строились по образцу русских, а в деревнях самими жителями по своему усмотрению. В городах устраивались чумные больницы, обсервационные пункты, пропускные пункты, устанавливалось оцепление. В больницу насильственно помещались все лица с повышенной температурой. В обсервационных пунктах задержанные находились семь дней. На пропускных пунктах от проходящих требовалось разрешение санитарных властей и двухдневное наблюдение. Трупы сжигали или закапывали в землю и засыпали известкой. Последняя мера имела огромное значение, так как по всей территории и в городах, и деревнях трупов найдено было очень много. Е.С. Касторский считал, что благодаря крайне суровым мерам, проведенным не достаточно осторожно, много китайцев умерло не от чумы, а от замерзания, так как не найдя во время сильных морозов нигде ночлега, они вынуждены были располагаться на ночлег на открытом воздухе: в закоулках, около забора и т.д. В деревнях семья, где был выявлен больной, изолировалась соседями: никто из других фанз к ним не ходил и не пускал к себе из зачумленного дома. Умерших хоронили члены семьи, или по приговору администрации, лица, нарушившие обязательные санитарные постановления. Когда вся семья вымирала, фанзу сжигали со всем имуществом и трупами.
Кроме того, жители соседних деревень не пускали к себе жителей зараженных деревень, и сами не ходили туда. Таким образом, создавалась двойная изоляция, давшая хорошие результаты: эпидемия ограничивалась одним или двумя домами.
Из недостатков китайской противоэпидемической организации следует отметить злоупотребление чиновников, которые сажали в больницу богатых китайцев и держали их там пока не получали от них выкупа. Выявилась крайняя необразованность медицинского персонала, осуществлявшего противоэпидемические мероприятия.
В Фуцзядяне были приняты следующие меры. Город оцепили войсками и без особого пропуска китайских властей жители не пропускались ни туда, ни обратно. Город разделили на четыре участка, в каждом участке по русскому образцу организовали летучий дезинфекционный отряд, при котором были дезинфекционные приборы, гидропульты и другие принадлежности.
Для предупреждения распространения чумы среди санитаров была устроена баня: в одной комнате санитары снимали всю одежду, в другой — обмывались, в третьей — брали сулемовую ванну с температурой раствора до 40°С, после ванны опять обмывались теплой водой. Здание, в котором проделывалась эта процедура, представляло собой обыкновенную фанзу, полы были чрезвычайно грязные и со щелями.
Больничная помощь заболевшим китайцам оказывалась в больнице, устроенной по европейскому образцу; с деревянными кроватями, покрытыми простынями. За больными ухаживали санитары, которые помещались в той же комнате, отделенной от больницы лишь досчатой перегородкой. В этой комнате санитары жили, обедали и спали. Ничего нет удивительного в том, что при таких порядках санитар умирал на четвертый или на пятый день работы, тем более что никаких мер предосторожности ими не принималось.
В пределах всей Китайской империи противочумная борьба была регламентирована временными правилами, имеющими силу закона, выработанными особой комиссией, напоминающей по своим функциям русскую противочумную Высочайше утвержденную Комиссию.
Японский чумной пункт на станции Чань-Чун. Был расположен в поле вдали от селения и состоял из длинных и узких бараков, построенных из оцинкованного железа на деревянном каркасе. Двери в этих зданиях были везде досчатые со щелями, выходили прямо наружу, без тамбура, печи чугунные с железными трубами, полы почти везде земляные или, в отдельных случаях, деревянные со щелями. Пункт окружили колючей проволокой. На пункте имелись следующие здания.
Приемный покой. Помещение служило для исследования и приема китайцев, поступающих в обсервацию. Здесь они снимали свою одежду для дезинфекции, которая производилась тут же в формалиновой или паровой камере. Формалиновая камера представляла собой деревянный ящик из тонких дощечек, обитых внутри оцинкованным железом, спаянным в местах соединения свинцом.
Из приемной китайцы поступали в деревянную ванную, в которой вода нагревалась паром. Полы в этом помещении были земляными. Вода из бани выпускалась в обычную яму и без дезинфекции.
В ванне мылось сразу по несколько человек. Одежда обсервируемых выдавалась от японской казны на все время обсервации. В этом же здания, за досчатой перегородкой, находилось помещение для персонала.
Обсервационные бараки имели в длину около 30 сажень, в ширину сажени 4; в центре здания имелось помещение для персонала, отделенное перегородкой из оцинкованного железа, обитой внутри циновкой, под которой было положено немного гаоляна.
Помещения для обсервируемых имели двери прямо на улицу, без полов, каждое на 15 человек. Для спанья установили несъемные деревянные нары с подстилкой из войлока. Подстилку не дезинфицировали, а только время от времени выносили для проветривания.
Изоляционная больница была отделена от обсервационного отделения забором из оцинкованного железа. Изоляционное здание представляло собой барак с центральным коридором, в котором располагались следующие помещения: для полицейской стражи, аптека, помещение для смены белья, палаты и комната для персонала. Пол в коридоре земляной, в палатах же деревянный, но плохо сколоченный, и покрытый циновками. Стены также покрыты циновками. При изоляционном отделении для переодевания имелось особое деревянное здание. Для подогревания воды японцы поставили самовар из оцинкованного железа с печкой внутри.
Чумная больница состояла из двух отделений, сообщающихся между собою длинным коридором. В одном отделении помещался персонал, полицейская стража и китайцы, которые хоронили и жгли тела умерших, в другом — собственно больница. В больнице, разделенной центральным коридором, имелось несколько палат, в которых можно поместить не более двух—трех человек. Палаты для больных были устроены более основательно, чем остальные помещения, в них имелись крепко сбитые потолки и полы. Кроме палат, имелись дежурная комната для санитара и самое примитивное отхожее место с деревянным ящиком.
Лаборатория помещалась в отдельном здании, состоящем из двух отдельных комнат, разгороженных между собой коридором. В одном отделении производились бактериологические исследования (микрос-копирование, разводка культур и др.), в другом — эксперименты над грызунами, собаками, крысами, мышами, морскими свинками и т.д. В помещении пол и потолки были деревянные. Пол покрыт толем, сверху циновкой. Японцы относились к эпидемии как к источнику ценной научной информации. В лаборатории ими произведены десятки тысяч исследований трупов крыс и эксперименты с различными научными целями (в 1930-е гг. на территории этого чумного пункта японцами был размещен отряд № 100, занимавшийся исследованиями в области создания бактериологического оружия и бактериологическими диверсиями в приграничных районах СССР).
Секционная комната занимала особое специальное помещение чрезвычайно простого устройства, без всяких приспособлений для защиты почвы от загрязнения. Обсервации подвергались все китайцы, желающие ехать по железной дороге и даже высланные генерал-губернатором Гондатти за пределы Российской империи.
Для охраны японской колонии в Чань-Чуне поселок оцеплен японскими войсками, вход за полосу оцепления китайцам был запрещен под страхом расстрела.
Одежда санитарного персонала и врачей была следующей: врачи надевали два халата обычной больничной формы из бумажной материи, с глухим капюшоном, в котором имелось отверстие для глаз. На ноги надевали высокие резиновые сапоги. Для санитаров костюм несколько отличался от докторского, он имел вид матросского костюма: куртка и панталоны в заправку за высокие сапоги. Застежка на плечах и сзади. Рукава завязывались и стягивались резиной.
Вся одежда по выходе из палаты врача или санитара, соприкасавшегося с больным, орошалась 5% раствором карболовой кислоты, затем снималась, после чего врач принимал ванну и одевал другое, продезинфицированное белье и одежду.
Благодаря таким порядкам на японском чумном пункте не было жертв среди медицинских работников.
Чума и хунхузы. Хунхузы — это китайские бандиты. Когда вспыхнула чума, их действия резко активизировались. В Китае появилось много новых хунхузских шаек, ряды которых пополнялись голодными китайцами, бежавшими из разоренных чумой местностей. Кроме того, участием в таких шайках население противилось противочумным мероприятиям.
И.Л. Мартиневский и Г. Молляре (1971) нашли много интересного о деятельности хунхузских шаек в газете «Речь» (1911).
«В Хуланьфу, на хлебном рынке, толпа в 3000 человек вместе с хунхузами произвела беспорядки и грабежи правительственных учреждений. Высланы войска. Деревни вымирают. Охотники натыкаются на целые склады трупов. В деревне Хуланьфу 300 нищих и безработных китайцев, недовольных санитарными мерами, захватили власть и грабят. В подкрепление отряда, высланного из Куанченцзы для подавления хунхузов и безработных, грабящих в Ху-ланчене и окрестностях, выступил из Фуцзядяня батальон китайских солдат. Вечером 15 мая на место стычки прибыли конные взводы из Унура и Иректе, 16 мая прибыли дополнительные воинские подкрепления и отправились преследовать хунхузов. Предполагали, что банда хунхузов подошла к железной дороге, чтобы перейти линию в районе Хорго и направиться на Дугудунгол».
Высылаемые из Приамурья китайцы направлялись в Китай и там скапливались в Куанченцзы. Вследствие голода и безработицы они пополняли шайки хунхузов. Хунхузничество в Маньчжурии прогрессировало и приобретало антиправительственный характер. В Кулане, городе Гиринской провинции, убит префект. Чума парализовала действия китайских властей в Маньчжурии. Высылаемые Пекином войска оказались бессильны и подозрительно инертны. Им на помощь высылались японские войска, охраняющие Южно-Маньчжурскую дорогу.
Русский и германский посланники требовали от вайвубу, чтобы в Чжили и в Шантунге были сменены бездействующие в борьбе с чумой и хунхузами власти.
Деятельность хунхузов, прочно основавшихся вокруг Чан-Чуня, и слухи о предполагаемых нападениях держали в большой тревоге как китайское, так и русское население (рис. 68).

68. Русские солдаты конвоируют хунхузов, задержанных в полосе КВЖД
Опасения увеличивались еще тем, что часть китайского гарнизона, высланная в Хуланчен для подавления возникших там беспорядков, сбежала, а среди оставшихся солдат половина погибла от чумы.
Из Харбина телеграфировали, что «отряд китайских войск в 500 человек, вышедший из Куанченцзы для борьбы с хунхузами, весь вымер от чумы. Из 500 человек, 495 трупов и 5 без всякой надежды на выздоровление. В Гирине чума по количеству заболевших дошла до фуцзядянь-ских размеров. Улицы устланы трупами, которые не успевают убирать».
Источники, пути и факторы передачи инфекции. Эпидемия чумы распространялась исключительно в легочной форме, поэтому источником инфекции были либо, как тогда предполагали, больные чумой люди, либо люди, у которых болезнь не проявлялась клинически, но в то же время они были носителями возбудителя чумы.
Весьма любопытные наблюдения носительства возбудителя чумы здоровым человеком сделал доктор Л.В. Падлевский. Он исследовал слизь зева здоровых санитаров, контактировавших с больными чумой.
С этой целью он засевал слизь на чашки и одновременно заражал ею морских свинок. У одного непривитого китайца из 21 обследованного в слизи удалось обнаружить возбудитель чумы. В последующем носите-льство возбудителя чумы в верхних дыхательных путях здоровых людей неоднократно подтверждалось другими учеными. Однако эпидемическая значимость этого явления до настоящего времени неизвестна.
Инфицирование людей осуществлялось аэрогенно или через предметы обихода, загрязненные свежей мокротой больных чумой, если она каким-либо образом попадала на поверхность слизистых ротовой полости лиц, находившихся в контакте с такими больными или их вещами. Если не считать одного случая бубонной чумы (в 1946 г. в Харбине отмечено 6 случаев бубонной чумы на 6 случаев легочной), то за эту эпидемию не наблюдалось заражения через кожу. Большая скученность населения в холодное время года, антисанитария, постоянные передвижения населения сыграли основную роль в быстром распространении эпидемии.
Во время эпидемии чумы в Маньчжурии в 1910—1911 гг. роль крыс и их блох в передаче инфекции не установлена. Все усилия русских, японских и китайских врачей найти в местностях, лежащих вдоль железнодорожного пути, зараженных чумой крыс, ни к чему не привели. В лаборатории профессора Китазато в Мукдене было исследовано 30 тыс. крыс, из которых ни одной заболевшей чумой не обнаружено.
Максимальное количество лиц, инфицированных при непосредственном контакте с больным легочной чумой, составило 40% (из 203 человек, находившихся в соприкосновении с больными, заболели легочной чумой 81 человек). Однако необходимо понимать, что заражение стало возможным исключительно в крайне негигиенично устроенных квартирах: почти совершенно темных, лишенных вентиляции, содержащихся жильцами в высшей степени грязно, со скученным до невероятности населением. В 80% всех записей в регистрационных карточках больных указывалось на то, что циновка, постель, пол, одежда и руки были запачканы мокротой больного, в нескольких случаях мокротой были запачканы не только постель и руки, но и лицо; в 11%, прилегающие к нарам стены были покрыты кровавой мокротой.
Развитие эпидемии среди рабочих завода Врублевского происходило следующим образом (рис. 69). Рабочих на заводе было около 300, из них 160 китайцев; помещения для китайских рабочих были полутемными, содержались грязно, нары устроены в два этажа, отдельной столовой не было, вентиляция отсутствовала. Первый случай заболевания легочной чумой зарегистрирован 18 ноября. Затем в течение месяца больных выявлено не было. 18 декабря, когда заболеваемость в Харбине и Фуцзядяне резко возросла, на заводе вновь обнаружено заболевание чумой; однако эпидемия сразу приобрела упорный характер, 19 декабря таких случаев было два, 21 опять два, 26 снова два, а 30 и 31 декабря было обнаружено пo десять больных чумой. В этот же день 40 рабочих отправлено в изоляцию, где 39 из них погибли в течение 3 дней. Однако чумное гнездо не было ликвидировано: 3 и 4 января по два случая заболевания чумой, 8 января выявлен один больной и 9-го еще семь.
Мокрота, выделенная больными чумой на предметы общего пользования, в определенных обстоятельствах становилась источником заражения людей с легочной формой чумы. Интересное наблюдение сделано доктором бароном Р.А. Будбергом в деревне Сан-Диадзе (рис. 70).

69. Схема развития эпидемии на заводе Врублевского
Сначала заболел oпиекурильщик Юй Цзян, его трубкой воспользовался Дан, на третий день он заболел и умер, трубка перешла к его жене, после ее смерти к служителю опиекурильни, тоже заразившемуся чумой и умершему; далее из всего имущества покойных только одна эта трубка перешла в собственность жителя той же деревни Дан Цзина (она была единственным предметом, который он смог украсть из «выморочной» фанзы-опиекурильни). Последний тоже заболел чумой; из трубки курила его жена, также вследствие этого заразившаяся чумой; от матери заразились чумой и умерли двое ее детей; после смерти жены Дан Цзина трубка перешла к ее сестре и мужу последней; оба умерли. Наконец трубка попала к китайцу Ли (наверное, тем же путем, что и к Дан Цзину), заболевшему чумой и умершему, потом к его жене, которая, после смерти Ли, была отдана во вторые жены к бездетному Дан Эр Ху и передала ему трубку своего первого мужа; заболели чумой и умерли все трое: Дан Эр Ху и обе его жены.
Ликвидация очагов (гнезд) чумы. Такие гнезда обычно давали о себе знать постоянно повторяющими в определенных кварталах или домах случаями заболеваний легочной чумой. По мере накопления опыта, борьба с такими очагами стала строиться на основе проведения массовой обсервации. Ниже приведен пример успешной ликвидации одного такого гнезда.
После обнаружения нескольких чумных случаев в доме № 10 по Страховой улице и домах №№ 5, 9, 18 и 20 по Корейской, их, по распоряжению Санитарно-исполнительной комиссии, закрыли для жилья.
Так как трупы и больные выбрасывались китайцами обычно в этом районе, перенаселенном бездомными китайцами, ютящимися здесь в многочисленных харчевках, ночлежках и опиекурильнях, то по инициативе председателя Противочумного бюро М.К. Кокшарова было решено взять всех жителей этих кварталов на обсервацию сделав, предварительно, однодневную перепись обитающего здесь населения.
Для производства такой массовой обсервации и переписи были приглашены в помощь участковым врачам члены уже организованных в то время санитарных попечительств.
На созванном 23 декабря совещании врачей и членов санитарных по-печительств был выработан план как переписи, так и эвакуации, с точными инструкциями для персонала.
Для охраны имущества жителей решено оставлять в каждом торговом или промышленном учреждении и отдельной квартире хозяина помещения, все квартиры, негодные для жилья, закрыть и после осмотра особой санитарно-технической комиссии представить или к соответствующему ремонту, или к сожжению.
Всего было взято 27 декабря на обсервацию 1413 человек; 1 января 1911 г. была произведена массовая обсервация в районе Торговой улицы, откуда отправлено в обсервацию еще 532 человека и 4 января взяты на обсервацию из казенных казарм для рабочих вольно-пожарной дружины 183 человека.

70. Схема развития заболеваний чумой в деревне Сан-Диадзе
Таким же образом выведено на обсервацию население и всех остальных чумных очагов. К 18 января в обсервации находилось 2170 человек. Как только была проведена массовая обсервация и закрыты неблагополучные в санитарном отношении ночлежки и харчевни, количество больных в чумных кварталах между Страховой и Биржевой улицами резко уменьшилось.
Обстоятельства гибели медицинского персонала. Опасность заражения лиц медицинского персонала действительно была большая, легочная чума очень коварна. Многим из них приходилось по несколько раз в день общаться с больными и с уже заразившимися коллегами, при этом часто и неподозревавшими о своей болезни. Так, доктор В.М. Ми-хель за 3–4 часа до замеченной у себя мокроты с примесью крови, в которой обнаружили чумные палочки, обедал вместе с врачами и офицерами чумного пункта и затем, ничего не подозревая о своей болезни, долго беседовал с доктором Г.И. Маловым. В ночь, предшествовавшую заболеванию В.М. Михеля, дежуривший по больнице С.Н. Предтеченский спал на подушке, покрытой той же наволочкой, на которой перед этим спал В.М. Михель. В день своего заболевания он нес дежурство по больнице и, следовательно, должен был находиться в близком общении со всем медицинским персоналом.
Студент Л.М. Беляев из Томска обнаружил у себя мокроту с примесью крови в тот момент, когда находился в обществе своих ближайших товарищей по квартире, провел около часа в комнате дежурного врача, где беседовал с бывшими там врачами и фельдшерами.
Фельдшера Иосиф Василенко и Макарий Галай до явного появления признаков чумы находились среди медицинского персонала летучего отряда.
Доктор М.А. Лебедева заподозрила у себя повышенную температуру и заметила примесь крови в мокроте во время составления со студентом С.В. Суворовым ведомости по работе текущего дня. Сведения они обобщали за небольшим столом, сидя напротив друг друга.
И.В. Мамонтов за 4 часа до обнаружения в его мокроте обильного количества палочек чумы провожал отъезжающих из Харбина своих товарищей, студентов Томского университета и на прощание поцеловал студента С.В. Суворова, который вслед за этим целовался с некоторыми своими друзьями.
Среди персонала чумного пункта заболевшие, о которых можно было собрать вполне точные данные, распадаются, согласно докладу д-ра П.Б. Хавкина, сделанному совещанию врачей при Противочумном бюро 23 февраля, на 3 группы (цикла).
К первой группе относятся санитары, заразившиеся от первого из заболевших санитаров. Никто их них не был вакцинирован. 24 декабря заболел санитар Чуркин, который ухаживал за больным Мусиенко; больной стал просить Чуркина оказать ему последнюю услугу и достать водки. Чуркин не только исполнил эту просьбу, но и сам принял участие в попойке. По словам товарищей Чуркина, он находился на дежурстве в пьяном виде. Пришедший сменить его санитар застал Чуркина спящим на полу дежурной комнаты; заболел Чуркин 24 декабря, умер 25-го, ему была введена лечебная сыворотка в количестве 300 см3.
28 декабря заболел ухаживающий за Чуркиным санитар Раус, совершенно не пьющий; ему сделано вливание 250 см3 сыворотки, умер 30 декабря.
Следующее заболевание было констатировано 27 декабря у санитара Матюнина, на постели которого спал Чуркин, будучи в инкубационном периоде. После вливания 730 см3 сыворотки температура у Матюнина снизилась до 37,8°С; больной попросил виноградного вина (кагор), которое ему было дано два раза по 0,5 бутылки, выпил, умылся и гулял по палате. Через 2,5 часа температура поднялась до 40°С, появился буйный бред. Перед смертью больной вскакивал с постели и требовал Хавкина, Михайлова, часовых.
Второй цикл заболеваний наблюдался среди персонала, однократно вакцинированного. Первыми заболели санитары Веселов и Шемет, ухаживавшие за больным чумой фельдшером летучего отряда Василенко. 11 января во время дежурства у умирающего фельдшера они получили от него два рубля, после дежурства купили на эти деньги водки и вместе выпили. Оба они заболели 13 января и умерли 18-го.
Затем заболевание было обнаружено у санитара чумного пункта Гусева, на следующий день у санитара Тетерюкова, имевшего обыкновение ложиться на кровати сослуживцев, из которых некоторые были уже в инкубационном периоде болезни. Тетерюков был интеллигентный молодой человек, бывший вольноопределяющийся, поступивший санитаром по призванию, с целью оказать посильную помощь. Приговор судьбы он встретил совершенно спокойно, все время до полного упадка сил писал дневник. Он умер 20 января.
Спустя 2 дня, вслед за Тетерюковым заболел санитар Нетупский, воспользовавшийся вещами, оставленными ему умершими санитарами и больными китайцами. Кроме того, было замечено, что накануне заболевания он подметал полы в палатах чумной больницы, не облив их предварительно сулемой; умер Нетупский 21 января, а 24 января заболел санитар Сильниченко. Нетупский, зная, что умрет, решил попрощаться со своим другом и послал за водкой. Сильниченко пил с ним на брудершафт и, конечно, пьяный, прощаясь, целовался с Нетупским.
Относительно других заболевших санитаров имелись сведения, что они охотно пользовались вещами, оставленными их больными товарищами, предавались пьянству и вообще, по мнению В.М. Богуцкого, санитары противочумной организации в большинстве случаев были совершенно не подготовлены к уходу за больными, а по образу жизни принадлежали к подонкам общества. Выбрать более соответствующий своему назначению низший медицинский персонал было невозможно, так как подходящих кандидатов не было и никто другой не хотел попасть в эту кошмарную обстановку чумной больницы, которую санитары не без основания окрестили морильней.
Последний цикл заболеваний чумой наблюдался уже исключительно среди лиц среднего и высшего медицинского персонала. 6 февраля заболел фельдшер Огнев, очень усердный, неутомимый работник, но злоупотреблявший спиртными напитками, умер 7 февраля. Затем заболел исполняющий обязанности фельдшера Раввин. Он был очень дружен с Огневым, ухаживал за ним во время болезни. Далее заболела чумой сестра милосердия Снежкова, преданная своему делу и сильно рисковавшая при уходе за больными, от которых она и заразилась. Снежкова скончалась 13 февраля (рис. 71).

71. Сестра милосердия Снежкова в первый день заболевания легочной чумой (Богуцкий В.М., 1911)
Последним заболел чумой окончивший Военно-медицинскую академию И.В. Мамонтов, заразившись 13 февраля при исполнении врачебных обязанностей во время болезни Снежковой. Мамонтов с такой любовью, так горячо и с такой беззаветной самоотверженностью относился к исполнению своего врачебного долга, что его ближайшие товарищи, опасаясь за его здоровье, стали убеждать Игоря Владимировича оставить больницу и перейти на другую работу, но эти убеждения оказались тщетными и Мамонтов не пожелал оставить больную. Это рвение оказалось для него роковым — 15 февраля Мамонтов умер (рис. 72).
Доктор В.М. Михель, проявлял весьма энергичную деятельность во время заведования врачебным участком, в районе которого находились главные очаги чумных заболеваний. Переутомленный той непосильной работой, какую ему пришлось вынести на своих плечах, он выразил готовность, за отсутствием тогда свободных врачей, принять в свое ведение обсервационный пункт и нести дежурства в чумной больнице. Несмотря на соблюдаемую им педантичную осторожность при посещении больных чумой, ему все-таки не удалось избежать злополучной судьбы. Михель заболел 18 января, заразившись, по его собственному предположению в чумной лаборатории при приготовлении препаратов из мокроты чумного больного, брызги которой попали ему в рот.

72. На верхнем снимке доктор П.Б. Хавкин вводит сывороткуумирающему доктору И.В. Мамонтову; на нижнем — Мамонтов занесколько часов до смерти (Богуцкий В.М., 1911)
Михель принял известие о положительном результате бактериологического исследования совершенно спокойно, сделал все предсмертные распоряжения. Когда, при отправлении Михеля в больницу, в его комнате собралось несколько врачей (Ясенский, Хмара-Борщевский, Хавкин, Малов, Предтеченский, Осканов), не одевших респираторы, чтобы ими не произвести тяжелого впечатления на больного товарища, тот настолько хорошо владел собою, что обратился к Богуцкому с замечанием, почему он не в респираторе: «Все-таки в нем лучше, вот видите, очередь дошла и до меня». 22 января Михель умер.
Менье (французский доктор-преподаватель Тяньцзинской школы медицины) заболел ночью 26 декабря. В соприкосновении с больным он был только 24 декабря, когда, по его просьбе Богуцкий посетил с ним нисколько квартир, затем Хавкин и Предтеченский показали ему больного, которого они выслушивали в присутствии Менье. Во время обследования больной стал кашлять. Признаки заболевания чумой у доктора Менье обнаружились вечером 26 декабря; за полчаса до этого он ужинал в ресторане Гранд-отеля.
Студент Томского университета Л.М. Беляев заболел 8 января в 10 часов утра. Накануне вечером Беляев был в бане, чувствовал себя совершенно здоровым, поужинал часов в 12 ночи, лег спать; в 6 часов его разбудили, так как нужно было ехать к больному; несмотря на сильную усталость, он отправился, отвез больного в чумную больницу и в 9 часов утра возвратился домой. Разувшись, он почувствовал незначи тельное колотье в левом боку, но не придал этому значения; он зашел в дежурную комнату, где доктор Богуцкий и другие врачи в это время пили чай, и присел к ним. За чаем он заявил, что чувствует сильную разбитость и усталость, но объяснил это простудой, так как после бани спал при открытой форточке, просил М.К. Бутовского заменить его в случае выезда, а сам отправился отдохнуть. Не прошло десяти минут, как Беляев вернулся в дежурную комнату и сказал, что у него в мокроте, которую он откашлял на платок, имеются кровавые жилки.
Викентий Мечиславович Богуцкий (1871—1929)
Санитарный и общественный деятель дореволюционной России, поляк. После окончания в 1896 г. медицинского факультета Киевского университета работал санитарным врачом сначала в Саратовском земстве, затем в Одессе. В 1906 г. по распоряжению администрации был выслан в Архангельск, где почти 5 лет работал заведующим санитарным бюро, оттуда он был направлен в Харбин для борьбы с эпидемией легочной чумы. С 1911 по 1914 гг. возглавлял городскую врачебно-сани-тарную организацию Саратова. В годы первой мировой войны заведовал фронтовыми санитарными организациями. После Февральской революции занимал пост товарища министра внутренних дел, отвечал за состояние здравоохранения России. В период конца 1917 г. и начала 1918 г. был городским головой в Одессе. В 1920 г. переехал в Варшаву, где занял пост начальника отдела здравоохра нения при городском самоуправлении. В 1927 г. он избран на пост вице-президента Варшавы. Умер Викентий Мечиславович от гриппозного воспаления легких; за неделю до его смерти от гриппа скончалась его жена. Его большой труд по эпидемии чумы в Харбине и раздел в сборник «Легочная чума в Маньчжурии», вышедший под редакцией Д.К. Заболотного, и по сей день являются ценным материалом для понимания причин и механизмов развития вспышек легочной чумы.
Мокроту отправили для бактериологического исследования. Беляев ушел в свою комнату и просил туда не входить до выяснения результата. На студента Суворова, пытавшегося подойти к нему, Беляев замахнулся стулом. Когда бактериологическая лаборатория дала положительный ответ, ему было объявлено, что хотя чумных бацилл и не найдено, но ввиду примеси крови в мокроте, необходимо отправиться на изоляцию. Тотчас же до отправления в чумной барак больному было сделано доктором Марголиным введение лечебной сыворотки в количестве 200 см3.
От предохранительной прививки студент Беляев за некоторое время до заболевания отказался на том основании, что будто бы один из профессоров Томского университета категорически утверждал о ее бесполезности. Заразился Беляев 5 января при осмотре и отправлении в больницу заболевших чумой рабочих мельницы Дьякова. Здесь в одной из фанз им было обнаружено 8 больных и 4 трупа. Больные добровольно идти в карету отказались и, по словам Беляева, ему пришлось помогать санитарам вести их под руки.
Расставаясь со своей комнатой, Беляев написал на стене карандашом: «Прошу после смерти уведомить мать и позаботиться о ней. Товарищи, прощайте». В больничной палате он держал себя спокойно, спал, хотя несколько тревожно, обладал хорошим аппетитом, курил, причем каждый раз обжигал мундштуки папирос для их обезвреживания, часто вставал с постели и ходил по комнате. За 5,5 суток болезни Беляеву введено путем подкожных инъекций и внутренних вливаний 2000 см3 сыворотки (такого количества сыворотки никто из больных не получал и продолжительность его болезни была в данном случае больше, чем у остальных больных).
Богуцкий с Хавкиным навестили Беляева за несколько часов до его смерти. Он выглядел сильно исхудавшим, но был еще сравнительно бодр, при выслушивании сам поддерживал рубаху, расспрашивал, в каком состоянии они находят его здоровье, рассказывал, как проводит время. В начале своей болезни Беляев часто повторял: «Так жизнь молодая проходит бесследно». Он умер 13 января.
М.А. Лебедева заболела 12 января. Она заразилась при осмотре обнаруженных ею по Базарной улице, в доме № 242, одиннадцати больных и 4 трупов. Студент И.В. Суворов следующим образом описал обстоятельства этого заражения. «Я увидел (11 января) у одной из фанз по Базарной улице Марию Александровну, которая усиленно мне махала рукой. Я подошел и от нее узнал, что в этой фанзе она уже исследовала 11 тяжелобольных, и еще нашла три трупа. Я хотел зайти туда же, так как такого скопления больных в одной небольшой фанзе я не видал еще, но она загородила мне дорогу: “Незачем, незачем, я там была”, — был ее категорический ответ. Никакие доводы не действовали. А когда я сказал, что ведь она же не боялась туда идти, она отвечала, махнув рукой: “мне уж все равно”. Настроение у нее в эту минуту было самое тяжелое. Она стояла у дверей фанзы глубоко грустная, но спокойная. Рот, помню, был повязан марлей, сложенной не более как в два раза и долженствовавшей заменить респиратор. Левый рукав халата от самого плеча и ниже локтя имел пятно желтого цвета, полы в нескольких местах были запятнаны кровью; это, по ее словам, она запачкалась, взлезая на чердак. Мне она поручила обследовать окружающие фанзы, которые по ее распоряжению уже были оцеплены полицией. Ничего подозрительного при обследовании найдено не было, и я остался вместе с Марией Александровной ждать прибытия летучего отряда. А так как трупы удобнее было достать с чердака через крышу, а крышу взломать санитары летучего отряда не могли за неимением подходящих инструментов, то пришлось обратиться к дезинфекционному отряду, который работал недалеко отсюда.
Довольно скоро была взломана крыша, но когда мы все (я и М.А.) туда поднялись по подставленной снаружи лестнице, то увидели, что отверстие было мало; санитары сразу наткнулись на труп, видимо, испугались и раньше времени бросили работу. Мне с санитаром летучего отряда (ныне тоже покойным, заболевшим через 4 дня; не здесь ли заразился?) пришлось руками отламывать доски. Когда мы расширили отверстие — нужно было спускать труп. Как-то случилось, что М.А. оказалась в этот момент впереди меня и помогала санитару обвязывать труп веревкой. Потом стали спускать труп. Я с санитаром держал веревку, а М.А. багром сталкивала его с покатой крыши. Затем я с санитаром залез во внутрь чердака, уговорив М.А. не следовать за мною. Картина представилась ужасная: прямо против отверстия лежал еще труп, влево в углу — другой. Один больной посреди чердака был уже в предсмертных судорогах, другой, — в самом углу направо, сидел и, обвертывал для чего-то свою ногу одеялом, потом снова развертывал, очевидно, в бреду. Следующие трупы вытаскивал отсюда я с санитаром вдвоем, что заняло, вероятно, минут 20; за это время первый больной уже умер, а второй — спустился по лестнице во внутрь фанзы.
Спустив и этот четвертый труп, мы все слезли вниз, самая опасная работа, стоившая жизни двум из нас троих, М.А. Лебедевой и Воронину, была сделана».
По возвращении с Базарной улицы доктор Лебедева проводила время вместе с доктором Б.М. Паллон (жили они в одной квартире, состоящей из двух комнат). Вечером она была на заседании совещания врачей Противочумной организации, на котором сделала сообщение об обнаруженном ею на Базарной улице чумном очаге и принимала живое участие в прениях по вопросу о сжигании трупов.
Беатрисса Михайловна Паллон так описывала последние дни Марии Александровны: «11 января мы в час ночи вернулись с заседания и врачей в Городском совете, и немедленно легли спать. М.А. тогда уже жаловалась на усталость. Но все же на другое утро она встала в 5 часов, чтобы отправиться на облаву. Помню еще живо, как она поспешно оделась в ту одежду, в которой она была в роковой для нее фанзе № 242. Одежда не была дезинфицирована, стоя выпила стакан чаю и выбежала из комнаты. Вернулась она с облавы в 10 часов утра, переоделась и снова отправилась на участок. В 2 часа мы вместе обедали. За обедом, да и утром, мне бросилось в глаза, что М.А. была, как будто бы немного возбуждена. Лицо было красное, движения порывисты и держала себя она как будто бы настороже; точно такое же состояние я заметила еще накануне, но особенного значения этому не придавала, объясняя ее возбуждение напряженной работой, покашливала же она и раньше. Вероятно, она сама уже и раньше подозревала заражение, потому что зорко следила за собой. Несколько раз в этот день она себе мерила температуру, и когда температура после обеда оказалась повышенной, то сторонилась нас всех; меня под разными предлогами старалась удалить из комнаты. Следя за собой все время, она лихорадочно принялась за письменную работу, за которой и просидела вместе с И.В. Суворовым до 6 часов вечера, когда товарищи по работе убедили ее послать мокроту для бактериологического исследования. Затем Мария Александровна не желая, по-видимому, причинять излишних хлопот по отправлению ее в больницу, добилась того, чтобы ей разрешили сопровождать в чумной барак, в качестве дежурного врача, одного из больных с целью остаться там вместе с больным.
Когда ей в этом было отказано, она объявила, что едет в чумный пункт для вторичной прививки. Первая была сделана за 6 дней до заболевания в городской амбулатории. Только с трудом мне удалось уговорить М.А. обождать до следующего утра, обещая к ней не подходить и в этой комнате не ночевать. На это Мария Александровна согласилась».
Собравшиеся в дежурной комнате врачи Г.Г. Зеленко, Ф. Ульрих, Б.М. Паллон так и не решились объявить Марии Александровне о постигшей ее участи.
Вызвали Богуцкого. Когда он постучал в дверь ее комнаты, она стала убеждать его не входить, так как ей кажется, что у нее чума. На настойчивые повторные просьбы Богуцкого она открыла дверь. «Я никогда не испытывал столь тяжелого чувства, как теперь, когда я увидел перед собой близкого товарища, обреченного уже на смерть; мне хотелось успокоить, ободрить ее, но я не находил слов утешения и они показались мне чем-то слишком банальным; мы, по-видимому, поняли друг друга и первые минуты молчали», — написал он потом.
«Я знаю, вы пришли, значит, у меня найдена чума, я этого ждала». На мои убеждения сейчас же отправиться в больницу и подвергнуться лечению сывороткой, Мария Александровна спокойно заметила, что сыворотка ей не поможет, а теперь, по ее мнению, следует обратить серьезное внимание на других врачей, ведь все они могут заразиться и заразить один другого, некому будет тогда и работать. Надо разрешить семьям железнодорожных служащих выехать в Россию, а в их квартирах поселить медицинский персонал, предоставив каждому отдельную небольшую квартиру. В этих советах сказалась вся чудная, полная трогательной любви, кристаллически чистая душа Марии Александровны, она и в объятьях смерти меньше всего заботилась о себе; все ее мысли были заняты судьбой остающихся в живых товарищей и о дальнейшей борьбе с чумой; она тут же передала мне все материалы по обследованию своего участка с просьбой обратить внимания на важнейшие очаги. Затем Мария Александровна просила подойти к шкафу и указала, какие вещи принадлежат не ей, а Беатриссе Михайловне Паллон; в это время вошла, с целью попрощаться с М.А., доктор Паллон, но М.А. не позволила ей приблизиться к себе и попросила сейчас же удалиться; Беатрисса Михайловна с видимым огорчением ушла. При отправлении в больницу доктор Лебедева не пожелала, чтобы доктор Зеленко, провожая ее, сидел с ней рядом, а просила его ехать в отдельном экипаже или верхом». Прибыв в больницу, Лебедева отказалась от инъекции лечебной сыворотки и 14 января скончалась.
По данным В.М. Богуцкого (1911), в борьбе с легочной чумой заболели и умерли следующие лица медицинского персонала.
Работавшие на чумном пункте:
врач Михель Владимир Мартынович, 22 января;
студент Мамонтов Илья Васильевич, 15 февраля;
фельдшер Огнев, 7 февраля.
16 русских санитаров:
Алексий Чуркин, 20 декабря;
Иван Матюнин, 30 декабря;
Василий Веселов, 15 января;
Петр Шемет, 15 января;
Иван Гусев, 19 января;
Алексий Тетерюков, 19 января;
Павел Гусенков, 21 января;
Димитрий Никулин, 22 января;
Генрих Рейзвих, 13 января;
Казимир Колендо, 24 января;
Иван Бугай, 24 января;
Степан Вепрев (Ветров), 25 января;
Григорий Лукаш, 25 января;
Степан Башук, 25 января;
Алексей Сильченко, 26 января;
Берко Раввин, 10 февраля.

74. Могилы русских врачей, погибших во время чумыв Харбине в 1910 —1911 гг. В настоящее время кладбищене существует (Богуцкий В.М., 1911)
Из числа работавших в изоляционном бараке:
фельдшер Иван Брожунас, 14 февраля;
сестра милосердия Анна Снежкова, 13 февраля;
санитар Петр Раус, 30 декабря; санитар Яков Нетупский, 21 января;
санитар Яков Oвcиенко, 23 января.
Из персонала противочумной организации, со II участка:
врач Мария Александровна Лебедева, 14 января;
студент Лев Михайлович Беляев, 13 января.
Из персонала летучего отряда:
фельдшер Иосиф Василенко, 11 января; фельдшер Макарий Галай, 19 января;
санитар Фрол Воронин, 17 января.
Из числа работавших в похоронном отряде, конторе, кухнях, банях, дезинфекционном отряде никто не заболел.
Из числа работавших 5 прачек-китайцев в прачечной умерли 2.

75. Л.М. Беляев М.А. Лебедева В.М. Михель Менье И. Мамонтов
Всего из персонала русской противочумной организации умерли:
врачей — 2,
студентов — 2,
фельдшеров — 4,
сестер — 1;
санитаров:
русских — 21,
китайцев — 7,
китайцев-прачек — 2;
всего: 39 человек.
Умер от чумы доктор тибетской медицины Ешилобсан, добровольно лечивший больных чумой в Харбине в порядке частной практики. Погибли 2 из 4 французских сестер милосердия, работавших в Чифу. Всего во время эпидемии в Маньчжурии погибло 942 медицинских работника: 8 врачей, 4 студента-медика, 6 фельдшеров, 924 санитара. В Шуан-ченпу из 600 умерших в чумном пункте было 100 санитаров и часовых. В Фуцзядяне все санитары чумного пункта погибли, в результате этого у населения сложилось впечатление, что из этой больницы уже нет возврата (Мартиневский И.Л., Моляре Г.Г., 1971).
Вакцинопрофилактика. Первый прививочный пункт был организован доктором Л.И. Марголиным в городской амбулатории. Всего для бесплатного производства противочумных прививок населению, было открыто 6 таких пунктов. Прививки проводились чаще всего по комбинированному способу: первая — вакциной и сывороткой (1,5 см3 вакцины, 5–10–20 см3 сыворотки), вторая — вакциной (3–5 см3). Докторами Предтеченским и Хавкиным применялись при первой прививке медицинскому персоналу большие дозы вакцины, от 5–7 см3. Обычно, инъекция делалась в руку, первый раз в левую, второй — в правую. Второе введение вакцины делалось через 5–7 дней.
В период самой большой обращаемости на прививочный пункт, появились случаи заражения чумой среди лиц медицинского персонала, привитого только по одному разу. Хотя не было никаких оснований считать эти заболевания показателем безуспешности прививок, так как первая прививка не может служить гарантией иммунитета, однако горячие противники прививок настояли на отмене обязательных прививок медицинскому персоналу. Они убеждали не придавать этой мере значения в борьбе с эпидемией, несмотря на то, что происходившее в то же время в Петербурге совещание бактериологов высказалось за целесообразность предохранительных прививок, считая их с научной стороны вполне обоснованными.
Враждебное настроение против предохранительных прививок, не вытекающее из каких бы то ни было научных посылок, с быстротой молнии передалось обывателям. Их логика пошла дальше: по Харбину распространились слухи, что кто-то умер, вследствие сделанной ему прививки, у другого появилась гангрена руки, и рука была ампутирована. Мало того, ссылаясь на слова якобы врачей, утверждали, что после противочумных прививок все другие прививки, например, от дифтерита, бешенства и т.п. не действительны; появились кем-то навеянные слухи, что и профессора Высокович и Заболотный изменили свою прежнюю точку зрения и категорически высказались на совещании бактериологов против прививок. Результатом таких толков и слухов было то, что население, хлынувшее в конце декабря после лекций профессора Заболотного и доктора Богуцкого в прививочные пункты, быстро от них отшатнулось. Всего было сделано 8685 прививок, по два раза привилось 2560 человек. В конце января прививочные пункты пришлось закрыть.
Серопрофилактика. В случае подозрения на возможность заражения среди лиц медицинского персонала, находившихся в близком соприкосновении с больными, по настоянию профессора Заболотного им вводилась лечебная сыворотка в количестве 50–125 мл3. Богуцкий (1911) приводил пример со студентом Чипизубовым, прикоснувшимся загрязненной чумной мокротой перчаткой к своему носу и губам. Ему немедленно ввели 100 см3 сыворотки, и он не заболел. Всего по таким показаниям сыворотка вводилась однократно, и из привитых заболел только один человек (на второй день после прививки).
Маньчжурские штаммы возбудителя чумы. Преобладание болезни в легочной форме, ее необычайная скоротечность и смертность породили в те годы у врачей опасения, что эту эпидемию вызвали штаммы, обладающие иными свойствами, чем имелись у штаммов возбудителя чумы, вызывающих болезнь в бубонной форме. С.И. Златогоров и Л.В. Пад-левский (1915), проведшие сравнительные исследования маньчжурских штаммов и штаммов, выделенных в Бомбее, Астрахани и Одессе, пришли к выводу, что возбудитель чумы, выделенный при легочной ее форме, морфологически и биологически не отличается от возбудителя чумы, выделенного от больного с бубонной формой болезни. Но в то же время, им удалось установить и некоторые отличия.
«Чумная картинка»
Под этим названием И.Л. Мартиневский, Г. Молляре нашли в харбинской газете «Новая жизнь» ряд писем, сообщающих о тех ужасах, которые возникали во время эпидемии в Маньчжурии. Поэтому считаем уместным привести содержание этих писем, как характеризующих наиболее ярко эпидемию чумы в Маньчжурии.
В первом письме указывается: «26 декабря по приглашению знакомого командира парохода (“Харбин”) Шемчука мы в числе 12 лиц отправились на четырех русских извозчиках за Фудзядянь. Мы не ожидали тех последствий поездки, которым по дороге должны были себя подвергнуть. Вышеуказанное лицо, командир парохода, живет в Сунгари, за Фуцзядянем; иначе говоря, не в сфере действующей эпидемии: поэтому и было принято нами его приглашение. Дорога лежала около сушилки Берга и К° и через первую окраинную улицу Фуцзядяня. Здесь мы встретились с ужасной картиной. При въезде на первую улицу впереди нас, в шагах 7 от лошадей извозчика, оказались 7 трупов китайцев: трупы были окружены толпой зевак-китайцев, человек в 30–40.
Затем, на расстоянии 5 шагов от этих трупов, валялись еще в канаве по обе стороны от наших лошадей по 2 трупа. Выехав из кольца смерти, мы увидели следующую картину. Китаец, продавец орехов и семечек (с лотка), находился, по-видимому, в агонии, ибо после рвоты на свои товары он тут же скончался.
Китайцы на наших глазах преспокойно брали семечки с лотка и тут же их грызли, а некоторые набрали в карманы. Из стоящей рядом фанзы выведен был еле живой китаец и тут же был брошен на дорогу.
На наш вопрос, обращенный к китайскому полицейскому, почему им не принимаются никакие меры, последний ответил, что “Ходи лежат по два солнца и моя не касайся”. Выехав на берег Сунгари, встретили ту же картину: лежат без всякого прикрытия два трупа, а третий наполовину прикрыт. Две собаки рвут голову, а птицы клюют остатки. Вся эта картина настолько поразила нас, что почти все едущие дамы попадали в обморок. Проезжая далее к месту стоянки парохода, мы встретили 18 гробов в кустах по обе стороны дороги. Всего было нами встречено 36 трупов. По приезде на пароход машинист-китаец передал, что теперь каждый день умирает от 150 до 200 человек, что теперь погибает не только чернь, но и купечество, чиновники.
На наше обращение к дежурному на переезде доктору или фельдшеру, какие меры нам принять: отправиться ли в изоляцию или дезинфекцию, нам ответили: раз не соприкасались, то вам и опасность не грозит. Всю эту неосторожность ставим на вид не столько себе, сколько городскому самоуправлению, которое ничем не ограждает публику.
Доступ в обе стороны положительно беспрепятственный. Нами замечено, что один из китайцев, бравший семечки у умиравшего китайца, был пропущен». Под письмом стояло 12 подписей.
Среди них следующие: большая стойкость «легочных» штаммов в окружающей среде; повышенная вирулентность таких штаммов для морских свинок; сравнительно раннее проникновение в кровь при развитии легочной формы чумы.
По данным Д.К. Заболотного (1956), в разводках, чумной микроб, свежевыделенный от больных легочной чумой, отличается некоторыми особенностями: он реже мутит бульон, образует компактные хлопья, позже дает кольцо по краю пробирки. При заражении животных обладает значительной вирулентностью и вследствие этого быстрее вызывает септицемии, чем имевшиеся для сравнения разводки (Бомбей, Владимировка, Астрахань, Одесса, Монголия).
Выявленные С.И. Златогоровым, Л.В. Падлевским и Д.К. Заболотным отличия носят полигенный характер, обнаружить же конкретные генетические маркеры у харбинских штаммов Y. pestis, при тогдашнем уровне развития биологических наук, было невозможно.
Клиника болезни. В среднем от начала заболевания до летального исхода проходило 2,5 суток. С момента заражения до появления признаков заболевания чумой у лиц медицинского персонала проходило от нескольких часов до 2,5 суток, более продолжительного инкубационного периода не наблюдалось.
По наблюдениям П.Б. Хавкина, наибольший инкубационный период продолжался 216 часов, т.е. 9 дней. Но в большинстве случаев он длился не более 5 дней. Наибольшая продолжительность болезни, наблюдавшаяся им, была 7 дней, но чаще умирали на второй день (до 54%), на третий (17%), в первый день умерло не более 11%, на четвертый — 7% и на пятый — 4%, на шестой-седьмой — 0,7%.
Вне эпидемического очага клиническая картина легочной формы чумы не имеет ничего патогномоничного, пока возбудитель болезни не найден в крови и мокроте. По данным П.Б. Хавкина, наиболее часто встречалась следующая симптоматика: больные жаловались на озноб и легкое недомогание; температура у них была 37,3–37,40°С, затем она повышалась на 0,5°С. При перкуссии грудной клетки вначале никаких явлений нельзя было прослушать, затем определялось притупление небольших участков легкого и тупость целого легкого; появлялась кровавая мокрота (характерный симптом чумы в эпидемическом очаге).
Кровавой мокроте у больных обычно предшествовали колющие боли в боку и кашель, температура поднималась до 38,6–39,6°С, появлялся озноб, и затем только в мокроте наблюдалась более или менее значимая примесь крови. Иногда кровавой мокроты не было. Вследствие поражения центральной нервной системы наблюдалось помрачение сознания, поражение речи, атактическая походка. По данным доктора Ф.Н. Воскресенского, чумную палочку в мокроте больного удавалось находить за 8–10 часов до появления крови. После введения противочумной сыворотки наблюдалось некоторое понижение температуры. Смертность при легочной чуме в Маньчжурии составила 100%.
Сопоставление клиники легочной чумы времен «черной смерти», приведенной в исторических источниках (см. очерк V) и наблюдаемой в Маньчжурском очаге в 1910—1911 гг. (да и на протяжении всей первой половины ХХ столетия: см. очерки XXXIII и XXXV), позволяет сделать вывод о том, что при наличии общей этиологии, болезнь все же сильно различалась по механизму передачи, клинике и по поражаемому контингенту населения.
Для «черной смерти» характерно вовлечение в эпидемический процесс младших возрастных групп, детей и молодых людей. Чума в Маньчжурии «щадит» эти возрастные группы даже при самом тесном контакте со смертельно больными взрослыми, выделяющими с мокротой большое количество возбудителя болезни. Для «черной смерти» характерно наличие у всех заболевших, в том числе и у лиц с легочной формой болезни, так называемых «чумных знаков» (бубонов, карбункулов, петехий, геморрагий), трупы умерших быстро чернели, в результате чего она и получила такое название.
Легочная чума в Маньчжурии проявляла себя только легочными симптомами, характерными для первично-легочной чумы, механизм заражения — воздушно-капельный.
«Чумные знаки» времен «черной смерти» свидетельствуют о том, что преобладавшая тогда легочная форма болезни была следствием развившегося септического процесса, т.е. она была вторичной. Следовательно, в механизме инфицирования господствовал гематогенный (люди заражались посредством инфицированных Y. pestis блох), а клиника болезни у людей определялась их генетическими и еще какими-то другими, сегодня неизвестными факторами (см. очерк V).
«Чумная картинка»
Харбинская газета «Новая жизнь» (1911) писала: «Гробы с трупами умерших китайцев вывозились ежедневно за город, где их оставляли, не захоранивая, даже не прикрыв землей. Тянутся параконные арбы с продолговатыми ящиками — по 4–5 на каждом. Плетутся возницы, солдаты. Вереница погребальных дрог тянется беспрерывно по дороге. Сколько же людей унесла чума? Чтобы ближе наблюдать эту страшную картину, надо перейти через пропускной пункт у переезда. И сейчас же вы — в царстве мертвых. Трупы везде. Стоят отдельные группы фанз, в стороне от них трупы. Лежат они на дороге, в стороне...
По официальным сведениям, в день умирало по 140–150 человек. В действительности 200 человек и больше.
...Скоро 3 часа как беспрестанной вереницей тянутся дроги с покойниками на кладбище. И им не видно конца. Возле больницы устроена деревянная загородка в сажень вышины. Она доверху набита трупами. Трупы выносят из больницы и кладут у перегородок. Их здесь больше 50.
...Санитары работают в своих затрапезных костюмах. Касаются трупов голыми руками. Респираторы на них, но в них работать трудно, и защитные маски сдвинуты на шею. И так они работают всюду. Выносят трупы, укладывают их руками, подталкивая неподатливые тела ногой. За дрогами идут мурлыча солдаты...»
Лечение. Большие надежды возлагали на противочумную сыворотку (считалось, что она хорошо зарекомендовала себя в Бомбее). Однако при легочной чуме в Маньчжурии сыворотка оказалась не эффективной. Профессор Заболотный Д.К. и доктор Хавкин П.Б. применяли огромные дозы лечебной сыворотки, но без положительного результата. Так, студенту Беляеву Л.М. было введено более 1000 мл лечебной сворот-ки, но, несмотря на это, он умер.
В то же время имелись случаи защитного действия сыворотки в инкубационном периоде болезни. В чумной барак Московского изоляционного пункта по ошибке были помещены 19 китайцев и один европеец. Их перевели в изолятор и шестерым из них ввели по 80 мл сыворотки. Ни один из них не заболел, остальные 13 заболели и умерли. На Мук-денской конференции профессор Китазато рекомендовал в предохранительных целях лечебную сыворотку всем лицам, находящимся в контакте с больными. За 13 лет до эпидемии чумы в Харбине, этот подход к специфической профилактике чумы широко использовался русскими врачами в Бомбее (см. очерк XXIII).
Патологическая анатомия. Обращение к патологоанатомическим исследованиям тех лет сегодня важно с точки зрения проведения отличий между легочной чумой, возникшей в результате применения террористами аэрозоля возбудителя чумы, и легочной чумой, вызванной контактами с другими больными. Для расследования обстоятельств теракта также важно отделить тех лиц, которые были непосредственно экспонированы аэрозолем, от тех, кто заразился от них «по цепочке».
Выделяемый человеком при кашле и чихании аэрозоль в основном состоит из частиц слизи диаметром 1–100 мк, с подавляющим преобладанием более крупных фракций (И.С. Петрянов-Соколов и А.Г. Сутугин, 1989). Данные, приведенные Ю.Г. Иванниковым (1991) для возбудителя гриппа, показывают, что капли слизи, выделяемые человеком при кашле, имеющие диаметр 100 мк, распространяются на расстояние до 1,1 м; имеющие диаметр 10 мк — до 0,13 м. Частицы слизи, превышающие 10 мк, попадая в дыхательные пути реципиента, целиком задерживаются в верхних дыхательных путях. Причем высокодисперсная часть аэрозоля (5–25 мк) теоретически может длительно удерживаться в воздухе, но в условиях реального эксперимента концентрация аэрозоля очень быстро уменьшается за счет его соединения с пылью и оседания. Поэтому можно предположить, что при распространении легочной чумы в эпидемических очагах основное значение имеет крупная фракция бактериального аэрозоля, образующегося при кашле больного легочной чумой и не попадающая в альвеолы реципиента.
Однако для инфицирования аэрозолем возбудителя чумы при биологическом нападении, наоборот, специалисты рассматривают в качестве первого условия поражения наличие во вдыхаемом реципиентом воздухе только частиц в диапазоне 1–5 мк (подробно у Ротшильда Дж., 1966). Ниже мы сопоставим результаты патологоанатомических исследований, выполненных во время эпидемии легочной чумы 1910—1911 гг. с теми, которые получил В. Гос (1907), заражая животныхмелкодисперсным аэрозолем, проникающим в альвеолы (см. очерк XXХ).
Патоморфологические признаки инфицирования чумой в эпидемических цепочках. По данным вскрытий 70 человек, умерших от чумы в Харбине, Г.С. Кулеша (1912) (сотрудник Заболотного, см. ниже), нашел, что визуально на слизистых зева, дыхательного горла и бронхов удается обнаружить лишь поражения катарального свойства. Только в одном случае в дыхательном горле наблюдались фибринозные пленки, содержащие огромное количество чумных палочек.
Однако при микроскопическом исследовании он обнаружил в тканях миндалин массовые скопления чумных палочек, особенно под самым эпителием. Поражения эпителия в таких местах иногда напоминали кожные пустулы, причем в многослойном эпителии образовывались ровной величины полости, содержащие белые кровяные тельца и чумные палочки, а подлежащая ткань миндалины густо инфильтрировалась чумными палочками и круглыми клетками. Кулеша находил массовые скопления чумных бактерий и в лимфоидной ткани миндалины в глубине органа, а также в просветах кровеносных сосудов, где нередко наблюдалось образование тромбов, содержащих чумные палочки. В некоторых случаях ему удавалось заметить, что миндалины также служат местом проникновения осложняющей течение чумы посторонней микрофлоры: ему встречались участки тканей, наполненные чумными палочками и цепочками стрептококков.
Слизистая оболочка дыхательного горла и бронхов также оказывалась значительно измененной. Эпителий и подслизистая ткань были «пропитаны» чумными палочками, которые в цилиндрических клетках эпителия образовывали яйцевидные скопления, а в подслизистых поверхностях отлагались в больших количествах и простирались вглубь, почти до самых хрящей, окружая кровеносные сосуды и прорастая в их стенки. Эти скопления чумных палочек располагались также вокруг глубоко лежащих лимфатических желез. Им сопутствовали кровоизлияния и мелкоклеточная инфильтрация в пораженной ткани, причем воспалительная инфильтрация редко была выражена особенно резко. Поражения дыхательного горла и бронхов не имели разлитого распространения, встречались очагами и в отдельных случаях были выражены различно, иногда их не было вообще.
Поражения бронхиальных лимфатических узлов носили характер первичных бубонов, но разрастание чумных палочек в них не всегда простиралось за пределы сумки пораженной железы, периаденитов практически не было. В некоторых случаях разрастания чумных палочек в ткани желез приобретали своеобразный вид и при рассмотрении в бинокулярную лупу они напоминали по рисунку кожные лишаи.
В легких Кулеша всегда наблюдал долевую форму воспаления, которая, по его мнению, свойственна эпидемической легочной чуме. Пораженными оказывались то одна, то несколько долей легких. Одна доля была поражена 35 раз, несколько долей 29 раз, без поражения легких было 4 случая. Верхняя правая доля была поражена 30 раз, верхняя левая доля — 22 раза, нижняя правая — 18 раз, нижняя левая — 20 раз, средняя доля — 10 раз. Таким образом, верхние доли были поражены 52 раза, а нижние — 38 раз (на 70 исследованных случаев). Пораженной всегда оказывалась плевра, на которой обычно наблюдался нежный фибринозный налет. В 2-х случаях поражение легких сопровождалось сыво-роточно-фибринозным выпотом в соответствующую область плевры. Пораженные доли легких обычно были менее объемисты, чем при фибринозной пневмонии, и на разрезе не обнаруживали свойственные последней зернистости. Разрез был более или менее гладкий, что зависело от отсутствия фибрина в выпоте легочных ячеек. Так называемое опеченение в большинстве случаев было отчетливым, и вырезанные кусочки тканей тонули в воде. По давности опеченения, в нем можно было увидеть серую и красную стадии. В светлых воспаленных участках, соответствующих красному опеченению, выпот в ячейках состоял из сывороточной, не содержащей нитей фибрина, жидкости, в которой в огромных количествах лежали чумные палочки и эритроциты. Другие же клеточные элементы (клетки ячеистого эпителия и белые кровяные тельца) встречались обычно в ограниченном количестве. Иногда скопления палочек достигало огромных количеств, включенные в эти массы клетки тесно не смешивались с ними, а располагались в особых просветах, как бы в сумках; фагоцитоза не наблюдалось.
В стадии серого опеченения состав выпота изменялся. В полость ячейки происходила энергичная инфильтрация белых кровяных телец, причем количество чумных палочек в ячейках резко уменьшалось, они постепенно исчезали, и ячейки, в конце концов, оказывались заполненными почти одними белыми тельцами. В этой стадии воспаления, по-видимому, его обычным исходом было токсическое омертвение ткани, что наблюдалось под микроскопом почти в каждом исследованном случае. Омертвение сопровождалось часто обширными кровоизлияниями. Кулеша обратил внимание на то, что чумные палочки не равномерно распределялись в легочной ткани и что по большей части они скапливались в ближайшей окружности кровеносных сосудов, и последние (чаще всего вены) на препаратах, окрашенные синькой, представлялись окруженными мощными синими кольцами. Подобные же скопления палочек замечались в перибронхиальной ткани и вокруг перибронхиальных кровеносных сосудов. Такие же скопления наблюдались под плеврой: как синие реки, стекались лимфатические полосы, заполненные чумными палочками. Их в больших количествах находили и в других кровеносных и лимфатических сосудах.
Георгий Степанович Кулеша (1866—1930)
Родился в г. Белом Смоленской губернии. В 1885 г. поступает на Естественное отделение Московского университета. В 1890 г., перед окончанием факультета, за активное участие в студенческих волнениях, он исключается из университета с высылкой из Москвы и без права поступления в российские университеты. После длительных хлопот Дерптский университет принимает его на 2-й курс медицинского факультета, который он и оканчивает в 1895 г. В этом же году переезжает в Петербург, где поступает в Александровскую больницу младшим ординатором терапевтического отделения. Имея склонность к патологической анатомии и бактериологии, он совершенствует свои знания в этой области при Институте экспериментальной медицины под руководством известного патологоанатома Н.В. Ускова, и с 1898 г., после защиты при Военно-медицинской академии своей диссертации о коревой пневмонии, назначается прозектором больницы Марии Магдалины. В этой должности он пребывает почти 25 лет, вплоть до 1922 г. С 1897 по 1901 г. одновременно состоит помощником зав. бактериологической лабораторией по борьбе с вредными для сельского хозяйства грызунами, откуда он выпускает отчеты по неоднократным командировкам в Самарскую губ. по организации борьбы с сусликами. Наряду с этим он работает и в области санитарии и эпидемиологии. В 1901 г. назначается врачом санитарного надзора водных путей большого Петербургского округа (Мариинская система). С 1908 по 1920 г. там же состоит старшим врачом. Именно в этот период — с 1908 по 1920 г. Кулеша совместно с Д.К. Забо-лотным и др., работает по изучению холеры (холерная эпидемия 1908—1909 г.). В 1911 г. участвует в русской чумной комиссии Д.К. Заболотного в Маньчжурии и выступает в Мукдене на международной чумной конференции с докладом о патологической анатомии легочной чумы. В 1913 г., вместе с Д.К. Заболотным, едет в село Калмыково, Астраханской губернии на чумную вспышку.
В 1911 г. избирается приват доцентом по кафедре бактериологии Женского мед. института. В 1915 г. избирается профессором пат. анатомии Ин-та мед. знаний (ГИМЗА), где и состоял до своего отъезда из Ленинграда (1922) в Крым в силу нездоровья и утомления. Директор Севастопольского бактериологического института. В 1923—1925 гг. одновременно состоит профессором кафедры пат. анатомии Крымского университета, после закрытия которого в 1926 г. избирается профессором кафедры пат. анатомии и суд. медицины Кубанского мединститута; в этих должностях он состоял до своей смерти. В 1927 г. избирается директором Кубанского научно-исследовательского института при Кубанском мединституте, назначается консультантом при Холмской лепро-колонии по изучению лепры, а в 1929 г. консультантом Экспериментально клинического лепрозория, открытом по его инициативе. За 35-летнюю научно-педагогическую деятельность Кулеша подготовил учебник и 52 научные работы. Умер в Ленинграде в ночь на 27 июня 1930 г. от кровотечения из правой сонной артерии, вовлеченной в саркоматозный процесс.
Кулеша в 1912 г. не пришел к окончательному выводу, считать ли найденные им изменения слизистых поверхностей первичными или вторичными, посчитав, что окончательно характер этих явления поможет установить только эксперимент. Однако он предположил, что для первичной легочной чумы в эпидемических очагах характерны следующие патологоанатомические явления:
1. Чумные палочки могут в нескольких случаях проникать в организм уже из полости рта, вызывая специфическое поражение миндалевидных желез, или со слизистой оболочки трахеи и бронхов путем массового прорастания их сквозь неповрежденный эпителий. Легкие поражаются в таких случаях вторично через кровь либо вследствие развития нисходящего бронхита.
2. При своем эпидемическом распространении легочная чума вызывает преимущественно долевую пневмонию, правильнее плевропневмонию ввиду постоянного участия плевры. Эта чумная пневмония представляет большое сходство с фибринозной, отличаясь от нее главным образом отсутствием фибрина в выпоте.
В 1913 г., во время чумной вспышки в Уральской области, Кулеша (1924) произвел вскрытия 7 человек умерших от легочной чумы, из которых четверо было взрослых и трое детей в возрасте от 3 до 10 лет, и получил те же результаты, что и 3 года назад в Харбине.
На слизистых оболочках при легочной чуме невооруженным глазом никаких изменений выявлено не было, кроме явлений острого катара на слизистых оболочках гортани, трахеи и бронхов, зева, полости носа и конъюнктив. Тщательная микроскопия слизистых оболочек носа и конъюнктив не дали положительных результатов в смысле нахождения свойственных чуме поражений. В миндалинах, в слизистой трахеи и крупных бронхов при изучении их под микроскопом, Кулеше вновь удалось обнаружить изменения, аналогичные тем, которые описаны им во время Маньчжурской чумы.
В эпителиальном покрове трахеи и крупных бронхов входными воротами для чумной инфекций служили главным образом бокаловидные клетки, в которых появлялись овальные или яйцевидные тела, состоящие из множества чумных палочек.
Кроме того, им замечались непрерывные тяжи чумных палочек, расположенные между эпителиальными клетками. В дальнейшем эпителиальный покров омертвевал и отслаивался, а на его месте оставался только базальный слой, по большей части также в состоянии некроза. В то же время в подслизистой ткани возникало колоссальное скопление чумных микробов, образующих сплошную подстилку эпителия и совершенно замещающих собой подлежащую ткань. Хорошо видимыми оставались только кровеносные сосуды с их кровью, включенные в эти сплошные бациллярные массы.
Из семи исследованных случаев, в одном случае найдено было только поражение миндалин и в четырех случаях поражение миндалин, трахеи и крупных бронхов.
Кулеша отметил две отличительные черты, свойственные описываемым поражениям. Первая состоит в том, что в большинстве случаев огромные отложения чумных бацилл в тканях не сопровождаются резкой реакцией со стороны последних, где видны бывают только слабовыраженная круглоклеточная инфильтрация, незначительные кровоизлияния и более или менее явственный некроз. Вторая сказывается тем, что почти во всех мелких кровеносных сосудах, располагающихся в очагах скопления чумных бацилл, замечается обильное проникновение бацилл в эти сосуды (капилляры и мелкие вены) из окружности. Примесь чумных бацилл к крови наблюдается главным образом только в сосудах, проходящих через бациллярные очаги, тогда как в подобных же сосудах, лежащих вне названных очагов, обнаружить присутствие бацилл среди элементов крови удается во много раз реже и труднее.
Последняя находка послужила ему фактическим подтверждением предположения о гематогенном происхождении чумной пневмонии, которая не только может возникать ингаляционно, но появляется и в таких случаях, где об ингаляции не может быть и речи. К случаям неингаляционного происхождения легочной чумы Г.С. Кулеша относил лабораторную чуму, поражающую научных работников (В.И. Турчино-вич-Выжникевич, М.Ф. Шрейбер, И.А. Деминский, А.И. Михайлов и др.), а также заболевания, проявляющиеся:
1) в начале эпидемии, как ее исходные случаи, например, у охотников за тарбаганами, у лиц, соприкасающихся с мясом зараженных чумой верблюдов;
2) возникающие уже в период разгара эпидемии (например, случай, описанный бароном Р.А. Будбергом, см. выше).
К случаям же ингаляционного поражения человека Г.С. Кулеша отнес те, когда возбудитель чумы, находясь в воздухе в виде капельной инфекции, оседает при ингаляции не в самой легочной ткани, а на слизистых оболочках рта, глотки, трахеи и крупных бронхов. Такого рода оседание бактерий чумы неизбежно ведет к легочной чуме, но не прямо, а через посредство первичного поражения миндалин, слизистой трахеи и бронхов, причем чумная инфекция транспортируется в легкие уже не через воздух, а при помощи крови, т.е. гематогенно. Понятно, что заболевания такого происхождения возможны лишь при наличии больных легочной чумой, заражающих своим кашлем окружающий их воздух и обусловливающих нахождение в нем так называемой капельной инфекции. Мнение, что поражение чумой миндалин ведет не к легочной чуме, а обязательно к появлению чумных бубонов на шее, Кулеша считал неправильным, так как во всех случаях, где он установил путем микроскопического исследования наличие описанных выше чумных поражений миндалин, чумные бубоны на шее отсутствовали.
Патоморфологические признаки инфицирования чумой из источника мелкодисперсного аэрозоля. Подробно патологоанатомическая картина, изученная Госом на экспериментальных животных, приведена в очерке ХХХ. Ниже мы сопоставим существенные отличия патологоанатоми-ческой картины чумы, наблюдаемой при естественном заражении в очагах (воздушно-капельная инфекция), и искусственно созданным мелкодисперсным аэрозолем.
Приезд экспедиции Заболотного. Результатом переговоров российского МИДа с китайским правительством стало решение Высочайше утвержденной Комиссии о мерах предупреждения и борьбы с чумной заразой направить в Китай экспедицию для изучения эпидемии легочной чумы, путей ее распространения, причин быстрого развития и для выработки действенных методов борьбы и международной профилактики.
Руководство экспедицией возложено на профессора Д.К. Заболотного. Одновременно ему поручено принять участие в качестве делегата от России на Международной конференции по чуме в Мукдене. В задачи экспедиции входило изучение эпидемиологии, бактериологии, клиники и патологической анатомии чумы, выяснение причин эндемичности чумы в Маньчжурии, а также обследование наблюдаемых там, не изученных бактериологически, эпизоотий на диких грызунах (тарбаганья болезнь) и их отношение к человеческой чуме. (рис. 76).

76. Чумная клиника профессора Д.К. Заболотного в Харбине
Состав экспедиции Д.К. Заболотного:
1. Профессор Санкт-Петербургского женского медицинского института (СПЖМИ), заведующий сифилидологической лабораторией Императорского института экспериментальной медицины Д.К. 3або-лотный в качестве ответственного руководителя.
2. Приват-доцент Военно-медицинской академии, ассистент при кафедре бактериологии СПЖМИ С.И. 3латогоров.
3. Приват-доцент СПЖМИ, прозектор больницы Марии Магдалины Г.С. Кулеша.

77. Участники экспедиции профессора Д.К. Заболотного (1910 —1911).Слева направо: А.А. Чурилина, Л.Л. Степанова, С.И. Златогоров,М.А. Суражевская, Д.К. Заболотный, Г.С. Кулеша, А.С. Яльцева;стоит Л.В. Падлевский (фото из книги К.Г. Васильева, 2001)
Снаряжение экспедиции. Необходимыми лабораторными приспособлениями и приборами экспедиция оборудована в Петербурге, некоторые же приборы для нее были срочно выписаны из-за границы. Оптические приборы (микроскопы) и точные приборы приобретены у фирм Цейсса и Лейтца. Лечебные сыворотки и предохранительная вакцина получены из ИИЭМ (Петербург) и Института Пастера (Париж). Животные для опытов (обезьяны, свинки) частью взяты с собой, частью приобретались на месте (обезьяны, тарбаганы, свинки, крысы, собаки, кошки, птицы, ослы). Помещение в Харбине для устройства лаборатории, клиники для чумных больных и вскрывочной для трупов были предоставлены Управлением КВЖД (рис. 78).
В Мукдене для работ экспедиции оборудовано специальное помещение лаборатории и предоставлен чумной госпиталь. В Забайкалье под лабораторию (ст. Борзя) предоставлены Забайкальской ж.д. санитарный вагон, для содержания животных предоставлена теплушка, и для житья участников экспедиции — классный вагон.

78. Члены экспедиции профессора Д.К. Заболотного в секционной Московского чумного пункта
4. Помощник заведующего Московским бактериологическим институтом, ассистент при кафедре общей патологии Московского университета Л.В. Падлевский.
5. Оставленная для усовершенствования при кафедрах гигиены и бактериологии в СПЖМИ А.А. Чурилина.
6. Ассистентка частного бакинститута М.А. Суражевская.
7. Слушательница СПЖМИ Л.Л. Степанова.
8. Слушательница СПЖМИ А.С. Яльцева.
9. Фельдшер НИЭМ К. Криворучка.
10. Служитель бактериологической лаборатории П. Платонов.
11. Фельдшер патологоанатомического кабинета В. Буров.
По приезде на место в работе экспедиции принимали участие:
Заведующий санитарной частью противочумных мероприятий, член Противочумного бюро в Харбине В.М. Богуцкий.
Ассистент при клинике внутренних болезней Харьковского университета, заведующий чумным бараком П.Б. Хавкин.
Военный врач Владивостокского гарнизона П.П. Попов.
Студент Военно-медицинской академии Л.М. Исаев.
Медицинский чиновник при Управлении главного врачебного инспектора П.В. Крестовский.
Фельдшер чумного барака А.М. Михайлов.
Был специально приглашен для работы местный персонал.
Программа работ. Во время пути из Санкт-Петербурга в Харбин участники экспедиции наметили себе после детального обсуждения программу работ и решили обратить внимание на следующие вопросы:
1. Клинические наблюдения над больными.
2. Патанатомические и бактериологические обследования трупов.
3. Бактериологические исследования крови больных и их выделений.
4. Поиски бациллоносителей.
5. Причины и пути заражения медицинского персонала.
6. Случаи заболеваний среди привитых и причины при этом недействительности прививок активных и пассивных.
7. Приготовление и изучение действия агаровой вакцины из местных разводок.
8. Сравнительное исследование морфологии и биологии чумной бациллы. Рост на средах. Биологические реакции. Заражение животных. Высушивание мокроты. Выживаемость в замерзших и гниющих трупах. Выживаемость на различных пищевых продуктах и предметах.
9. Розыски чумных бацилл в окружающей больного обстановке (воздух, пыль, руки, платье, ручки дверей, тарбаганьи шкуры и пр.).
10. Обследование домашних и диких животных (кошки, птицы, свиньи, собаки, мыши, крысы) и насекомых (блохи, мухи и пр.).
11. Специфические антитела в крови больных и привитых.
12. Санитарно-эпидемиологическое обследование китайских городов. Поиски удобного места для работы и снабжение материалом для исследований.
13. Тарбаганья чума (спонтанная и экспериментальная).
14. Смешанная инфекция.
15. Кишечная форма чумы (выделение бацилл из испражнений).
16. Капельная инфекция.
17. Статистика привитых предохранительной вакциной и сывороткой (прививки сывороткой эвакуированных).
18. Лечебное действие сыворотки в ранних периодах заболевания.
19. Сфигмографические снимки у больных и явления интоксикации.
20. Клинико-бактериологические исследования выделений больных (моча, мокрота).
21. Вирулентность чумного микроба.
22. Эксперименты на животных, выясняющие способы заражения легочной чумой.
23. Экспериментальная оценка различных методов предохранительных прививок.
24. Пути распространения чумы и отдельные вспышки.
25. Профилактика.
Экспедиция прибыла в Харбин 22 февраля 1911 г. Чтобы читатель почувствовал обстановку, в которую попал Заболотный и его коллеги, а при желании еще сам стал снисходительным участником тех жарких научных споров, но, уже располагая современными знаниями по эпидемиологии чумы, приведем полностью стенограмму совещания врачей, состоявшегося в этот же день.
Совещание врачей 22 февраля 1911 г.
Председатель: председатель Противочумного бюро Кокшаров
Научная экспедиция: профессор Д.К. Заболотный.
Члены экспедиции: доктор С.И. Златогоров, доктор Г.С. Кулеша, доктор Л.В. Падлевский, доктор М.А Суражевская, доктор А.А. Чурилина.
Слушательницы Медицинского института: Яльцева, Степанова.
Члены: главный врач Кит. Вост. железной дороги Ясенский, помощник главного врача КВЖД Хмара-Борщевский, член Противочумного бюро доктор Богуцкий.
Врачи противочумной организации: доктора Червенцов, Хавкин, Зелен-ко, Шулятиков, Паллон, Лазовский, Марголин, Ольшевский, Петров, барон Р.А. Будберг, Аккерман, Малов, П.П. Попов, Ларин, Полянский, Ле-венциглер, Н.В. Попов, Ульрих, Осканов, Горловский, Джишкариани, Гольдберг, Воскресенский, Шипилов, Алякритская.
Ветеринарные врачи: Мещерской, Хуциев.
Студенты-медики: Белохвостов, Казаков, Новотельнов, Исаев, Сорочен-ко, Путвинский, Макаревич, Ермолин, Бутовский, Тверской, Лукомский, Куклин. Начальник административного отделения Соколов и секретарь совещания Лебедев.
Обсуждали:
Приветствие председателя прибывшей во главе с профессором Заболотным научной экспедиции.
Профессор Заболотный на приветственную речь председателя выразил свое удовольствие по поводу возвращения сюда. Профессору известно, какие тяжелые минуты пережила организация по борьбе с чумой, вынесшая на своих плечах всю тяжесть эпидемии.
Относительно мер, принятых здесь, профессор докладывал в Петербурге съезду эпидемиологов.
Съездом доклад был принят сочувственно и там было постановлено исследовать чумные очаги. Теперь, когда научная экспедиция застала хвост эпидемии, работа ее по исследованию эпидемии затруднительна, и профессор надеется, что в этом деле помогут работавшие здесь по борьбе с чумой. Профессор находит, что во время борьбы с чумой открыто много новых интересных фактов, не известных науке. Профессор знакомит с задачами научной экспедиции и считает главными работами экспедиции:
1) исследование путей заражения;
2) разрешение вопроса о предохранительных прививках.
В заключение профессор благодарит за гостеприимство и содействие.
Председатель докладывает, что во время борьбы с эпидемией организация, благодаря самоотверженной работе, потеряла многих членов из своей семьи, и последним умер студент Военно-медицинской академии Илья Васильевич Мамонтов. Предлагает почтить память его вставанием.
Д-р Богуцкий докладывает, что получено много сочувственных телеграмм по поводу смерти студента Мамонтова. Телеграммы будут заслушаны в следующем заседании. Д-р Богуцкий докладывает о мероприятиях, принятых по борьбе с чумой. В начале эпидемии противочумная организация была создана городским самоуправлением, за недостатком средств в городе железная дорога взяла на себя всю организацию по борьбе с чумой, открыла кредит и выделила исполнительный орган — Противочумное бюро. Как в городской организации, так и в теперешней все мероприятия вырабатывались совещанием врачей. Согласно намеченному профессором За-болотным плану, деятельность организации выразилась:
1) обнаружение чумных очагов;
2) улучшение жилищ;
3) устройство приюта для бездомных китайцев;
4) обеззараживание жилищ и платья.
Для осуществления этих мероприятий город был разделен на санитарно-врачебные участки, были организованы летучий и дезинфекционный отряды, чумный пункт, ночлежки и пропускные посты. При появлении первых заболеваний, главной задачей было открытие путей и способов заражения, что было очень трудно, из-за косности китайского населения, которое, не веря русским мероприятиям, всячески скрывало больных; а трупы выбрасывало или на улицу или в поле. Поэтому участковым врачам пришлось самим разыскивать больных, для чего посещали жилища. Вырабатывали те или другие меры. В три недели было занесено все обнаруженное на планы и в регистрационные карточки; таким образом, выяснились невозможные жилищные условия и обнаружены 5 главных очагов чумы:
1) На Японской и ближайших к Японской улицах.
2) На Водопроводной улице.
3) На Торговой улице.
4) В бараках главных мастерских.
5) На мельнице Русского Товарищества.
С 24 января, начиная с Японской улицы, жители очагов были взяты на обсервацию. В течение января негодные для жилья дома были уничтожены, другие отремонтированы, и таким образом осуществилось улучшение жилищ. Но так как жилищ стало меньше и их не хватало, особенно ночлежек, ввиду их уничтожения, то для бездомных китайцев на Путевой ул. и на продолжении Широкой ул. поставлены вагоны-теплушки на 1350 человек, где лишенные крова китайцы находили приют, кроме того, им бесплатно выдавался чай и хлеб. Эти ночлежки играли важную роль для обнаружения больных. В первый же день было обнаружено несколько больных. Всего обнаружено 174 больных и в последнее время больные поступают почти только из ночлежек. Не будь ночлежек, эти больные образовывали бы очаги в центре города. Для обеззараживания населения были устроены бани с термометрированием и дезинфекцией платья, всего вымылось 8319 человек, причем обнаружено 5 больных чумой. Кроме ночлежек для обнаружения больных, были устроены пропускные пункты. Весь город был оцеплен, и в город и из города пропускались только на пропускных пунктах, где всех термометрировали. Пропускные пункты вместе с ночлежками играли роль фильтров для вылавливания чумных больных и из всех больных, поступивших в чумную больницу, до 80% обнаружено на пропускных пунктах и в ночлежках. Кроме того, было учреждено наблюдение за торгово-промышленными заведениями. Для железнодорожных рабочих и для рабочих крупных подрядчиков были устроены две ночлежки, куда принимали рабочих лишь с запломбированными браслетами. В первое время среди рабочих было обнаружено 45 случаев, но в последнее время случаи бывают единичные. Вот все, что было сделано для обнаружения больных. Благодаря этим мероприятиям в прежних очагах на Японской, Водопроводной и Торговой улицах прекратилась заболеваемость.
О предохранительных прививках д-р Богуцкий докладывает, что сначала население откликнулось на призыв и появилось громадное количество желающих; для того чтобы удовлетворить эту жажду населения, пришлось, кроме действующего прививочного пункта в городской амбулатории, открыть еще 5 пунктов.
Но после заболевания медицинского персонала население стало относиться недружелюбно к прививкам. Теперь прививки являются единичными. Всего сделано прививок 8635. Привитых два раза: 2300 европейцев и 1600 китайцев. Относительно привитых европейцев никаких выводов сделать нельзя, так как среди европейцев эпидемии не было. Но прививки китайцам могут дать некоторый материал для решения вопроса о действительности предохранительных прививок. Д-р приводит сравнения заболеваемости чумой среди рабочих главных мастерских, не привитых, с рабочими Мукомольного Товарищества и Дризина, привитыми. Заболеваемость была такая: из 2 тыс. рабочих главных мастерских заболело 57, из 4 тыс. рабочих Myкомольного Товарищества заболело — 7 и из 110 рабочих Дризина заболело — 2. Условия жизни и риск заразиться одни и те же.
Д-р Богуцкий докладывает, что в Мукомольном Товариществе 446 рабочих, привитых два раза, и умерло 26 человек.
Председатель докладывает, что на Сунгарийской мельнице, после того как сломали бараки, где жили рабочие, заболеваемость прекратилась.
Д-р Малов докладывает об обсервации.
Обсервировали в вагонах-теплушках: сначала помещали группы от 20–30 человек. Теперь помещают группами от 5 и до 2 человек.
Прошло через обсервацию до 10 тыс. китайцев и 194 европейца; по 17 февраля освобождено 6941 и выслано 1979 китайцев, европейцев же освобождено 175. Умерло в обсервации 64 человека. Раньше было заведено так: всех термометрировали, потом явно больных отправляли в чумную больницу, с повышенной температурой в изоляцию, а остальных — в баню и в обсервацию. Теперь, перед обсервацией, в приемном покое делят всех на три группы, в зависимости от температуры: с температурой 37,9 сидят по 2 человека, с температурой 37,2 — по четыре человека, а остальных — по 26 человек в теплушку, причем при распределении принимается во внимание — язык обложен или нет.
В настоящее время сделан подсчет с приведением к единице дня. Всего обсервировалось 71 тыс. единиц, что приходится по 10 дней на человека, это произошло оттого, что предназначенных к выселению китайцев пришлось до решения вопроса с китайскими властями задержать более 10 дней. Кроме того, несмотря на строгое оцепление и запирание теплушек с об-сервированными на замок, китайцы освобождались на 6 сутки.
Д-р Хавкин докладывает о движении больных в Московском чумном пункте. Всего по 17 февраля поступило в чумную больницу 728 китайцев и 26 европейцев. Из этого числа переведено в изоляцию 17 китайцев и один европеец. В изоляцию поступило — 751, из них умерло в изоляции 136 китайцев и 17 европейцев. Переведено в чумную больницу 190 китайцев и 8 европейцев. Переведено в обсервацию 328 китайцев и 29 европейцев.
Относительно большую смертность европейцев в изоляции доктор объясняет чувством жалости к европейцам: не хотелось переводить в худшую обстановку чумной больницы, кроме того, умирали в изоляции, ожидая результата бактериологических исследований.
Относительно научной клинической работы д-р заявляет, что для этой работы были самые неблагоприятные условия.
Д-р делает доклад о клинической картине чумы: больной жалуется на озноб и легкое недомогание, температура 37,3–37,4. Потом температура поднимается на 0,5. При выстукивании вначале никаких явлений нельзя было прослушать, потом является притупление небольших участков легкого и, наконец, тупость целого легкого, слышны трения и хрипы. У сестры Снежковой совсем не было кровавой мокроты и в мокроте не обнаружено палочек.
У студента Беляева наблюдались разрешающие хрипы. У китайцев бывали случаи отсутствия мокроты. При уколах наблюдалось понижение температуры. После впрыскивания парижской сыворотки, у Снежковой температура понизилась до 36°С и держалась целые сутки. Наблюдалось помрачение сознания, вследствие поражения центральной системы, а также наблюдалось поражение речи и атактическая походка. Вскрытий сделано не много. Вскрыты Менье, Лебедева, Беляев и Мамонтов.
В большинстве случаев наблюдалось поражение правой нижней доли легкого, проведенных клинически. Д-р докладывает, что до него дошли слухи, что его обвиняют в смерти медицинского персонала, благодаря клиническим опытам, которые д-р производил над больными.
Д-р Ясенский докладывает, что он не слыхал обвинений по адресу д-ра Хавкина. Объясняет себе заражение низшего медицинского персонала пьянством, мародерством и крайней неосторожностью. Причем д-р находит, что врач-клиницист не может быть ответственным при тех условиях, какие были в настоящей эпидемии.
Д-р Марголин докладывает о предохранительных прививках. Вакцина вспрыскивалась от 1,5 до 3 куб. Детям вспрыскивалось соответственно возрасту. Обыкновенно укол делался в руку, первый — в левую, второй — в правую. Второй укол делался через неделю. Реакции от прививок отмечались; причем можно было сделать вывод, как правило, если реакция от первой прививки сильная, то от второй прививки реакция слабее и наоборот. Если от первого вспрыскивания реакции не получилось, то обыкновенно доза увеличивалась даже до 4 куб. Однако, несмотря на это, были случаи, что все-таки реакция не вызывалась.
Д-р делает предположение, что это происходило оттого, что при массовой работе до 250 вспрыскиваний в день, могли быть случаи не взбалтывания вакцины, и прививался лишь один бульон. Припухлостей от уколов не замечалось. Реакция обыкновенно выражалась повышением температуры; повышение до 39 наблюдалось в единичных случаях; из 100 исследований мочи, только в нескольких случаях наблюдался белок. Относительно комбинированного способа д-р находит, что нет основания полагать, что такая прививка является прогрессом. Примешивалось сыворотки очень мало, всего 5 куб. Ослабления реакции не наблюдалось, а наоборот. Потому д-р полагает, что нет основания делать комбинированную прививку.
Профессор Заболотный находит, что необходимо установить точку зрения на предохранительную прививку: для этого необходимо разработать статистику и исследования иммунитета привитых лиц. Профессор находит, что специфически иммунитет не выработан. Считает, что впечатление, произведенное предохранительными прививками, как не дающими иммунитета, не могут дискредитировать метод. По мнению профессора, или дозировка мала, или мало 2 прививок, или же надо иметь свою специфическую вакцину из местной культуры.
Д-р Марголин докладывает, что нельзя сказать, чтобы из привитых два раза много заболевало, напротив, среди 1600 привитых китайцев заболевания наблюдались единичные.
Д-р Червенцов докладывает, что в Фуцзядяне из 1100 человек солдат, привитых по одному разу по 4 куб., заболел только один.
Д-р Богуцкий докладывает, что вначале было постановлено сделать всему медицинскому персоналу предохранительные прививки, потом эта мера была отменена и предоставлено прививаться только желающим. Если бы весь медицинский персонал был привит, получилась другая картина. Пассивная прививка лечебной сыворотки вначале применялась, потом ее не стали проводить. Не проводили ее и после заболевания студента Мамонтова. Доктор находит, что материалом для постановки точки зрения на прививки могут послужить прививки рабочих на мельнице и, как антитез, непривитые рабочие мастерских. Те и другие рабочие находились в аналогичной обстановки, и заболеваемость должна быть одна и та же. Однако в мастерских заболеваемость была на 3,5 раза больше, нежели среди рабочих мельницы. Кроме того, д-р указывает на то, что среди 600 человек низшего персонала, соприкасавшихся с чумными, особенно летучего отряда, заболеваемость единичная. Находит, что такие единичные заболевания из среды привитых не могут дискредитировать метод предохранительных прививок.
Д-р Златогоров находит, что для решения вопроса о предохранительных прививках, необходимо строго разработать статистический материал о прививках, кроме того, без бактериологических исследований о непригодности прививок решать вопроса нельзя. Д-р приводит пример, что в Индии, из эпидемиологического материала в 100 тыс. случаев, взята, только для определения вопроса о предохранительных прививках, группа в несколько тысяч. Доктор, по дороге в Маньчжурию, слыхал, что вера в вакцинацию в Харбине поколеблена. По мнению доктора, те случаи заболеваемости привитых, о которых здесь докладывалось, не могли иметь решающего значения, а напротив, после заболеваний среди медицинского персонала надо было не прекращать вакцинацию, а, напротив, с неослабной энергией продолжать, — это имело бы воспитательное значение. Находит большой смелостью говорить, что прививки не годны. Напротив, д-р находит, что харбинские цифры не подорвали веру в вакцинацию.
Д-р Попов докладывает, что по его наблюдениям от прививок является увеличение подмышечных желез, но, к сожалению, он ни одной не вскрыл и делает вывод о существовании связи вакцинации с этим явлением.
Д-р Богуцкий находит, что теперь нельзя решить окончательно вопрос о прививках и считает необходимым вновь собраться с разработанным материалом и особо обсудить этот вопрос. Д-р находит, что надо многое выяснить — и дозировку, и способ. Д-р предлагает, если есть у врачей данные, дискредитирующие прививки, то эти данные должны быть представлены. В заключение д-р находит, что решение этого вопроса важно не только для Харбина, но и для соседних областей, которые прислушиваются к нам. Таким образом, решение вопроса о прививках имеет, как практическое, так и теоретическое значение. Доктор припоминает, как в самый разгар эпидемии врачи, заведующие прививочными пунктами, отказались от работы, за отсутствием желающих прививаться, не желая получать даром деньги, так сильно пала вера в вакцинацию.
Морской врач Гедговдт докладывает, что во Владивостоке была принята обязательная предохранительная прививка, но как только дошли слухи об отрицательных результатах прививки, то эти прививки прекратились. Д-р находит, что Харбин должен определенно высказаться, чтобы не было сомнения. Кроме того, д-р находит, что необходимо решить, какой способ применять, — комбинированный или одной вакциной, причем приводит пример японских врачей, которые отказались от комбинированного способа. В заключение д-р находит, что необходимо прийти к какому-нибудь заключению, иначе получится неразбериха.
Заболотный считает, что раньше, нежели дебатировать по вопросу о прививках, надо собрать весь материал в таблицы и тогда решать вопрос, причем назвал предохранительные прививки первостепенным мероприятием.
Д-р Р.А. Будберг считает, что для решения вопроса о предохранительных прививках, необходимых цифр у нас нет, а таковые есть в Мукдене, где издается особая чумная газета, очень интересная и со многими подробностями. Д-р находит, что необходимо снестись с Мукденом по этому вопросу.
Д-р Петров находит, что первостепенным мероприятием в борьбе с чумой является дезинфекция.
Д-р Богуцкий докладывает о преемственности заболевания. Исследования о преемственности были сделаны в 20 фанзах, где заболевали от 2 до 15 человек в различное время. Есть фанза, где обнаружено было 11 больных и 4 трупа, а именно, когда заболела врач Лебедева. Кроме того, имеется 102 случая, где можно было проследить преемственность, так, например, на Японской улице в доме № 10 и на Монгольской улице д. № 18. В ночлежках были обнаружены больные, которые жили в этих домах. Относительно зарегистрированных больных, обнаруженных в ночлежках, оказалось, что количество их уменьшается с удалением от Фуцзядяна; так, в ближайшей к Фуцзядяну ночлежке обнаружено больных на 100 ночлежников — один, дальше от Фуцзядяна на 160 ночлежников — один и, наконец, на 500 ночлежников — один.
Постановлено: Просить господ врачей к субботе 26 февраля собрать статистические и другие данные, касающиеся вопроса о предохранительных прививках, для обсуждения вопроса о прививках в Совещании врачей.
Работа в Харбине. Обставив лабораторию и клинику в помещении местного сводного лазарета, находящегося на окраине города, экспедиция немедленно приступила к работе. Для наблюдений служили больные, поступающие в клинику, в которой производились клинические наблюдения над течением болезни и применением лечебной противочумной сыворотки. В лаборатории производились обследования культур с целью сравнения их с разводками, полученными при других эпидемиях бубонной и легочной чумы, исследовались подозрительные по чуме случаи, а также производились опыты с целью определения жизнеспособности чумной палочки при различных условиях. Одновременно ставились опыты с целью определить восприимчивость различных домашних и диких животных (тарбаганов, сусликов) к чуме.
С целью выяснения действительности различных предохранительных и лечебных прививок были поставлены опыты на 20 обезьянах и на 30 тарбаганах. Вскрытия производились на московском пункте, и материал для дальнейших бактериологических и патологоанатомических исследований доставлялся в лабораторию. За время пребывания экспедиции вскрыто более 100 трупов. Исследовались также окружающие больных лица на бациллоношение, причем обнаружен один бациллоноситель среди санитарного персонала (см. выше).
При исследовании павших крыс найдена всего одна чумная. Исследование павших собак и кошек дало отрицательный результат по отношению к чуме.
Работа в Мукдене. Вследствие необходимости участвовать в заседаниях Международной конференции и решения экспедиции использовать весь эпидемический материал, представлявшийся в тот момент, часть экспедиции перенесла свою деятельность в Мукден.
Здесь производились наблюдения над больными в госпитале, расположенном на окраине города, изучалась передача инфекции мелкими брызгами (аэрозолем) и исследовалась кровь больных на время появления в ней чумных бацилл.
Произведено также несколько вскрытий чумных трупов с последующим бактериологическим их исследованием.
В лаборатории, в опытах на животных (сусликах, свинках), сравнивались различные культуры чумной палочки. В мукденской работе, кроме Д.К. Заболотного, поочередно принимали участие: С.И. 3латогоров, Л.В. Падлевский, Г.С. Кулеша, А.А. Чурилина и слушательница А.С. Яльцева.
Во время конференции, длившейся 5 недель, членами экспедиции были сделаны доклады по различным вопросам: Д.К. Заболотным — об эндемичности чумы в Маньчжурии, об исследованиях чумной септицемии, об эффективности предохранительных прививок; С.И. 3лато-горовым — о морфологических и биологических особенностях чумной палочки; Л.В. Падлевлевским — о случае бациллоношения у человека и результатах исследования крыс; Г.С. Кулеша — о патологической анатомии чумы.
Кроме того, члены экспедиции участвовали ежедневно в текущей работе конференции, которая распределяла материал между всеми делегациями, и делали сводку материала по отдельным вопросам.
Работа в Чифу. Во время Мукденской конференции часть экспедиции (С.И. Златогоров и Л.В. Падлевский) отправилась для клинических, бактериологических и эпидемиологических исследований в Чифу, откуда приезжает в Маньчжурию и Владивосток главная масса китайских рабочих и кули.
Здесь удалось провести полное клиническое наблюдение нескольких больных и выяснить роль Чифу в распространении чумы.
Работа в Монголии и Забайкалье. По окончании эпидемии в Харбине, участники экспедиции (Д.К. Заболотный, Л.М. Исаев, А.А. Чури-лина, П.В. Крестовский) продолжали опыты в лаборатории на обезьянах над выяснением значения предохранительных прививок и исследовали продолжительность выживания чумных бацилл в трупах. Также они обследовали эпизоотии на тарбаганах в Монголии, в окрестностях Хайлара и ст. Маньчжурия, в пограничном районе Забайкалья.
Возвращение экспедиции. В начале мая вернулись из экспедиции С.И. Златогоров и Л.В. Падлевский, в начале июня — Г.С. Кулеша, Л.Л. Степанова и А.С. Яльцева. Остальные участники оставались вместе с Заболотным до середины августа, а доктор П.В. Крестовский продолжал работу до конца сентября.
Работы с добытыми из разных источников культурами возбудителя чумы продолжились на форте «Александр I» в Кронштадте.
Научные результаты работ экспедиции.
Эпидемиология чумы. Эндемичность чумы в Монголии и Маньчжурии, констатированная Заболотным еще в 1898 г. при обследовании района Вейчана, нашла объяснение в работах экспедиции.
Первые заболевания в Маньчжурии в 1910 г. наблюдались среди тарбаганьих охотников, которые в количестве около 10 тыс. явились на ловлю тарбаганов. Путем опросов удалось установить, что еще задолго до вспышки эпидемии на станции Маньчжурия в различных пограничных с Маньчжурией пунктах наблюдались очаговые вспышки по несколько заболеваний, имевшие связь с тарбаганами. Туземное население (монголы, буряты) издавна привыкло смотреть на этих грызунов как на источник заболевания чумой. Среди местного населения даже выработались предохранительные меры, чтобы избежать опасности.
Экспедиции удалось напасть на след тарбаганьей эпизоотии, изучение которой показало, что тарбаганы болеют бубонной формой чумы; у них наблюдаются характерные геморрагии и большое число чумных бацилл в бубонах, в органах и в крови. Культуры этих бацилл отличаются всеми характерными особенностями чумной палочки: хлопчатый рост на бульоне, слизистый налет на агаре, фестончатые двуконтурные колонии на желатине. Культура агглютинируется специфической чумной сывороткой и при заражении животных вызывает образование характерных бубонов. Исследование паразитов тарбаганов (блохи, вши, клещи) указало на возможность передачи этим путем инфекции от тарбагана к тарбагану, целые семьи которых находили в норах вымершими, на что указывают черепа и скелеты, откопанные при раскопках «бута-нов» (бугры над тарбаганьими норами).
Заражение человека происходит чаще всего при сдирании шкуры с тарбаганов; зараза проникает через кожу или заносится на слизистую оболочку рта, носа загрязненными руками. Возможно перенесение заразы и при помощи красных блох, которые кусают и человека.
Развитие эпидемии легочной чумы на ст. Маньчжурия, в Джалай-норских копях, в Харбине, Фудзядяне, Мукдене, Чанчуне, Чифу и других китайских городах вызвано в основном скученностью и теснотой жилищ. Заражение при легочной чуме происходит от человека к человеку. При этом обычно окружающие больного здоровые заболевают в первые дни после появления у больного наиболее опасных в смысле распространения инфекций симптомов: кашля и кровохарканья. Таким образом, заболевания носили домовой или семейный характер.
Чем дольше больной находится среди здоровых, тем большее число лиц он успевает заразить. Бытовые условия китайцев, тесные ночлежки для пришлых рабочих, лишенные всякого медицинского надзора, служили главными очагами заразы.
Из пораженных эпидемией городов легочная чума заносилась в другие местности по путям сообщения — железным дорогам и грунтовым трактам, по которым в Китае обычно движется целая река народа. Что касается отдельных городов (Харбин, Мукден, Фудзядян), то заболевания там концентрировались в тех кварталах, где население живет наиболее скученно.
Наибольшее развитие заболеваний приходится в разных городах на различные месяцы, начиная с сентября и кончая мартом. Общая суммарная кривая эпидемии в Маньчжурии дает максимум в январе и феврале (с 20 января по 20 февраля по новому стилю), подъем кривой заболеваемости начинается в декабре, а ее опускание происходит в марте.
Способы заражения легочной чумой. Наблюдения над больными в госпиталях показали, что больной во время кашля откашливает массу мелких брызг, содержащих бациллы. Эти брызги попадают в воздух, носятся вокруг больного, могут вдыхаться здоровыми и вызывать заражение или, попадая на платье, инфицировать его. Выставляя чашки с плотной питательной средой, Заболотный с сотрудниками старались доказать возможность капельной инфекции; им удавалось вылавливать эти брызги, из которых развивались многочисленные чумные колонии. Заражение чашек достигалось на расстоянии 0,5–1 м от больного.
Другой способ заражения — непосредственное перенесение заразы загрязненными руками на слизистые оболочки. Вскрытия показали, что при чумной пневмонии в части случаев наблюдается поражение миндалин, которые послужили воротами инфекции. Клинические данные указывают также на возможность заражения через конъюнктиву глаз.
Особенности чумной пневмонии. Путем опытов на животных экспедиция выяснила, что развитие бубонной или пневмонической формы зависит исключительно от путей проникновения инфекции.
Разводки, полученные в чисто бубонных случаях (Бомбей, Одесса), вызывают у животных пневмонии при заражении через дыхательные пути. С другой стороны, культуры, выделенные от пневмоников (Харбин, Мукден), вызывают у животных типичные бубоны при заражении через кожу. Заразительность больного человека значительно больше, чем заразительность трупа. Заражение персонала наблюдалось, главным образом, среди имевших дело с больными; лица, производившие уборку трупов, дезинфекцию вещей и жилищ, дали заболеваемость значительно меньшую по сравнению с первыми.
Инкубационный период, по наблюдениям над заболеваниями персонала и эвакуированных, обычно был два-три дня.
Болезнь протекала три-четыре дня и всегда сопровождалась нахождением бацилл в крови (чумной септицемией). Наблюдались случаи смешанной инфекции с диплококком Frankelа и стрептококками.
В срезах легкого обнаруживается громадное количество бацилл, которые образуют целые кольца вокруг сосудов. В перибронхиальных железах и иногда в миндалинах открывается также значительное количество микробов.
Особенности микроба. В разводках чумной микроб, свежевыделенный от пневмоников, отличается незначительными особенностями: реже мутит бульон, образует компактные хлопья, позже дает кольцо по краю пробирки. При заражении животных обладает значительной вирулентностью и вследствие этого быстрее вызывает септицемии, чем имевшиеся для сравнения разводки (Бомбей, Владимировка, Астрахань, Одесса, Монголия). Что касается выживаемости при высушивании в мокроте, то он оказывается жизнеспособным до двух недель, стойкостью же по отношению к высокой температуре и к дезинфицирующим агентам не отличается от других чумных разводок: микроб погибает в течение одного часа при температуре 58–60°С и в течение нескольких минут под влиянием обычных дезинфекционных растворов.
По отношению к низким температурам бацилла чумы обнаруживает значительную стойкость. В трупах, пролежавших в земле пять-шесть месяцев, он сохраняется жизнеспособным и вирулентным. Почти от всех похороненных в декабре и январе трупов в мае при вскрытии выделены чистые разводки.
Что касается до трупов, находимых в жилищах и на улицах в состоянии разложения, то в них чумной микроб погибает значительно быстрее. При загнивании мокроты микроб погибает тоже быстро.
Предохранительные прививки и серотерапия. С целью выяснить значение активных предохранительных прививок, экспедицией была заготовлена считающаяся наиболее действительной убитая агаровая вакцина из харбинской разводки. Применить ее в широких размерах на людях экспедиции не пришлось, опыты же на обезьянах показали, что у них можно вызвать невосприимчивость к легочному заражению только повторным впрыскиванием больших доз вакцины — 25–30 куб. см, что на человеке неприменимо.
Что касается применявшихся до этого в Харбине предохранительных прививок вакциной Хавкина, приготовляемой на форте «Александр I», то статистические данные не дают ясного ответа о ее значении при легочной чуме.
Были группы привитых рабочих, которые дали меньшую заболеваемость, чем непривитые; но, с другой стороны, были отдельные случаи, в которых обычная троекратная прививка оказалась безрезультатной (студент Мамонтов).
Для животных (обезьян, свинок) дозы, применяемые обычно на человеке, оказываются недействительными.
Предохранительные прививки сыворотки персоналу дали меньшую заболеваемость среди привитых.
При искусственном заражении через трахею для предохранения обезьян требуются большие дозы сыворотки — 100 куб. см.
Лечение сывороткой выраженного заболевания у людей дало возможность только значительно продлить заболевание, но не спасло от смерти ни одного больного. После впрыскиваний значительных доз сыворотки (500–1000–1500 куб. см) наступает временное улучшение с понижением температуры, но затем процесс продолжает развиваться дальше.
Мероприятия. Члены экспедиции принимали участие в выработке противочумных мероприятий в Харбине, Мукдене и Владивостоке.
Ввиду выяснившегося факта наибольшей заразительности больного только после появления у него кашля и мокроты и сравнительно малой заразительности в период начального поднятия температуры было указано на громадное значение для своевременной эвакуации больных тщательного термометрирования подозрительных и возможно быстрой изоляции их.
Выработаны были также система клинического ухода за больными и предупредительные меры как для санитарного персонала, так и для отдельных групп населения (ночлежников, рабочих, железнодорожных пассажиров).
Наилучшей системой изоляции для подозрительных оказалась индивидуальная изоляция, для находящихся под медицинским наблюдением эвакуированных здоровых — размещение их возможно более малочисленными группами.
Выводы:
1. Легочная чума передается от человека к человеку. Заражение происходит от вдыхания мелких брызг, выделяемых кашляющим больным, или от занесения заразы на слизистые оболочки.
2. Скученность играет главную роль в развитии эпидемии.
3. Легочная чума распространяется больными посредством путей сообщения.
4. Наблюдение за отъезжающими из зараженной местности, сопровождающееся термометрированием, обязательно; оно показано в пути и в месте прибытия пассажира.
5. Чумная бацилла, выделенная от легочных больных, — та же, что и при бубонной чуме, но обладает сильной вирулентностью и представляет незначительные особенности в разводках.
6. Развитие легочной или бубонной формы чумы зависит исключительно от путей проникновения заразы.
7. При известных метеорологических условиях зародыши чумы сохраняются в трупах более шести месяцев. Сжигание трупов является вследствие этого наиболее рациональным.
8. Эпизоотии среди диких грызунов (тарбаганы в Монголии, Маньчжурии и Забайкалье) служат источником человеческой чумы; крысы не играли роли во время последней эпидемии в Маньчжурии.
9. Существование спонтанной чумы среди тарбаганов установлено бактериологически — культурами; оно объясняет эндемичность чумы в Маньчжурии и Монголии.
10. Наиболее действительными практическими мерами борьбы с чумой являются меры, основанные на эпидемиологических наблюдениях и научных изысканиях.
Подведение итогов эпидемии Противочумным бюро. С 6 по 26 мая состоялись совещания харбинских врачей, посвященные подведению итогов эпидемии в городе. Мы приводим три, на наш взгляд, наиболее интересных протокола.
Совещание врачей 6 мая 1911 года.
Председатель: доктор В.М. Богуцкий.
Присутствовали: профессор Д.К. Заболотный; врачи: Чурилина, Суражев-ская, Грабовской, Ульрих, Р.А. Будберг, Пистоль, Гельднер, Козубовский, Дилигенский, Паллон, Кирчев, Гиллерсон, Хавкин, Мещерский, Жилин-ский, Глазберг, Ольшевский, Карпов, Аккерман, Баумгартен, Малов, Михалев, Тверской, Путвинский, Исаев, Белохвостов, Сороченко, Бутовский, Громашевский, Начальник Административного Отдела С.С. Соколов и секретарь Совещания П.П. Попов.
Доктор Р.А. Будберг докладывает о первых случаях заболевания чумой в Фуцзядяне. 28 и 29 октября получилось известие о подозрительных заболеваниях в Фуцзядяне в доме Ванна. Обследование дома в тот же день больных не обнаружило. Однако на другой день удалось установить, что 26 октября с восьмичасовым поездом в дом Ванна со ст. Маньчжурия прибыли два китайца, которые на другой день по прибытии заболели чумой. Недостаточно предусмотрительное, произведенное при деятельном участии полиции, расследование повело к тому, что обыватели дома разбежались и посеяли заразу в нескольких местах. Установлена связь с описанным случаем заболевания в деревне Ду и целым рядом заболеваний в Фуцзядяне. Одновременно с этим бывший случай заболевания проститутки на 2 улице, по-видимому, не имел связи с указанными. Серия заболеваний, вызванных гостями дома Ванна, по-видимому, была купирована принятыми мерами. Заболевания, начавшиеся в городе 13 ноября, по-видимому, нужно поставить в связь с заболевшими санитарами китайской чумной больницы, где не соблюдались все необходимые меры предосторожности при уходе за больными.
Доктор Ольшевский докладывает о первых случаях заболевания чумой в г. Харбине следующее: 8 ноября из Старопристанского участка было сообщено о найденном в Мостовом поселке трупе китайца. Произведен осмотр трупа и составлен протокол, в заключение которого рекомендовалось, ввиду эпидемии чумы среди китайцев, принять при погребении все меры предосторожности. Труп похоронен силами Летучего Отряда и пожарной команды. Вскрытие и исследования произведено не было. Относительно места происхождения трупа все склонялись к мнению, что он привезен со Страховой улицы. Впоследствии эта улица дала много заболеваний. 12 ноября из Новопристанского участка было сообщено, что на 2-й Механической улице в бараке № 238, имеется подозрительный больной китаец, осмотр больного дал впечатление заболевания чумой: 40°С температура, 120 пульс и кровавая мокрота. По расспросам, оказалось, что больной последние дни часто бывал в Фудзядяне. Ввиду позднего времени больной был оставлен до утра на месте. На другой день он был увезен в чумную больницу, где через сутки скончался. Бывшие с ним подверглись наблюдению в изоляционном и обсервационном отделениях чумного пункта. Дальнейшего распространения заболеваний этот случай не дал.
Доктор Богуцкий высказывает сожаление, что нет доктора Лазовского, имеющего интересные на обсуждаемую тему сведения о случае заболевания двух прибывших со ст. Маньчжурия купцов. Говорит, что, по-видимому, этот случай также не дал диссеминации чумы. Доктор Богуцкий полагает, ввиду наиболее полного освещения вопроса о заносе чумы в Харбин, необходимым обследовать дальнейшее возникновение в Харбине случаев заболеваний и предлагает просить об этом врачей, бывших свидетелями этих случаев. Пока же можно считать вполне установленным, что чума занесена со ст. Маньчжурия.
Постановлено: Просить врачей, имеющих сведения о случаях заболевания чумой в г. Харбине в ноябре и декабре месяце, сообщить таковые на одном из будущих совещаний.
Доктор Аккерман спрашивает доктора Р.А. Будберга, считает ли он заболевания в доме Ванна первыми случаями заболеваний в Фуцзядяне или были заболевания и до того.
Доктор Будберг высказывает уверенность в том, что эти заболевания были первыми.
Профессор Заболотный сомневается, была ли в Фуцзядяне какая-нибудь внушающая доверие организация для отыскивания случаев заболевания чумой, ибо только в таком случае можно уверенно говорить, что заболевание в доме Ванна было первым заболеванием и, возможно, что без соответствующей организации были случаи, не отмеченные никем.
Доктор Будберг настаивает на том, что при организации Фуцзядянской полиции регистрации умирающих ведется очень точно и незаметно выбросить труп невозможно, тем более что за это китайским законом полагается наказание бамбуками.
Профессор Заболотный сомневается, можно ли положиться на Фуцзя-дянскую полицию как на сколько-нибудь удовлетворительную санитарно-эпидемическую организацию:
Доктор Будберг объясняет, что вполне на полицию он не полагался, а, главным образом, руководствовался сведениями и наблюдениями объективного характера.
Доктор Малов сообщает о чуме в Маньчжурии. Чума около станции Маньчжурия существует давно. О ней есть сведения еще с 1889 г. За время с 1905 г. по 1911 г. не отмечено заболеваний только в 1909 г.
С достаточной вероятностью установлено, что всегда чума начиналась на тарбаганьих промыслах и на охоте за тарбаганами. Она появлялась, часто чередуясь по годам, то в бубонной форме, то в виде легочной.
Охотники замечают больных тарбаганов по тому, какую силу нужно употребить, чтобы вытянуть ушедшего в нору вместе с арканом тарбагана: здорового можно вытянуть не раньше, чем, убив его каким-либо способом, больного же удается извлечь без особых усилий.
Расследование первых случаев заболеваний чумой на ст. Маньчжурия установило следующее. В августе месяце промышленник Владимир Попов отправил за тарбаганами две партии охотников. Эти последние расположились в двух палатках по пяти человек около деревни Кайластуй и начали охоту. В начале сентября хозяин отправился проверить своих охотников, но на месте их не нашел. Оказалось, что палатки брошены после того, как в одной умерло трое, а в другой — четверо. По признакам можно было догадаться, что они болели легочной чумой. Оставшиеся в живых направились в поселок Маньчжурия, но дошли ли они и, вообще, куда они делись, неизвестно. С этим случаем совпадают 4 заболевания чумой в китайском и русском Кайластуе.
Первые заболевания в поселке Маньчжурия были замечены в начале сентября одним домохозяином, который обратил вниманием на исключительную смертность среди своих квартирантов-китайцев. Зайдя однажды в занимаемое ими помещение, он нашел там трех больных, которые погибли на другой день. Оставшиеся бежали в дом напротив, и заболевания сейчас же начались там. Лишь в начале октября был приглашен д-р Писемский. Придя в фанзу, этот последний застал там лишь одного китайца, по всем признакам больного легочной формой чумы.
Будучи помещен в больницу, этот больной умер на другой день. Бактериологическое исследование подтвердило диагноз. Произведенное обследование поселка обнаружило массовое заболевание чумой, и поселок был оцеплен солдатами. Было решено эвакуировать жителей в вагоны-теплушки, для чего на построенном специально для этой цели тупике было поставлено 50 вагонов, из которых 40 было назначено для целей обсервации, а 10 для чумной больницы.
Через месяц была оборудована чумная больница в бараке, построенном когда-то во время холерной эпидемии. По распоряжению из Харбина было приступлено к осмотру проходящих поездов, к дезинфекции багажа, почты, сырья и перевозимых тарбаганьих шкур.
Когда на обсервацию стали брать всех соприкасавшихся с больными, китайцы стали выбрасывать больных на улицу, а от находимых на улице больных невозможно было добиться сведений об их местожительстве. Ночные обходы также не дали удовлетворительных результатов. Тогда было решено произвести общую эвакуацию жителей поселка в теплушки. За исключением 700 наиболее надежных в эпидемическом смысле обывателей, все остальные около 3700 были выселены. Их дома и одежда были подвергнуты тщательной дезинфекции, в бане они не были вымыты. Через 17 дней после этого эпидемии прекратилась.
Д-р Малов подвергает сомнению утверждение д-ра Будберга, что 27 октября можно считать началом Фуцзядянской и Харбинской эпидемии. Лишь 16 октября, то есть более месяца после начала Маньчжурской эпидемии, железнодорожная администрации запретила свободное передвижение китайцев по Китайской Восточной железной дороге.
Д-р Малов считает, что этот промежуток времени, по приблизительному подсчету, около 3000 китайцев, испуганных эпидемией, покинуло поселок. Нужно думать что именно эти беглецы посеяли эпидемию в Харбине, Цицикаре, Ашихэ, Куаньченцзы и т.д., замечена она была гораздо позже, где появлялась в этих местах.
Д-р Малов особенно отмечает два интересных факта. 1. Когда хватились, что превысили власть, поставив оцепление поселка, и таковую сняли, жители стали покидать поселок и занесли чуму в Чжалайнор, где она унесла 150 жертв. 2. В Маньчжурии было констатировано 392 случая заболеваний чумой, а расследование окрестностей по прекращении эпидемии обнаружило 191 выкинутый труп.
По мнению д-ра Малова, необходимо устанавливать карантин для отъезжающих из зараженной местности, так как в инкубационном периоде чума не констатируется. Кровохарканье почти первый признак, по которому можно установить заболевание. Относительно техники обсервации он делает добавление: 6 врачей ежедневно утром и вечером осматривали обсерви-руемых. Термометрия не применялась. Для обнаружения больных заставляли всех быстро покинуть теплушки, запоздавших отделяли и подвергали более подробному осмотру. Такому же осмотру подвергали и запоздавших при быстром водворении в теплушки. Остальные считались вне подозрений.
Работало на Маньчжурской чуме 9 врачей, 26 фельдшеров и 76 санитаров (не считая 50 носильщиков).
Сывороточное лечение, примененное в 18 случаях, не дало утешительных результатов. На основании вышеизложенного д-р Малов приходит к такому заключению:
Необходимо изучить тарбаганий промысел соответственной организацией на месте. Кратковременная экспедиция помочь в этом бессильна, как показал опыт прошлых годов. Необходимо иметь на ст. Маньчжурия врача-бактериолога, лабораторию и больницу. В помощь врачу необходимо дать несколько фельдшеров, которые, подавая помощь населению в открытых в разных местах амбулаториях, должны в то же время обследовать случаи тарбаганьей болезни.
По поводу доклада открылись прения.
Д-р Гиллерсон полагает, что меры, сводящиеся к эвакуации и обсервации, нуждаются в основательной критике. Для оценки этих мер прежде всего необходимо сравнить количество заболеваний среди эвакуированных с количеством заболеваний среди жителей в прежней их обстановке до эвакуации.
Когда из перекрестных прений с д-ром Маловым выясняется, что процент заболевания среди эвакуированных значительно меньше процента заболеваний, наблюдавшихся раньше, д-р Гиллерсон изменяет характер своего возражения, заявляя, что против указанных мер можно возражать и априори. Например, нежелательным является смешение жителей различных частей поселка в вагонах. В один вагон могут попадать обитатели незараженных и обитатели зараженных кварталов. Таким образом, могут заразиться те, которые остались бы здоровыми при естественных условиях. Необходимо в вагоны размещать соответственно группировке населения в данной местности. Нельзя возражать против термометрии, так как часто температура повышается гораздо раньше появления кровавой мокроты.
Студент Исаев добавляет, что, именно, термометрия, а не что другое, обнаружило заболевание студента Мамонтова.
Д-р Будберг задает вопрос докладчику, сообщались ли между собою обсервируемые.
Профессор Заболотный полагает, что термометрия как диагностический прием гораздо предпочтительнее того способа обнаружения больных, о котором сообщал докладчик. Можно указать много случаев, где термометрия обнаружила заболевание. К мнению докладчика о необходимости исследования тарбаганьей болезни профессор присоединяется, но не согласен с тем, что к этому делу в виде ближайших его выполнителей следует пригласить фельдшеров. Всюду стремятся медико-санитарное дело поручить врачам, а не фельдшерам. Нет оснований отрицать пользу экспедиций, так как для исследования больного тарбагана достаточен весьма несложный инвентарь и само исследование сводится к довольно несложным манипуляциям. Трудность не в исследовании больного тарбагана, а в его нахождении.
Профессор соглашается с мнением докладчика, что чума в Маньчжурия имеет эпидемической характер и говорит, что это лишний раз подтверждает необходимость исследования тарбаганьего вопроса.
Д-р Козубовский задает вопрос докладчику, установили ли, что считающийся выздоровевшим от чумы мальчик Шмокляревский действительно болен чумой.
Д-р Малов отвечает на сделанные ему возражения и поставленные вопросы. Не отрицая пользу термометрии абсолютно, он полагает, что одной термометрии без карантинных мер обойтись невозможно: это дает возможность находящемуся в инкубации уехать далеко от очага и заразить новые места. Меру обнаружения больных на Маньчжурии он не рекомендует, а только о ней рассказывает. Что касается общения между обсервируемыми, то его прекратить не удавалось: на работах по обслуживанию теплушек китайцы приходили между собою в более или менее близкое общение. Относительно группировки обитателей теплушек д-р Малов сообщает, что обсервируе-мые размещались совершенно свободно и нужно думать, что группировались по родству и знакомству, т.е. так, как это желательно, по мнению докторов Будберга и Гиллерсона.
Относительно непригодности фельдшеров на самостоятельной медико-санитарной работе, д-р Малов присоединяется к мнению профессора За-болотного, но думает, что обслуживать это дело силами врачей по тяжелым местным условиям жизни невозможно. Он предполагал поручить фельдшерам только дело отыскания больных тарбаганов. Все остальное, по его мнению, необходимо поручить врачу.
По поводу мальчика Шмокляревского д-р Малов сообщает следующее. Его мать умерла от чумы. Заразившиеся от нее при уходе за нею акушерка и прислуга также умерли. Мальчик все время находился при матери и спал с нею. Заболел он на третий день; причем констатировалось притупление перкуторного звука в легком и высокая температура; мокроты не было. Бактериоскопические исследования мокроты, взятой из зева, давали картину подозрительных на чуму палочек. По выздоровлении больного, сыворотка крови больного имела агглютинирующие свойства в разведении 1:10.
Профессор Заболотный полагает, что опыт чумы на ст. Маньчжурия дал весьма интересные данные. Там в вагонах были групповые заболевания. Это показывает, что заболевшие часто не обнаруживались раньше, чем успевали заразить многих, находящихся в вагоне вместе с ними. При термометрии вероятность такого упущения была бы гораздо меньше и возможно, что было бы не 63 заболевания, как-то наблюдалось в теплушках после эвакуации, а всего 3. Относительно мальчика Шмокляревского профессор высказывается, что агглютинирующее свойство сыворотки крови в разведении 1:10 не имеют серьезного диагностического значения. Часто сыворотка крови здоровых людей дает агглютинации в разведении 1:20 и даже 1:30.
Д-р Богуцкий характеризует предприятия на ст. Маньчжурия, как по преимуществу принудительные. Он полагает, что хорошо организованная обсервация добровольно не уступит, а, быть может, превзойдет меры, описанные д-ром Маловым. Такой добровольной обсервацией д-р Богуцкий считает ночлежные дома.
Опыт Харбина показал, что они могут сыграть исключительную роль как фильтр для обнаружения заболевших. Преимущество этого вида обсервации в том, что, как оказалось, около 80% заболевших удается обнаружить до входа в ночлежные дома. Таким образом, почти избегается опасность заражения внутри обсервационного помещения. Что касается оцепления, то опыт Харбина показал, что в ряду других мероприятий, направленных к обнаружению больных, эта мера занимает последнее место: на пропускных пунктах было обнаружено всего 7,6% всего количества больных. Д-р Богуцкий констатирует тот факт, что против термометрии как таковой никто не возражал. В заключение вносятся предложения: в последнем заседании вынести по намеченным вопросам резолюции — как формулированный итог приобретенного опыта.
По предложению председателя, собрание аплодисментами благодарит д-ра Малова за его интересный доклад.
Заседание закрывается в 11,5 часов ночи.
Совещание врачей 9 мая 1911 года.
Председатель: доктор В.М. Богуцкий.
Присутствовали: профессор Д.К. Заболотный; врачи: Чурилина, Грабовс-кий, Хавкин, Марголин, Будберг, Ольшевский, Карпов, Мозолевский, Браун, Малов, Громашевский, Казаков, Паллон, Мещерский, Исаев, Пут-винский, Пистоль, Кирчев, Сороченко, Ульрих, Белохвостов, Бутовский, Лазовский, Тверской, Степанова, Яльцева, а также директор Русско-Азиатского банка Г.Г. Кугушев, начальник Коммерческих училищ Н.В. Борзов, капитан В.Г. Рожалин и заведующий Харбинской Метеорологической станцией Павлов, секретарь совещания П.П. Попов.
Д-р Будберг читает доклад на тему — имеется ли зависимость от пола, возраста и конституции при заболевании легочной чумой. Докладчик считает ненаучным приходить к каким-либо выводам на основании одной статистики. Нужно знать условия жизни китайцев и судить, принимая во внимание их.
Сначала доктор Будберг устанавливает способ заражения. По его мнению, теорию пылевой инфекции необходимо исключить, а приемлема лишь теория инфекции влажным материалом через слизистые оболочки рта и носа. Больше всего опасности представляет больной. Судя по затуманиванию зеркала, приставленного к его рту, с выдыхаемым воздухом несется большое количество заразного материала.
По мнению докладчика, дети не заражаются благодаря своему малому росту, женщины — благодаря тому, что их мало и помещаются они отдельно от мужчин. Перевес заболеваний в Фуцзядяне среди лиц преклонного возраста объясняется тем, что в ночлежных домах по преимуществу ночуют китайцы старше 30 лет. В деревнях зависимость от возраста другая: умирают по преимуществу лица моложе 25 лет, большинство из них курит опий, пользуясь общими трубками.
Ослабление организма по каким-либо причинам также, по мнению докладчика, не предрасполагает к заражению. Он видел достаточно, чтобы судить так, случаев, где оставались слабейшие. Иммунитет же некоторых отрицать, по-видимому, нельзя, хотя ничего нельзя сказать о его природе. В заключение, докладчик, указывая на замеченное им и его сотрудниками головокружение вблизи объеденных собаками животных, и в чумной больнице. Полагает, что это зависит от рассеянного в воздухе этих мест чумного токсина. Это, по мнению докладчика, подтверждается и тем, что за эпидемию найдено много павших животных, бактериологическое исследование которых на пестбациллу не дало положительных результатов.
Профессор Заболотный отмечает доклад, как чрезвычайно интересный по сообщаемым данным об условиях жизни китайцев. Эти данные, не всем доступные для наблюдения, могут в некоторых случаях помогать в уяснении условий, способствующих или препятствующих заражению. Однако в области более широких вопросов, профессор с докладчиком согласиться не может. Конечно, нет сомнения в том, что заражение происходит и через слизистые оболочки, но заражение через вдыхание распыленного заразного материала в настоящее время также вне сомнений. Что касается вопроса, не несет ли заразу выдыхаемый больным воздух, это подвержено большому сомнению и есть опыты, решительно отвергающие эту гипотезу. Не дыхание больного, а кашель опасен. По опытам, произведенным профессором в Мукдене с чашечкой, поставленной на пути кашлевых брызг, видно, что эти брызги несут громадное количество чумных палочек, чашечка, поставленная на 1 метр от больного, через сутки сплошь покрывается чистыми чумными колониями. Брызги больного также, по-видимому, способны оплодотворять воздух чумными палочками. Что касается мнения о вдыхании чумного токсина как причине смерти, то это — чистая гипотеза.
Причина гибели некоторых животных найдена, она гораздо проще сложных теорий: сороки, например, гибнут от филярии, которую неоднократно удалось найти в их крови. Заражение через соприкосновение с предметами, бывшими в близком соседстве с больными, профессор не отрицает, но думает, что эта возможность нисколько не исключает возможности заражения, благодаря пылевой и капельной инфекции.
Д-р Будберг напоминает об опийной трубке, которая послужила причиной заражения целого длинного ряда лиц, которые последовательно ею пользовались. Кроме того, он рассказывает следующий случай. К фанзе одного китайца подошел нищий и попросил пить. Видя, что он болен, хозяин отказал в просьбе. Живший же рядом его брат подал нищему чашку с водой. Несмотря на то, что первый брат был вдали от больного, а второй ближе него, заболел и умер сначала первый, который неосторожно напился из зараженной чашки, а потом уже второй, заразившийся от той же чашки.
По мнению докладчика, из этого случая следует, что заражение может быть только через слизистые оболочки, пришедшие в контакт с зараженным предметом.
Д-р Богуций по поводу меньшего процента смертности среди женщин и детей, в сравнении с смертностью среди мужского населения, сообщает, что это явление совпадает с общими данными статистики заболеваний в России. Это вполне понятно, если принять во внимание тот факт, что мужчины, по своей роли в жизни, чаще подвергаются опасности заразиться. Такие данные по поводу смертности при чуме очень интересны, как подтверждающие выводы общей статистики. По мнению докладчика о незаразности трупов, д-р Богуцкий сообщает, что во время чумной эпидемии в Инкоу заболевания распространялись по пути движения увозимых из города в различные места трупов.
Д-р Будберг возражает, что то была чума бубонная. Профессор Заболотный дает справку о заражении на поминках от трупов жителей села Владимировки, погибших от бубонной чумы.
Д-р Малов сообщает, что более 1 тыс. трупов было перенесено мортуса-ми и никто из последних не заразился, несмотря на то, что при этом не принималось особых мер предосторожности. Не утверждая, что трупы не заразны, доктор полагает, что в силу тех или иных причин заразность их минимальна.
Павлов считает, что обезвреживанию трупов способствует солнце и воздух.
Д-р Будберг возражает, говоря, что его мнение касается и тех трупов, которые не были на солнце, а были спрятаны в подвалах.
Д-р Хавкин говорит, что трупы бывали и ночью и все-таки заражения от трупов не наблюдалось. Он объясняет это меньшей возможностью капельной и пылевой инфекции, благодаря замерзанию.
Д-р Ольшевскй напоминает, что были и не замерзшие, мягкие трупы.
Заболотный полагает, что вместо того, чтобы создавать сложные теории по данному вопросу, проще и вероятнее предположение, что трупы менее заразны, благодаря, прежде всего, тому, что устранена опасность капельной инфекции, зависящей от кашля больного.
Начальник Коммерческих училищ Н.В. Борзов приводит несколько случаев, где дети, несмотря на близкое общение с больными родственниками, остались здоровы и просит компетентное собрание выяснить, не имеют ли эти случаи отношения к гипотезе более слабой, в сравнении со взрослыми, восприимчивости детей к чумной заразе.
Студент Бутовский приводит еще один случай, где больная чумой г-жа Краснодемская целовала свою дочь.
Д-р Хавкин вставляет: «кажется, этого не было».
Д-р Будберг сообщает, что наблюдал достаточно случаев, когда в заразных домах чума косила детей наравне со взрослыми.
Д-р Лазовский наблюдал случаи, где при одинаково благоприятных для заражения условиях чума уносила детей, взрослые же оставались живы.
Профессор Заболотный полагает, что вопрос о сравнительной восприимчивости к чумной заразе детей нуждается в дальнейших наблюдениях. Однако предполагает возможность меньшей в сравнении со взрослыми восприимчивости по аналогии с холерой, где дети часто не заболевают, являясь лишь носителями холерного вибриона, также, заболевая, они легче ее переносят, чем взрослые.
Д-р Богуцкий сообщает, что во время холерной эпидемии в Подольске и Люблинской губернии заболевания детей наблюдались в начале эпидемии и в конце ее. В добавление к сказанному профессором Заболотным он сообщает, что холера в Люблинскую губернию была занесена ребенком — носителем вибриона.
По предложению председателя, собрание благодарит доктора Будберга за его интересный в практическом и теоретическом отношениях доклад и принимает предложение председателя сократить время речей до 5 минут и устанавливает норму однократного выступления.
Д-р Малов читает доклад студента Новотельнова «Обсервационный, изоляционный и чумные пункты».
Д-р Хавкин читает доклад на ту же тему, которая отчасти служит дополнением к докладу студента Новотельнова, отчасти вносит в него поправки. Поправки доктора Хавкина касаются тех мест доклада, где докладчик, не основываясь на доказанных фактах, передает недостаточно критические суждения о деятельности пункта со стороны людей или далеко стоявших, или почему-либо пристрастных. В конце доклада доктор Хавкин считает необходимым сделать следующий вывод: необходимо организовать постоянный госпиталь на случай будущих эпидемий и подготовить персонал.
Собрание, по предложению председателя, описывающего особо трудные условия, в которых приходилось работать докладчику, благодарит последнего аплодисментами.
Студент Исаев читает свой отчет «О деятельности ночлежных домов во время чумной эпидемии в г. Харбине» (отчет напечатан целиком особо). На основании своего отчета студент Исаев считает необходимым и на будущее время создать приют для китайской голытьбы.
По поводу доклада доктор Будберг сообщает, что страшное зло особенно ощутилось во время эпидемии, это — опиекурильни, азартные дома и т.д., которые в настоящее время почему-то особенно растут в количестве.
Д-р Марголин не согласен с докладчиком в выраженном в его докладе мнении, что город ничего не делает в смысле больничной помощи китайскому населению, и по просьбе профессора Заболотного сообщает процент китайцев, проходящих через здешние больницы, это 5% всего числа или 50 человек в год.
Д-р Богуцкий указывает на то, что в ночлежном доме Тифонтая в настоящее время лежит около 20 человек тифозных китайцев, из которых есть умирающие, и город не может их принять в больницы. По мнению Богуц-кого, город не отказывает в помощи и даже уплачивает за содержание в больнице, но далеко не всех нуждающихся в том же может удовлетворить.
Студент Белохвостов докладывает «Сведения о ходе чумной эпидемии в районе правого берега Сунгари от г. Ашихэ до г. Лахасусу включительно». Из этих сведений следует, что чума в обследуемые им местности была занесена из Харбина, за что говорит наибольшее количество заболеваний в местностях, лежащих ближе к Харбину. Распространению эпидемии содействовали антисанитарные условия и значительная скученность населения городов. Чума подавлялась полицейскими мерами, без участия врачей с европейским образованием.
Дезинфекция в фанзах, где были больные, или совсем не производилась, или производилась очень несовершенно. Трупы умерших от чумы были похоронены в общие могилы и только в Ашихэ были вырыты и сожжены (по распоряжению даотая).
Количество смертности от чумы выражается в следующих цифрах:
Местность Заболело и умерло % смертности Ашихэ и окрестности 50000 жителей 1795 3,59 Пинчжоу и окрестности 276 677 жителей 1215 0,4 Фан-джень-сьянь и окрестности 26564 жителя 220 0,9 По предложению председателя, собрание аплодисментами отмечает важную роль, которую сыграли студенты в подавлении минувшей эпидемии. Собрание закрывается в 1 час ночи.
Совещание врачей 13 мая 1911 года.
Председатель: доктор В.М. Богуцкий.
Присутствовали: проф. Д.К. Заболотный, помощник Управляющего по Гражданской части М.Е. Афанасьев, князь Г.Г. Кугушев. врачи: Чурилина, Грабовский, Пистоль, Кирчев, Карпов, Козубовский, Аккерман, Паллон, Бутовский, Тверской, Воскресенский, Розанов, Мещерской, Гинодман, Ольшевский, Путвинский, Ульрих, Н.В. Попов, Казаков, Мозолевский, Малов, Михалев. Слушательницы женских медицинских курсов Степанова и Яльцева, метеоролог Павлов и секретарь заседания Попов. Заслушан и одобрен протокол предыдущего заседания.
Г. Павлов читает доклад на тему: «Возможное влияние метеорологических факторов на ход эпидемии легочной чумы в Харбине зимой 1910—1911 гг.»
Ввиду господствующего взгляда, что источником чумы в Маньчжурии являются тарбаганы, живущие в норах, где должны оставаться и их трупы, докладчик вначале приводит данные о времени замерзания, оттаивания и глубине промерзания почвы на ст. Маньчжурия, по наблюдениям тамошней метеорологической станции за последние четыре года. Эти данные иллюстрируются двумя графиками.
В дальнейшем изложении докладчик касается хода эпидемии в Харбине и Фуцзядяне.
Его внимание привлекли огромные выступы (пять) на Фуцзядянской кривой. Беднейшая часть населения Фуцзядяна, в среде которой легочная чума особенно свирепствовала, с самого начала эпидемии была лишена обычных средств существования. На этой лишенной пристанища массе очень сильно должны отзываться резкие перемены температуры воздуха.
Всем упомянутым выступам Фуцзядянской кривой за 2, 3, 4, в среднем за 3 дня предшествовало значительное понижение средней суточной температуры. Желая удостовериться, нет ли здесь случайного совпадения, докладчик разработал более точные данные о смертности на Харбинском чумном пункте. Им взята центральная часть эпидемии, 66 дней, от 18 декабря до 23 февраля, между двумя перерывами.
Отобрав дни с понижением температуры больше 5°С, он суммирует средние числа смертных случаев, и строит сглаженную кривую. С целью исключить возможное влияние побочных причин, таких кривых он строит шесть (дни с понижением: 1) больше 5–11°С; 2) больше 10–3°С; 3) больше 5°С и отстоящие один от другого не меньше, чем на 10 дней — 5°С; аналогичные три кривые строит для понижения средней ночной температуры (11, 2, 4°С).
Ход кривых прослеживает в течение 10 дней.
Все они дают два максимума. Первый на 5 кривых через 3 дня — увеличение смертности по сравнению с исходным пунктом от 23,8% до 84,8%, и ни одной через два дня. Докладчик объясняет этот максимум тем, что в дни с сильно пониженной температурой беднота приходила в более тесное соприкосновение, в большем числе заражалась и через 3 дня умирала.
Второй максимум на 5 кривых наступает через 7 и 8 дней (увеличение от 6,6% до 55,2%). Лишь на одной кривой впадина между первым и вторым максимумом слабо выражена, но второй максимум на 6-й и 7-й день все-таки достигает 34 и 33%. Объяснение его докладчик и видит в увеличении заражаемости при возросшем числе трупов первого максимума от переодевания в снятую одежду при уборке и выбрасывании.
В таких размерах группировка цифр абсолютно невероятна. Обнаруженная зависимость так велика, что заставляет докладчика высказать предположение, не был ли быстрый подъем Фуцзядянской кривой около 20 декабря вызван резким понижением температуры. Действительно в начале эпидемии этих резких понижений не было, но с 14 по 17 декабря за 4 дня температура понизилась на 16,9%.
Докладчик считает весьма вероятным предположение, что за эти дни искавшая пристанища беднота разнесла заразу из нескольких (5–6) очагов до всему Фуцзядяну. Полученный вывод докладчик не считает возможным обобщать. Обнаруженная зависимость обусловливается специфической особенностью Харбина и Фуцзядяна — наличием в начале эпидемии огромной массы бездомной китайской бедноты.
В последней части доклада, докладчик касается вопроса о прекращении эпидемии легочной чумы в Маньчжурии. Повсеместное почти одновременное ее прекращение заставляет обратить вниманием на возможную роль метеорологических факторов. Не считая себя вправе касаться иммунитета и т.п. специально бактериологических вопросов, докладчик говорит о роли солнечного влияния, высушивания, ветра. Рассматривает опыт, произведенный врачами Мещерским и Оскановым под действием солнечного света и естественного высушивания на мокроту чумного больного. Хотя в обстановке опыта действие этих факторов было значительно ослаблено, через три дня все микробы погибли. По мнению докладчика, этот опыт дает право высказать предположение, что обильно засеянная микробами поверхность земли на улицах была совершенно продезинфицирована действием солнца, сиявшего в среднем по 7 часов ежедневно, и высушиванием. Пока был снег, и поверхность мерзлая, это действие парализовалось. На подошвах обуви с комочками земли и снега заносились микробы в большом количестве в полутемные с мокрыми земляными полами фанзы.
В конце февраля и начале марта снег по улицам истаивает, сметается ветром, верхний слой земли оттаивает. Консервировавшиеся в плевках и т.п. микробы приобретают подвижность. Ветер механически их переворачивает, освобождает от обволакивающей подсохшей слюны, как бы перетирая переносимым по поверхности песком. Солнечный свет и высушивание начинают действовать с полной силой. Теперь уже из фанз зараза начинает выноситься на улицы и здесь погибает. Эпидемия прекращается в первых числах марта. Такова, по словам докладчика, «гипотетическая картина губительного действия метеорологических факторов на чумного микроба, лежащего на поверхности земли в Харбине».
Они повсеместно уничтожали его, если не одними своими усилиями, то значительно этому содействовали.
Профессор Заболотный находит, что затронутый докладчиком вопрос очень интересен, тем более, что данные собраны с видимой любовью и старанием. Но тем не менее этот доклад лишний раз обнаружил несостоятельность попыток сблизить данные метеорологических явлений с ходом эпидемии. Для научного исследования этого вопроса, прежде всего, необходимо взять только два каких-либо находящихся во взаимоотношении фактора. Между тем докладчику приходится объяснять исследуемое явление сразу несколькими факторами: то температурой воздуха, то влажностью, то солнечным светом; иногда он должен принимать во вниманием даже действующие мероприятия или условия жизни населения. Если взять почти всю массу факторов и прибавить сюда большое количество чистых гипотез (напр., относительно пыли и жизни микроба в ней), то можно с одинаковым правом утверждать что угодно. Сближение не выдерживается в цельности. А что касается математического метода в статистике, то с ним, как показывают прежние попытки, нужно быть очень осторожным.
Г-н Павлов, указывая на то, что влияние метеорологических факторов в жизни растений признается, высказывает убеждение, что эти факторы должны влиять и на жизнь микробов чумы.
Д-р Розанов говорит, что при постановке диагноза всегда принимаются во внимание всевозможные влияния, между прочим, и совпадающие по времени метеорологические влияния, а потому известную зависимость количества чумных случаев от явлений в природе он отрицать не видит достаточных оснований. Однако, скорее всего, имеется причина зависимости от понижения и повышения почвенных вод.
Д-р Козубовский указывает на существующую связь между временем года и формой чумы и указывает на сведения в докладе относительно промерзания почвы. Эти сведения наводят на мысль об опасности, которую представляют собой зарытые трупы.
Д-р Воскресенский говорит, что кривая, служившая исходным пунктом для заключений докладчика, не может служить вполне научным основанием для этой цели, так как она составлена по спутанным данным: одни погибали в естественных условиях, другие — в условиях чумной больницы.
Г-н Павлов говорит, что здесь играет роль не смертность, а главным образом заражаемость, которая происходит в естественных условиях.
Профессор Заболотный говорит, что общая зависимость клинической формы чумы от температуры установлена. Всем известно, что легочная форма развивается главным образом в холодное время года, а бубонная — в теплое. Однако подвержено сомнению, можно ли установить эту зависимость в подробностях. Очень вероятно, что главное влияние на ход чумных заболеваний играли не метеорологические явления, а жилищные условия.
Г-н Павлов говорит что,именно, плохие жилищные условия и помогали метеорологическим явлениям сыграть роль.
Д-р Богуцкий сообщает, что санитарная статистика сделала много попыток выяснить роль метеорологических факторов в развитии заразных заболеваний, но до сего времени ни к каким результатам эти попытки не привели. Единичные, более иди менее удачные, сопоставления еще не дают права вывести закон. По поводу прочитанного доклада интересно привести тот факт, что на о-ве св. Макрикия наблюдения как будто бы дают основание утверждать обратное тому, что доказывает докладчик: там считают, что смертность повышается вместе с повышением температуры. На доклад г-на Павлова нужно смотреть как на одну из попыток. Заключений сделать никаких нельзя, но приветствовать попытку следует.
Собрание приветствует докладчика и аплодирует.
Д-р Б. М. Паллон читает отчет о санитарных мероприятиях в Новом Городе во время чумы 1910—1911 гг.: 7-й врачебно-санитарный участок расположен на 38 улицах и состоит из 620 домов. Население его составляет 8305 человек европейцев и китайцев. Постоянно проживает на участке 1682 китайца, кроме того, есть временно-рабочие, так что население китайское колеблется от 1969–2119 человек. Занятие европейцев: служащие КВЖД и частные предприниматели.
Европейское население участка поставлено в сравнительно удовлетворительные условия, за исключением русских бараков против Коммерческих училищ, Жандармского управления, Новогороднего и Старопристанского участков и нескольких общежитий.
Китайское население изолировано от европейцев и сгруппировано в бараках при депо, дровяном складе, на углу Железнодорожного проспекта и Соборной улицы. Бараки тесны, темны, грязны и почти у всех протекают крыши. Помойных ям нет достаточного количества.
Магазины и лавки 7 участка содержались довольно опрятно. Киоски же и китайские мелкие лавчонки содержались крайне грязно. Воду население участка получает из колодцев (80), помп (13) и нескольких водопроводов. Колодцы в большинстве случаев требуют ремонта и очистки.
Санитарные мероприятия.
Главное внимание было обращено на санитарное состояние китайского населения. В бараках за депо уничтожены пристройки, отчего они стали светлее. Бараки же на углу Железнодорожного проспекта и Соборной ул. частью были отремонтированы, частью уничтожены, а некоторые из них существуют до сих пор, хотя совершенно не пригодны для жилья. Всего с января до апреля уничтожено 4 барака, 1 ледник; отремонтировано 5 бараков и предназначено к уничтожению 13 бараков. В китайских лавчонках при бараках устроены деревянные полы, устланные линолеумом, стойки и столы покрыты клеенкой, стены обиты обоями, съестные продукты закрыты, за товарами установлен строгий медицинский надзор. При магазинах и лавках были устроены отдельные помещения для набивальщиков папирос. Киоски частью уничтожены, а остальные приведены в лучший вид. Были осмотрены все ледники, и многие из них потребовали ремонта. Общим недостатком 7 участка является переполнение помойных ям и отхожих мест, вследствие недобросовестного отношения к делу железнодорожного подрядчика, санитаров и смотрителей зданий. Для приведения колодцев в лучшее состояние было возбуждено ходатайство перед Бюро. Водоносам предложено, и некоторыми выполнено, устроить шкафы для ведер. Кроме всего этого, устраиваются ежедневные обходы и осмотры дворов, жилых помещений, общественных учреждений, магазинов и т.п., составление санитарных листков. Санитарная работа началась с середины февраля, а до этого времени главное внимание было обращено на противочумные мероприятия. Чумных случаев на 7 участке было 34: 20 больных чумой и 14 трупов. Такое сравнительно небольшое количество объясняется отчасти изолированностью китайцев этого участка от остального китайского поселка, их сравнительно небольшою численностью, а главным образом отсутствием ночлежек и разного рода притонов. Чумных очагов на участке было только два: фанза за депо против 22 роты и 1 барак на углу Железнодорожного проспекта и Соборной улицы. Из фанзы за депо взято 5 трупов, 3 больных чумой и мальчик Янгуй, руки, платье, лицо и находившийся в руках кошелек которого были измазаны кровью; находился он между трупом и больным чумой, и несмотря на все это он остался жив и здоров до сих пор. Второй очаг был в бараках № 1 и 2, откуда взято 3 чумных и 1 труп. Остальные чумные на участке появлялись случайно, заболевая же в другом месте. Все больные чумой китайцы — мужчины. Среди трупов — одна женщина, из европейцев заболело трое: французский врач Мэньи, кондуктор Красно-демский и его жена. У Краснодемских была 6-летняя дочь, которая спала на одной постели с больной матерью, целовалась с ней и целовала мертвого отца, но она осталась здорова. С доктором Мэньи все время находился бойка, ухаживавший за ним дома и на чумном пункте, он остался здоров.
Всего на изоляцию было отправлено 9 китайцев, в их числе один мальчик, заболело чумой 3; из европейцев отправлено 2 мужчин и 2 женщины и одна девочка, заболела чумой одна женщина. На обсервацию отправлено: китайцев 1152, заболело 1, европеец 1; на местной обсервации осталось 23 китайца и 46 европейцев. Наибольшее количество чумных приходится на январь месяц.
На отыскивание чумных и трупов устроены ночные облавы, ночные и дневные осмотры, термометрирование китайцев, работавших группами более 10 человек. Частные предприниматели, имевшие более 10 человек китайцев, должны иметь фельдшера для термометрирования. Китайцы дровяного склада Материальной Службы (250 чел.), городского участка Службы Пути (146 чел.), 8 участка Службы Пути (12 чел.) и паровозного депо (300 чел.) термометрировались персоналом 7 участка.
Таким образом, медицинским персоналом, находившимся у частных лиц, термометрировались 168 человек, а медицинским персоналом 7 участка термометрировалось 808 человек. Термометрирование при депо 400 человек производилось одним фельдшером и 1 фельдшерицей, в особо устроенных бараках: один для 300 китайцев, а другой для 100 русских; термометрирова-ние производилось в продолжение часа, с 5 до 7 часов утра. Подозрительные по чуме оставались в изоляционной комнате, мокрота их отправлялась на исследование в центральную лабораторию; благодаря термометрии было открыто несколько чумных. Чумные были отправляемы в чумный барак, а подозрительные оставлялись или на месте, если это было безопасно, или в особой карете отправлялись на изоляцию в Московский чумный пункт. На местной обсервации оставлялись очень редко, и никто из местнообсерви-руемых не заболел. У всех чумных больных и трупов бралась мокрота на исследование.
В жилых же помещениях производилась дезинфекция и после этого помещения или ремонтировались, или сжигались.
В заключение д-р Паллон высказывает благодарность работающему совместно с нею персоналу и высказывается за необходимость:
1) учреждения постоянной санитарной организации в городе;
2) своевременной подготовки санитарного персонала;
3) больницы для китайцев.
Д-р Богуцкий отмечает, что весьма важно приучить население к проведению тех или иных санитарных мероприятий. Это вполне удалось Беатрисе Михайловне Паллон. Очень важно также произвести санитарную опись города. Это лежит на врачах новой организации.
Доклад д-ра Паллон дает для будущих работников на этой почве богатый материал в смысле руководства. Собрание закрывается в 12,5 час. ночи.
Общие потери от эпидемии легочной чумы 1910—1911 гг. в Маньчжурии. Динамика заболеваемости легочной чумой в Маньчжурии в 1910—1911 гг. с указанием начала эпидемии в отдельных населенных пунктах приведена в табл. 31.5.
Данные табл. 31.5., по мнению И.Л. Мартиневского и Г.Г. Моляре (1971), не отличаются точностью, но мы приводим их потому, что они позволяют определить если не точное количество потерь, то хотя бы их порядковую величину. Замечания И.Л. Мартиневского и Г.Г. Моляре только подчеркивают тот размах, который могут приобрести эпидемии чумы в Маньчжурии. Теперь ознакомимся с замечаниями этих авторов.
Первый случай легочной чумы на станции Маньчжурия был зарегистрирован 12 октября 1910 г., а по данным, приведенным в табл. 31.5., начало чумы на станции Маньчжурия отмечено 25 октября 1910 г. В табл. 31.5. начало чумы в Харбине отмечено 8 ноября 1910 г., в то время как, по данным В. М. Богуцкого (1911), первый случай чумы в Харбине был зарегистрирован 27 октября 1910 г., причем нельзя поручиться за точность последней даты.
Имеются официальные сведения о появлении эпидемии чумы в Хунчуне и Янцизифу, лежащих вблизи границ Уссурийского края.
В табл. 31.5 многие населенные пункты, где отмечались заболевания чумой, не включены. Нет данных о Цицикаре, где с начала эпидемии по 24 января (4 февраля) от чумы умерло около 1000 человек, в последние дни умирало от 40 до 50 человек в сутки, а в китайском городе Куанченцзы смертность возросла до 100 случаев в сутки.
«Русские ведомости» (1911) сообщили о сокрытии чумы в городе Сахалянь (расположенном недалеко от Благовещенска). Когда в Маньчжурии свирепствовала эпидемия, он считался свободным от чумы. Однако весной того же года в овраге в районе этого города было найдено 800 трупов (рис. 79).
Эти цифры в основном приводятся по населенным пунктам, расположенным в полосе отчуждения КВЖД, заболеваемость в селах, удаленных от железных дорог, никем не была учтена, а лишь отмечено, что чумой были сильно поражены села и деревни вокруг Цицикара и Харбина. Не прослежен также путь распространения чумы, и мы не знаем, где появились первые заболевания в городах и селах, и заносилась ли чума из города в деревни или, наоборот, из деревень в города. Приблизительно число жертв от чумы, по данным Э.П. Хмара-Борщевского, достигала в провинции Хэйлунцзян 15 295 человек, в Гиринской провинции 27 476 и в Мукденской 5259. По данным By Лиен Те, в Маньчжурии погибло около 100 тыс. человек. Однако даже эта цифра, по мнению И.Л. Мартиневского и Г.Г. Моляре (1971), занижена.

79. Весной 1911 г. По всей Маньчжурии находили тысячи трупов, данные о которых не вошли ни в какую статистику
Кроме того, не приведены данные о заболеваемости в войсках, где отдельные китайские гарнизоны вымерли полностью.
Таким образом, в Маньчжурии эпидемия легочной чумы вспыхнула 6 октября 1910 г., охватив Фудзядян, Харбин, Залайнор, Хайлар и Ци-цикар, и распространилась на запад от Маньчжурии по Восточно-Китайской железной дороге. К концу декабря эпидемия распространилась на восток, почти вплоть до Владивостока, на юг, в Шаньхунь и Мукден, вплоть до Дальнего (на расстоянии 1100 миль от станции Маньчжурия), и затем через море, в Тьензин и Шанхай, унося повсюду неисчислимые жертвы. Наконец, во второй половине марта 1911 г. эпидемия стала ослабевать, а к середине апреля она почти внезапно прекратилась.
ОЧЕРК XXXIII
ЗАБЫТЫЕ ЭПИДЕМИИ ЛЕГОЧНОЙ ЧУМЫ НА ДАЛЬНЕМ ВОСТОКЕ
(1921—1922)
Изучение закономерностей развития эпидемии легочной чумы в большом городе сегодня чрезвычайно важно в связи с возросшей угрозой биотеррористических актов. Не менее важным для сегодняшнего дня представляется и обобщение опыта борьбы с легочной чумой в условиях слабости власти, отсутствия денежных средств и распада системы здравоохранения. Описываемые в данном очерке эпидемии вспыхнули в смутный период нашей истории, и по его окончании были забыты, как, впрочем, и многие другие трагедии тех лет.
Чумное кольцо вокруг России. В начале 1918 г. серьезные опасения у правительства, возглавляемого В.И. Лениным, вызывала возможность заноса чумы вместе с войсками из Трапезунда (см. очерк XXXII). С началом эвакуации русских войск из Турции в октябре 1917 г. стали поступать сообщения о появлении чумы в Сочи, затем в Тифлисе. Но при проверке они оказались ложными. В начале 1918 г. появились сообщения о чумных заболеваниях в киргизских степях. Чума дала о себе знать в 12 урочищах, расположенных на расстоянии 20–30 верст друг от друга вдоль побережья Каспийского моря (между Астраханью и Гурьевом). Всего во всех урочищах заболело 87, умерло 82 человека. Из заболевших 1/5 часть страдала бубонной чумой, 4/5 — легочной. Было заражено 45 семейств. Эвакуировано по подозрению на чуму 470 семейств. Одновременно наблюдалась чумная эпизоотия среди мышей.
С 18 июня по 8 июля 1918 г. в Камыш-Самарской степи, в 90 верстах от Новой Казани, в трех семьях заболело чумой и умерло 8 человек. В Кур-Куле в 40 верстах от Тиновки в сентябре обнаружена легочная чума. В одной семье из 17 человек осталось в живых только трое детей. Но чума побывала еще в пяти семьях, сколько тогда действительно от нее умерло людей, осталось не установленным. По свидетельствам местных врачей, эпидемии предшествовала эпизоотия на сусликах, бактериологически не проверенная.
Потом, в связи с развернувшимися боевыми действиями, сведения о чуме перестали поступать. Но в начале 1919 г. в комиссариат здравоохранения валом повали телеграммы, сообщавшие о чуме то в одном, то в другом месте. Большой переполох наделала телеграмма из Симбирска, в которой сообщалось о «констатировании в Астрахани людей, подозрительных по легочной чуме» и «с очень небольшой заразительностью». Даже было получено требование начальника санитарной части Южного фронта о высылке противочумной сыворотки, резиновых халатов, кожаных шаровар, курток, шапок, очков и респираторов «ввиду появления в Астрахани легочной и бубонной чумы». К счастью, сведения об «астраханской чуме» оказались неправильными. В действительности это были случаи «испанского гриппа».
Чума на Русско-персидской границе. До установления твердого контроля Центрального правительства в 1921 г. над прилегающими к границе регионами, учет заболеваний населения чумой там не велся. В 1921 г. чума наблюдалась в районе Серакса. На территории Туркестанской республики по сообщению Туркестанского комиссариата здравоохранения, заболеваний чумой не было отмечено. Эпидемиологической разведкой район поражения определялся примерно в 375 кв. верст (15 верст по длине границы и 25 верст в глубину персидской территории). Всего зарегистрировано 38 заболеваний людей чумой. Из них 17 случаев, окончившихся смертью, обнаружены в первых числах мая в районе Серакса; 29 мая в том же районе еще три случая, подозрительных по чуме; затем семь заболеваний с быстрым смертельным исходом обнаружены в первых числах мая при объезде в Сергаб-Давленабаде; четыре случая зарегистрированы в Келсабаде и семь случаев в Сак-Мамеде. В начале июня наблюдались три случая заболевания чумой среди караванщиков, возвращающихся из Теджена.
Чума на территории Грузинской республики в 1920 г. Чума наблюдалась в городе Батуми, где было отмечено до 100 случаев (32 из них закончились смертью) заболеваний бубонной чумой за время с 5 июля до середину ноября. Эпидемии предшествовали чумные эпизоотии среди городских крыс и мышей. Но в самом батумском порту ни чумных эпизоотий среди крыс, ни заболеваний чумой людей зафиксировано не было. Широкогоров допускал возможность происхождения эпидемии из местного эндемического очага. Однако многие ученые тогда придерживались более понятной версии, что чума в Батуми была занесена пароходами, прибывающими из Константинополя, где осенью 1919 г. было зарегистрировано свыше 600 больных чумой.
Из других портов Черноморского побережья чума была отмечена в Новороссийске, где с 16 по 29 августа 1921 г. было зарегистрировано 7 заболеваний, из них 4 со смертельными исходами. Считалось, что в Новороссийск чума также была занесена из Константинополя.
Кроме того, 16 сентября в Новороссийском порту на пароходе, пришедшем из Ливерпуля и заходившем по пути в Дарданеллы для погрузки угля, было обнаружено два человека, подозрительных на чуму. Один из них скончался по прибытии парохода в порт. По пути в Новороссийск на этом же пароходе наблюдалось семь заболеваний неопределенного происхождения, окончившихся смертью.
Чума в Поволжье. Чумная вспышка наблюдалась в районе Таловки-Киргизской, в урочище Карамия (40 верст от Александрова-Гая и 5 верст от границы Саратовской губернии). С конца июля 1921 г. по февраль 1922 г. в трех семьях заболело 23 человека, из них выздоровело 7, умерло 16. Из 23 случаев было: 18 бубонной чумы, три легочной, один легочно-бубонной и один кожной чумы. Диагнозы устанавливались вскрытием трупов и бактериологическим исследованием трупного материала. Источником чумы, вероятно, была чумная эпизоотия сусликов. Вспышка обследована директором Саратовского микробиологического института «Микроб» доктором Никаноровым. Изголодавшееся за зиму население Поволжья набросилось на вылезших из-под земли сусликов и начало употреблять их в пищу в массовом количестве.
Чума на Дальнем Востоке. В 1920 и 1921 гг., в разных местностях, прилегающих к дальневосточным границам России, наблюдались чумные вспышки. Наиболее крупная из них была отмечена в Маньчжурии, где легочная чума истребила 4,5 тысячи человек (вторая маньчжурская эпидемия чумы 1920—1921 гг.), оттуда она была занесена в Дальневосточную республику.
Предыстория чумы 1921 г. на Дальнем Востоке. По сведениям военно-медицинского отдела при штабе японских войск в Сибири, полученных Приморской областной санитарно-исполнительной комиссией, на территории бывшей Российской империи чума появилась в августе месяце 1920 г. в районе Абайгайтуя. Этот казачий поселок, расположенный по границе Забайкальской области, находился в 28 верстах от станции Маньчжурия КВЖД. В истории чумных эпидемий и чумных вспышек Забайкалья поселок Абайгайтуй к тому времени уже был хорошо известен. В 1906 г. в середине сентября месяца некий казак поселка Абайгайтуй, Семен Перебоев, ездил в Монголию вместе с другими казаками для розыска разбойников. Во время поездки, очевидно на обратном пути, собака Перебоева поймала тарбагана, шкурку с которого Перебоев содрал. Возвратившись домой, Перебоев заболел и на третий день умер от легочной чумы. За Перебоевым заболела и вымерла его семья, затем семья Чипизубова (его прислуга), затем фельдшер Шитов, его прислуга и, наконец, кучер фельдшера Шитова, отвозивший его больным из Абайгайтуя в поселок Маньчжурию. Всего тогда заболело и умерло девять человек на протяжении одного месяца. Доктор Барыкин установил бактериологически чуму. Эта вспышка была потушена энергичными мерами при помощи огня: зараженные дома и имущество были сожжены.
Подобная вспышка чумы была и в 1905 г., но не в Абайгайтуе, а в другом поселке, расположенном в трех верстах от станции Джалайнор (см. очерк XXXI). В данном случае заболевания бубонной чумой начались с казака Алексия Козлова, ездившего на покос к поселку Абайгайтую. Заболел Козлов 15 августа, умер 19 августа. В поселке, где он жил, заболело 13 человек, умерло 12, один выздоровел. Эпидемия продолжалась около полутора месяца. Необходимо подчеркнуть, 1) что в этом поселке было 33 землянки, с населением около 180 человек, 2) заболели и умерли главным образом люди двух соседних землянок, связанных родственными узами.
В 1907 г. заболевания чумой наблюдались: в поселке Надаровском в конце августа; на разъезде 119 Забайкальской железной дороги в начале сентября; и у станции Харонор 13 сентября. Во всех этих случаях установлен факт самого непосредственного обращения заболевших чумой с тарбаганами (снятие шкурок и пр.).
В апреле 1920 г. жители поселка Харанор известил Читинскую противочумную станцию о падеже среди тарбаганов, а в августе—сентябре 1920 г. стали наблюдаться первые чумные заболевания среди людей, принявшие в дальнейшем эпидемический характер.
Эпидемия началась в конце августа 1920 г. почти одновременно в четырех пунктах: в районе станции Даурия, в поселке Абагайтуй, в поселке Каластуй и его окрестностях, в поселке Калцагайтуй и в ближайших к нему местностях. Все указанные населенные пункты расположены на правом берегу нижнего течения реки Аргунь, на расстоянии нескольких десятков верст один от другого. В районе станции Даурия в сентябре было зарегистрировано три заболевания бубонной чумой. Все они наблюдались среди солдат Даурского гарнизона. В то же время обнаружено одно заболевание бубонной чумой на разъезде №83 (между ст. Даурия и ст. Харанор), в семье путевого сторожа. Чума была установлена бактериологически. Одновременно с этим в поселке Абагай-туй зарегистрировано четыре случая также бубонной формы, в поселке Калайстуй — два случая, в поселке Калцагайтуй — семь заболеваний. Во всех указанных случаях заболевания протекали в форме бубонной чумы. Перечисленные 17 случаев наблюдались в конце августа, сентябре и начале октября 1920 г. Из 17 больных, двое выздоровели, остальные умерли. Этим закончился первый период чумной вспышки в разных местностях около реки Аргунь.
В Маньчжурии дело обстояло следующим образом. С 6 октября 1920 г. вспыхнула эпидемия чумы в Старом Хайларе (6 заболевших). Китайские власти пытались скрыть эпидемию, но она приобрела неуправляемый характер, с 15 октября по 28 октября там умерло от чумы еще 63 человека. Старый Хайлар — большой китайский город, имеющий железнодорожное сообщение на линии ст. Маньчжурия—Харбин—Владивосток.
Помимо этого пути Хайлар является конечным пунктом большого старинного китайского тракта, соединяющего этот город с целой областью поселений на запад и север от него.
Сопоставляя сроки появления чумы в городе Хайларе и окрестностях станции Маньчжурия, П.В. Захаров с соавт (1922), полагали, что чума сначала «гнездилась» в самом Хайларе, а затем распространилась к западу, на станцию Маньчжурия. Так полагал и цитированный ими доктор Лощилов (О ходе чумной эпидемии в полосе отчуждения по 20 февраля 1921 г. // Медицинский Вестник (Харбин). 1921. ? 1): «Первые заболевания очевидно чумой наблюдались, по позднейшим сведением доктора Ву Лиен Те, в октябре 1920 г. на окраине ст. Хайлара, около реки, где в фанзе заболели и умерли 7 китайцев, занимавшихся тарбаганьим промыслом. Затем стали наблюдаться случаи заболеваний и смертей среди китайских солдат, живших в железнодорожной казарме около моста, в версте от ст. Хайлар (к востоку) и, наконец, среди жившей в той же казарме семьи железнодорожного сторожа, в которой в ноябре заболели и умерли с явлениямибубонной чумы мать и трое детей; сам сторож болел и выздоровел. Далее чумная эпидемия была занесена в китайский город Старый Хайлар, где в дальнейшем и развилась уже в виде легочной чумы или, вернее, согласно вскрытиям доктора Н.С. Петина, чумы верхних дыхательных путей. Наибольшее развитие эпидемия в Старом Хайларе имела в декабре; с января она стала затихать, а в дальнейшем наблюдались лишь единичные привозные случаи».
По японским сведениям из Хайлара чума была занесена 1 января 1921 г. в Чжалайнор (около ст. Маньчжурия), где получила среди китайских рабочих местных угольных копей значительное распространение. Болезнь протекала исключительнов легочной форме с быстрым смертельным исходом, поражала китайских рабочих, которых на копях было до 6 тыс. человек; среди европейского населении (2 тыс. человек) заболеваний не было. На станции Чжалайнор было три случая чумы 11 декабря. 25 ноября 1920 г. зарегистрирован случай чумы на ст. Маньчжурия, эпидемия же чумы началась в частном поселке при станции Маньчжурия 12 января.
Эпидемии в этих двух населенных пунктах были значительны. Так, за время с 1 января по 1 марта 1921 г. на станции и в поселках Маньчжурия было 507 случаев смерти от чумы, а за такой же период времени на Чжалайнорских копях 622 случая.
По сведениям доктора Е.С. Касторского (1978), первые случаи заболевания легочной чумой в поселке Маньчжурия были констатированы среди солдат Каппелевской армии. План противочумной борьбы не мог быть приведен в исполнение из-за отсутствия средств до февраля, когда эпидемия была уже в полном разгаре. Касторский подчеркивал, что царившая в Маньчжурии обстановка была крайне благоприятной для свободного развития эпидемии, та, в свою очередь, послужила ареной для борьбы между разными группами населения и отдельными лицами, причем преследовавшими цели, имеющие с общественной пользой мало общего.
Поселок Маньчжурия оказался центром, куда устремились беженцы и остатки Семеновской и Каппелевской армий из Забайкалья. Сюда же понаехали со своими кибитками киргизы и казачьи семьи из Забайкальских степей. Чума быстро распространилась по ночлежкам и постоялым дворам, в которых ютились беднейшие безработные русские и китайцы.
Администрация КВЖД заявила, что она будет бороться с эпидемией лишь в районе полосы отчуждения, т.е. на линии железной дороги (в дорожных помещениях, домах и станциях), город же должен иметь свою противочумную организацию. Но так как русской поселковой администрации уже не было, то власть сосредоточилась в китайских учреждениях и вся охрана поселка была в руках чинов китайской милиции, подавляющее большинство которых не говорили по-русски. К тому же китайская администрация с недоверием относилась к проводимым русскими мероприятиям, а развитие чумы среди китайского населения в Хайларе категорически отрицала.
Отсутствие надежной стражи и помещения для обсервации повело к тому, что лица, бывшие в соприкосновении с больными чумой и оставленные для наблюдения на дому под стражей китайских милиционеров, свободно ходили по городу, а при переводе в специальные помещения разбегались. После настойчивых требований комиссии местная администрация дороги дала вагоны для изоляции и обсервации, но вагоны оказались для перевозки скота и были почти на аршин наполнены замерзшим навозом. Фельдшеру с санитарами с помощью кайла, лома и лопат, приобретенных на частные пожертвования, пришлось удалять навоз, что в связи с сильными морозами требовало чрезвычайных усилий.
Героев, желающих бороться с эпидемией легочной чумы, обычно бывает немного. И в данную эпидемию пришлось привлекать к этому делу часто не соответствующих своему назначению врачей, фельдшеров и прочий персонал. Санитарные попечители, из избранных населением для надзора за санитарным состоянием отдельных участков, все поголовно отказались от своих обязанностей. Вместо них пришлось нанять санитарных надзирателей.
Городской голова поначалу свел всю борьбу с чумой к требованиям от администрации КВЖД субсидий. Наконец, была получена субсидия в 1000 рублей на оборудование обсервационного помещения с душем и дезинфекцией одежды формалином. Однако, несмотря на страшную нужду в деньгах у противочумной комиссии, большая часть этой субсидии была израсходована строительным отделом управы не по назначению, а обсервационный пункт и душ были устроены так, что долго еще нельзя было ими пользоваться. И только в феврале, когда эпидемия достигла наивысшего напряжения, городской голова раздобыл где-то деньги, использованные на более правильную постановку дела.
Евгений Сергеевич Касторский (1870—1938)
Родился в селе Шапкино Владимирской губернии, умер на станции Джалан-тунь (Маньчжурия). Доктор медицины (1908 г., Казанский университет), до 1918 г. военный врач Первого сибирского запасного стрелкового батальона. Последнее место работы — КВЖД, станция Маньчжурия. Автор книги «Эпидемия легочной чумы на Дальнем Востоке в 1910—1911 гг. и меры борьбы с нею» (1911). В 1978 г. Г.И. Шмеркович-Галеви (его внук) восстановил текст и содержание рукописи Касторского (1930), посвященной описанию чумы на станции Маньчжурия в 1920—1921 гг.
Для надзора за обсервационными и изоляционными теплушками — так назывались вагоны ниже III класса, обогревавшиеся железными печками, — пришлось отказаться от услуг китайской милиции и нанять собственных стражников, лично ответственных за свои действия перед общественным самоуправлением. Свободные помещения захватывались буквально силой и занимались другими учреждениями и лицами, а требования Касторского о выделении помещения для персонала чумного барака долгое время не удовлетворялись управой. Результатом была значительная смертность среди санитаров чумного и изоляционного бараков и дезинфекционного отряда.
По японским данным ежедневная заболеваемость в поселке Маньчжурия в феврале 1921 г. достигла 20–50 случаев. В марте эпидемия, видимо, стала затихать. Всего на станции и в поселке Маньчжурия, с момента возникновения (12 января) по 1 марта было зарегистрировано: больных китайцев 217, европейцев 127; из них умерло: китайцев 216 и европейцев 121. Кроме того, обнаружено чумных трупов 163 (140 китайцев и 23 европейца). Здесь же в поселковой больнице умерли от чумы из медицинского персонала два фельдшера и 5 санитаров. Касторский указывал на то, что в эту эпидемию от чумы умерло не менее 50 врачей.
В Цицикар чума была занесена, по японским сведениям, одним кули, ухаживавшим 18 января за чумными больными в Хайларе. По возвращении к себе домой в Цицикар этот кули и вся его семья умерли. Эпидемия охватила почти все население Цицикарской провинции. В конце января чума была уже в Фуцзядяне (по китайским сведениям). В начале февраля 1921 г. легочная чума продвинулась из Хайлара по линии КВЖД далее на север и на запад и проникла на территорию Дальневосточной республики.
Е.С. Касторский (1978), прошедший через чуму 1910—1911 г, указывал на наиболее резкие особенности в клинической картине легочной чумы в маньчжурскую эпидемию 1920—1921 гг. Это быстрота течения и отсутствие ясно выраженной локализации процесса. Больные умирали в большинстве случаев в первый день. При исследовании же и выслушивании больного каких-либо изменений в легких констатировать не удавалось, хотя в мокроте появлялась ржавчина или кровь. Очень часто в начале болезни появлялась ржавая мокрота, а затем кровавая. Обильное отхаркиванье пенистой серозно-кровянистой мокроты, которое считается характерным признаком чумного воспаления легких, наблюдалось далеко не всегда. Нахождение бактерий в мокроте (бактериологическое исследование) тоже не всегда имело исчерпывающее диагностическое значения. Были случаи, когда в мокроте находили чумные бактерии, а чума у больного не развивалась, и наоборот, бактерий не находили, а больной умирал от чумы в тот же день.
С эпидемиологической точки зрения обращала на себя внимание необыкновенная заразительность больных во время чумы 1920—1921 гг. при условии их совместного пребывания со здоровыми людьми в тесном и грязном помещении. Благодаря этому эпидемия принимала чрезвычайно опасный очаговый характер. Были случаи заболевания в один день до 40 человек в одном помещении (рабочие казармы). Касторский считал, что такая заразительность свидетельствует «об усилившейся вирулентности чумных бацилл в эпидемию 1920—1921 гг.»
Дальневосточная Демократическая Республика (ДВР)
ДВР образована 6 апреля 1920 г. в качестве буферного государства. Ее создание диктовалось необходимостью Советской России избежать открытого военного столкновения с Японией и сосредоточить все силы для победы над Деникиным и в войне с Польшей. В состав республики входили следующие области: Приморская, Амурская, Забайкальская, Камчатская и Северная часть Сахалина.
Позиция Советской России в отношении ДВР иллюстрируется телеграммой Ленина Реввоенсовету 5-й армии в феврале 1920 г.
«Надо бешено изругать противников буферного государства (кажется, таким противником был Фрумкин), пригрозить им партийным судом и потребовать, чтобы все в Сибири осуществили лозунг: «Ни шагу на восток далее все силы напрячь для ускоренного движения войск и паровозов на запад, в Россию. Мы окажемся идиотами, если дадим себя увлечь глупым движением вглубь Сибири, а в это время Деникин оживет и поляки ударят. Это будет преступление» (Ленинский сборник. 1959. Т. XXXVI. С. 97). После разгрома Белого движения и вывода японских войск с русского Дальнего востока, согласно решению Народного собрания (1922), ДВР вошла в состав РСФСР.
Северное направление. Уже 3 февраля был отмечен первый случай чумы на станции Борзя и два — в поселке Брусиловка; 18 февраля на ст. Мациевской (в 20 верстах от ст. Маньчжурия на линии железной дороги, по направлению к Чите) зарегистрировано первое заболевание а 24 февраля — второе. В первых числах марта еще два случая на разъезде «1420 верста». О движении чумы на север, вверх течения реки Аргунь, имеются сведения, относящиеся только к февралю 1921 г. Судя по ним, заболевания чумой были отмечены в четырех пунктах: Калайстуй, в числе 25 случаев за время с 1 по 20 февраля, и заимках Кыра (2 заболевания) и Клички (6 заболеваний), на Нерчинском заводе (1 случай). Западное направление. На ст. Бухеду (расположена между Хайларом и Цицикаром) эпидемия вспыхнула с 3 февраля 1921 г. В самом начале февраля были обнаружены случаи смерти от чумы в пригородах Харбина. В самом городе Харбине чума официально началась с 13 февраля и до 18 февраля дала около 30 заболеваний; за все время эпидемии в Харбине было зарегистрировано около 1 тыс. заболеваний. Отсутствие регулярных и более точных сведений не позволяет установить действительную картину движения эпидемии в рассматриваемом направлении. По отрывочным телеграфным данным главного врача КВЖД Ф.А. Ясенского, можно лишь констатировать, что в полосе отчуждения в феврале вновь обнаружено 600 случаев (рис. 81).

81. Больной легочной чумой китаец на улице Старого Харбина 1921 г. Из книги Wu Lien Ten U.A. et al., 1936
15 марта легочная чума появилась на ст. Мадаоши (352 версты от Харбина). Уже 16 марта она появилась в г. Никольск-Уссурийский, в котором до конца месяца она дала 11 заболеваний. Но потребовалось еще около месяца, чтобы чума достигла Владивостока (100 км от Ни-кольск-Уссурийска). Здесь вспышка чумы началась 10 апреля.
Таким образом, если основываться на этих сведениях, легочная чума 1920—1921 гг., «зародившись» в Абайгайтуе и прилегавшему к нему району, «пошла» в своем распространении и развитии далее по путям сообщений в сторону г. Читы (на восток) и по старому хайларскому тракту к городу Хайлару (на юг). Из последнего пункта чума уже по железнодорожному пути распространилась в сторону станции Маньчжурия (север) и города Цицикара (запад), почти одновременно развившись в обоих этих крупных центрах в эпидемию легочной чумы. Потребовалось значительное время, с августа месяца 1920 г. по 10 апреля 1921 г., т.е. восемь месяцев, чтобы чума от места своего «зарождения» могла дойти до крайнего пункта материка, города Владивостока. Расстояние весьма большое, время же, потребовавшееся на его прохождение, достаточное, чтобы такое расстояние мог пройти пешком здоровый человек.
Развитие и характер эпидемии легочной чумы во Владивостоке. Имя человека, заболевшего легочной чумой первым и конкретные обстоятельства появления чумы во Владивостоке, неизвестны. Правильнее смотреть на появление чумы во Владивостоке как на давно ожидавшийся результат общего движения легочной чумы с запада на восток.
Еженедельные сводки по смертельным случаям свидетельствуют, что эпидемия легочной чумы во Владивостоке развивалась не взрывом как в Харбине (1910), а типом «спокойного горения». Начавшись с десятка случаев на первой неделе, чума далее разгоралась постепенно увеличивающимися в течение 5 недель темпами, проявив наибольшую силу в течение шестой недели. Затем три недели чума «догорала». Но под пеплом она «тлела» еще 13 недель (рис. 82).

82. Смертность от легочной чумы во Владивостоке в 1921 г. по неделям. Здесь и далее фотографии и схемы из книги В.П. Захарова с соавт. (1922)
Первая неделя эпидемии (10–16 апреля 1921 г.). Первым выявленным больным легочной чумой был китаец Лиу Чунг Шень, который поселился 5 апреля в доме № 193 на углу Светланской и 5-й Матросской улиц. Имелись сведения, что этот китаец начал болеть 7 апреля, однако, когда 10 апреля его болезнь приняла угрожающий характер, соотечественники принесли его на носилках в Морской госпиталь (эта дата считается началом эпидемии). Оттуда его направили в чумной госпиталь (1-й Крепостной госпиталь), но по дороге он умер. При обследовании летучим отрядом двора дома №193 выяснилось, что в этом же помещении 5 дней тому назад умер от неизвестной болезни другой китаец, которого похоронили на кладбище 2-й речки. А 10 апреля умерли еще два китайца, проживавшие совместно в доме № 112 по Светланской улице. 13 апреля летучим отрядом был обнаружен труп китайца, спрятанный в дровах на дворе дома № 98 по Светланской улице. Исследование трупа показало, что смерть наступила от чумы. В тот же день был доставлен в чумное отделение китаец Лан Гун, проживавший по Свет-ланской улице, дом № 175, так как про него стало известно, что он часто посещал квартиру Лиу Чунг Шеня и ввиду наличия у него повышенной температуры. В ночь на 14 апреля он был убит часовым при попытке бегства из чумного госпиталя. На вскрытии трупа обнаружено прижизненное заболевание легочной чумой. Положительный результат на чуму дало и бактериологическое исследование.
14 апреля был доставлен труп китайца Лю Бен Вяна, проживавшего в доме № 42 по Корейской улице. Труп оказался чумным. При обследовании китайских квартир этого же дома был обнаружен больной китаец в тяжелом состоянии, по фамилии Тун Шу Хо, 17 лет, который проживал совместно с Лю Бен Вяном. Тун Шу-хо умер в тот же день, при явлениях легочной чумы. На следующий день в чумной госпиталь были доставлены два чумных трупа, выброшенных из дома № 42 по Корейской улице. Еще через день (16 апреля) в чумной госпиталь были доставлены уже 5 трупов китайцев, умерших от чумы. Но уже было видно, что в городе начала работать «черная похоронная команда». Трупы были выброшены после предварительной упаковки в особого вида тючки (рис. 83).

83. Труп китайца, умершего от чумы во Владивостоке, подобран на Комаровской улице (крыса не чумная)
Ноги, руки и голова трупа пригибались к туловищу, крепко перевязывались веревками и в таком компактном виде вкладывались в мешок или обертывались в одеяло и тряпки. С первого взгляда, такой тюк не мог вызвать даже мысли о том, что это человеческий труп.
Всего же за первую неделю эпидемии, с 10 апреля по 16 апреля включительно, во Владивостоке было зарегистрировано два больных легочной чумой и обнаружено 10 трупов китайцев, умерших от чумы.
Вторая неделя эпидемии (17–23 апреля). 15 человек умерло в чумном госпитале, на улицах подобрано 12 чумных трупов. Болезнь развивалась быстро — четыре китайца, переведенные из изоляционного отделения в чумное, умерли в тот же день. В эту неделю зарегистрирован первый случай заражения чумой медицинского персонала — погибла медсестра Даниленко.
К концу недели стало ясно, что эпидемия вышла из-под контроля противочумной организации и время локализации первичных очагов чумы упущено — «эпидемия чумы в дальнейшем пойдет беспрепятственно тем путем и по тем законам распространения, которые лежат в существе самой болезни и обстановке жизни китайского населения».
Вторая неделя показала, что чума «пошла» в окрестности города. 17 апреля на станции Океанская, в 38 км от города, был поднят китаец в тяжелом состоянии с явными признаками легочной чумы. На полу помещения, где он лежал, была масса характерных кровянистых плевков мокроты. 19 апреля он умер, кто он был, как и откуда попал на станцию, осталось не выясненным.
Третья неделя эпидемии (24–30 апреля). Новые случаи заболеваний легочной чумой среди медицинского персонала: умерли два санитара (Годяцкий и Мальцев). Больные чумой стали поступать из окрестностей города: с каменноугольных копей Скидельского (30 верст от города), с 5 версты Сучанской ветки и со станции Океанская, где на полотне железной дороги был обнаружен тяжелобольной китаец. Чума приобрела тенденцию к распространению на побережье Приморской области. Так, 27 апреля была обнаружена в бухте Юшувай шаланда, на которой, по словам местных жителей, оказалось 5 трупов китайцев и никого в живых. Когда на шаланду прибыл противочумный отряд, трупов там уже не было. Очевидцы охотно сообщили, что трупы были выброшены неизвестными китайцами в море, и ими же были взяты на другую шаланду грузы с зараженной шаланды и, даже будто и вещи умерших. Любопытно, что на шаланде обнаружился запах карболовой кислоты; отряду ничего не осталось, как ее сжечь. Вне всякого сомнения, судно шло из Владивостока с товарами и там же его экипаж «захватил» чуму.
27 апреля в бухте Валентин найден подозрительный по чуме труп китайца. На эту же неделю приходится вспышка легочной чумы на пароходе «Валентин». Эпидемия значительно усилилась, больные стали появляться на улицах и падать там в изнеможении. Заразился и умер русский лодочник Корякин, перевозивший китайских рабочих.
Всего за неделю на улицах, площадях и с квартир подобрано 42 трупа, из них чумными оказались 22, и 13 человек умерли в чумном госпитале. Большинство трупов было подобрано в тех же кварталах, что и в предыдущие две недели (район скрещения улиц Семеновской и Суйфун-ской — 6 трупов). Стало ясно, что там находятся чумные очаги. Однако обследование 27 апреля китайского общежития в доме № 20 по Суйфун-ской улице, ничего не дало, трупы из него были уже выброшены. Когда через 3 дня проверку внезапно повторили, то было выявлено 8 больных чумой, 4 китайцев отправили в изоляцию, 41 — в обсервацию. Из соседних помещений, китайцы успели разбежаться.

84. План Владивостока 1921 г. с выделенными «зачумленными» кварталами (обозначены серым цветом)
Четвертая неделя эпидемии (1–7 мая). Чума «пошла» по более широкому кругу, захватив Шлюпочную площадь бухты Золотой Рог с шаландами и шлюпками (5 трупов), Первую Речку (7 трупов), северную часть Корейской улицы (7 трупов). Прочие китайские кварталы северо-западной части города по-прежнему дали основное число трупов. По дням число трупов стало распределяться более равномерно. В чумном госпитале умерло 27 человек, с улиц и площадей города поднято 50 чумных трупов. Погиб санитар Воробьев.
В Никольске 6 мая во время санитарного осмотра китайского базара, в доме № 5 по Украинской улице (проживало 200 китайцев), обнаружен подозрительный на легочную чуму китаец, который сразу же умер. Таким образом, после промежутка времени с 25 марта по 6 мая, т.е. 41 дня, в городе Никольске-Уссурийском вновь появилась чума.
Пятая неделя эпидемии (8–14 мая). Небольшое повышение заболеваемости и смертности по сравнению с четвертой, но тем не менее это было повышение. Во всех отделениях чумного госпиталя от чумы умерло 26 человек, во Владивостоке поднято 59 чумных трупов, в окрестностях — 4. Погиб фельдшер Доброжанский.
Шестая неделя эпидемии (15–21 мая). Пик развития эпидемии. Во всех отделениях чумного госпиталя за неделю умерло от чумы 42 человека, по улицам и окрестностям города поднято 47 чумных трупов. В основном больные поступали с тех же улиц, что и в предыдущие недели. На Мукомольне Первой Речки, в районе так называемых Круговых улиц, образовался новый очаг. Здесь было зарегистрировано 8 умерших за неделю. Еще в 3 и 5 недели эпидемии в этом довольно обособленном от других китайских кварталов районе, было подобрано по одному трупу. Погиб фельдшер Козлов.
Новый очаг вызвал у Владивостокских властей опасения, что эпидемия легочной чумы может осложниться эпидемией бубонной формы болезни. Некоторым лицам рисовалась картина, как крыса, поглодавшая труп умершего от чумы китайца, заболевает сама чумой, а вследствие этого заражает своих блох, которые, конечно, пойдут далее делать свое дело — разносить чуму. Эти опасения, казалось, нашли свое подтверждение, когда в районе Мукомольни были найдены мертвые крысы, одна из которых оказалась зараженной чумой. Дело теперь стояло лишь за появлением больных бубонной чумой, но эпидемия бубонной чумы во Владивостоке так и не развилась.
На хуторе Сехюче 15 мая умерло 4 русских жителя. Все они имели контакты с китайцами, приезжавшими из Владивостока.
Седьмая неделя эпидемии (22–28 мая). Количество больных чумой и подобранных чумных трупов уменьшилось. Умерли от чумы 41 человек, поднято 32 чумных трупа. Как больные, так и умершие поступали из прежних районов города, первое место среди которых оставалось неизменно за районом Б. Вспышка чумы среди китайских рабочих на Сучанских копях — 13 погибших. В Никольске подобрано 4 чумных трупа. Погиб санитар Хазов.
Восьмая и девятая недели эпидемии (29 мая — 11 июня). Во Владивостоке эпидемия неуклонно шла на убыль. От чумы умерло 32 человека, подобрано 28 чумных трупов. Погиб санитар Короткевич.
В Никольске активно действуют китайские «черные похоронные команды» (рис. 85). 5 июня в реке Супутинке был обнаружен чумной труп. Это последний случай чумы в городе. Вслед за периодом эпидемического течения легочной чумы наступил период, резко отличающийся по своему эпидемическому течению и по существу заболеваний от предшествовавшего. Его П.В. Захаров с соавт. назвали «хвостом эпидемии легочной чумы». Как оказалось, очень трудно уловить момент прекращения эпидемии легочной чумы в большом городе.
Десятая неделя эпидемии (12–18 июня). Эпидемия резко оборвалась: за неделю было зарегистрировано только три чумных трупа. Один поднят 15 июня на Шлюпочной пристани мыса «Чуркин», второй — 18 июня в районе 10 Рабочей улицы и третий 18 июня был доставлен с 12 версты Сучанской ветки Сучанских копей. В предшествовавшую девятую неделю было 20 случаев, а в восьмую — 40. Возник естественный вопрос, не конец ли это эпидемии легочной чумы, или, быть может, это только передышка? Некоторые врачи определенно утверждали, что эпидемии окончилась, и нужно готовиться, после десятидневного срока со времени обнаружения последнего чумного трупа, объявить город угрожаемым по чуме, а затем и благополучным.

85. Упаковка выбрасываемых китайцами трупов людей, умерших от чумы. Труп подобран 1 июня 1921 г. с Бульварной улицы г. Никольска-Уссурийского
Дальнейшее развитие событий показало, что такой 10-дневный срок наступил не скоро, хотя и не раз бывали чистые промежутки времени, близкие к десятидневному сроку. Среди населения и даже некоторых врачей, правда не открыто, шла молва, что чума закончилась, а только чумной госпиталь продолжает «находить» чуму среди китайской бедноты, всегда дававший много смертей от болезней и истощения.
С одной стороны, такое шушуканье, особенно увеличивающееся к четвертой неделе хвоста эпидемии, с другой стороны, новизна такого эпидемического явления, как один-два чумных трупа в неделю, заставили председателя Городской санитарно-исполнительной комиссии (СИК) П.В. Захарова, принять меры открытого исследования больных и трупов в чумном госпитале. Волнующий всех вопрос был перенесен в научное Общество врачей Южно-Уссурийского края, где была образована особая комиссия бактериологов для подготовки Обществу заключения по поводу последних случаев чумы. Эта комиссия по просьбе председателя Городской СИК познакомилась в чумном госпитале с материалами от последних чумных трупов и подтвердила чумную природу бацилл, полученных лабораторий из этого материала. По просьбе П.В. Захарова главный врач японских экспедиционных войск в Сибири командировал двух японских врачей для присутствия при вскрытии трупов в чумном госпитале и для исследования материалов из трупов параллельно в японской чумной лаборатории во Владивостоке. Когда дальнейшее исследование трупов русскими и японскими врачами дало идентичные результаты, все кривотолки исчезли. К сожалению, движение заболеваний чумой во Владивостоке продолжалось.
В течение 10-й недели больных чумой в госпиталь не поступило. В чумном отделении оставался один китаец Ван Фу, поступивший 30 мая с признаками бубонной чумы (см. ниже). В изоляцию и обсервацию поступления были единичные.
Одиннадцая-двадцатая недели эпидемии (19 июня — 27 августа). В разных местах города выявляются единичные заболевшие чумой и поднимаются единичные чумные трупы. Дважды разрывы между зарегистрированными случаями чумы составляли 6 суток (между 11 и 13 неделями).
Двадцать первая неделя эпидемии (28 августа — 3 сентября). Случаев смерти в чумном госпитале не было. Трупов было поднято два. Оба были вскрыты 30 августа в присутствии бактериолога Левашова и японского врача Гото, подтвердивших чуму.
Двадцать вторая неделя эпидемии (4–9 сентября). Количество случаев чумы вдруг возросло. В чумном госпитале от нее умерли 2 китайца, два трупа, подобранные на улицах, оказались чумными. У властей возникло опасение, что дотянувшаяся до октября месяца, т.е. до холодного времени года, эпидемия может вновь разгореться в легочной форме. Акты вскрытия найденных трупов приводятся ниже полностью.
1) 10 сентября 1921 г. в анатомическом покое при чумном городке в присутствии лаборанта Левашева и японских врачей Койдо, Гото и Мураками был вскрыт труп китайца, доставленный 9 сентября с Рюриковской ул., против дома № 20. Труп резко истощен; паховые, подмышечные и другие железы прощупываются. Оба легких в верхних отделах сращены с костальной плеврой, ткань их в этих отделах плотна, бугриста, темного цвета, на разрезе хрустит; в остальных долях имеются различной величины уплотненные фокусы такой же плотности и цвета, как описанные выше. Нижние доли обоих легких эмфизематозно вздуты, но не сплошь, а лишь по краям, местами такие выпячивания достигают величины куриного яйца. Перибронхиальные железы увеличены, плотны и на разрезе черного цвета. На интиме аорты язвочки; клапаны утолщены, плотны. Селезенка плотная, увеличена в 2,5 раза, ярко-красного цвета зернистость ее сглажена. Печень слегка набухшая, ткань ее бледно-розового цвета, на разрезе хрустит. Почки резко отечные слои их не резко отделены. В желудке небольшое количество желтого цвета пищевой кашицы, в области дна желудка и привратника слизистая атрофирована, аспидного цвета, местами небольшие экстравазаты. В нижнем отделении толстых кишок и в прямой на слизистой имеется довольно много язв в различных стадиях развития; стенка кишки набухшая, слизистая грязно-cеpогo цвета; мезентеральные железы, в особенности, в районе пораженных кишок резко увеличены, а в остальных участках брыжейки только набухания. Взяты пробы из легких, селезенки, почек, крови, мезентеральных желез и содержимого кишечника. Бактериоскопически чумные палочки найдены в большом количестве в селезенке и крови; а в остальных — в меньшем количестве, так что данный случай надо рассматривать как чумную септицемию. Вскрытие производил врач Шипилов.
2) 11 сентября 1921 г. в анатомическом покое при чумном городке в присутствии лаборанта Левашева и японских врачей Койдо и Мураками вскрыт труп китайца, доставленный 10 сентября с Корейской ул. против лесного склада Скидельского. Труп хорошо упитанный, паховые железы чуть набухшие, других нащупать не удалось. Легкие свободны, ткань их нормальна и никаких уклонений от нормы, кроме небольшой отечности в нижних долях, не определяется. Сердце немного больше кулака покойного, мышца сердца уклонений от нормы не представляет; на интиме аорты имеется небольшой величины кровоизлияние правильной круглой формы. Селезенка увеличена раза в 1,5; ткань ее плотна, зерниста на разрезе, темно-вишневого цвета. Почки нормальной величины и в их ткани уклонений от нормы не обнаружено. Желудок и весь кишечный тракт вздутые, в полости желудка небольшое количество пищевой кашицы, окрашенной в розовый цвет. Слизистая желудка набухшая и всюду усеяна как мелкими, так и крупными кровоизлияниями. По тракту тонких, подвздошных и толстых кишок наблюдается не резко выраженная гиперемия слизистой оболочки, но с множественными экстравазатами и экхимозами на ней; причем на слизистой толстой кишки эти явления выражены более резко. В отделе подвздошной кишки, в брызжейке ее имеется кровоизлияние величиной в гусиное яйцо и в этом же отделе подвздошной кишки мезентериальные железы резко увеличены, тогда как в остальных участках брызжейки эти железы только набухли. Большое количество чумных палочек найдено в кровоизлиянии брызжейки и мезентериальных железах, почти чистая культура в селезенке и небольшое количество в других органах, так что данный случай нужно трактовать как кишечную форму чумы. Вскрытие производил врач Шипилов.
Двадцать третья неделя эпидемии (11–17 сентября). Последняя неделя эпидемии чумы во Владивостоке. Два чумных трупа, обнаруженные за неделю, были последними зарегистрированными случаями чумы. Один труп китайца был поднят 11 сентября на берегу Амурского залива против Новокорейской слободки, другой труп тоже китайца, был поднят 15 сентября с угла Суйфунской и Нагорной улиц. В эту неделю всего было поднято 4 трупа. Таким образом, последний случай чумы во Владивостоке зарегистрирован 15 сентября 1921 г. Акты вскрытия двух последних трупов приводим ниже полностью.
1) 12 сентября 1921 г. в анатомическом покое при Чумном городке в присутствии лаборанта Левашева и японских врачей Койдо и Myраками был вскрыт труп китайца, доставленный 11 сентября с Амурского залива против Новокорейской слободки. Труп хорошо упитан; бедренные и паховые желе зы прощупываются. Правое легкое в верхней доле сращено с костальной плеврой, легочная ткань отечна, повсюду проходима для воздуха. Левое легкое свободно, в верхней доле его имеется небольшой уплотненный фокус, на разрезе ткань темно-красного цвета и с разреза соскабливается обильное количество пенистой жидкости. Перибронхиальные железы увели чены. Сердце отклонений от нормы не представляет; стопка околосердечной сумки гиперемирована, и в толще ее имеются мелкие экстравазаты. Селезен ка увеличена раза в два, плотна, на разрезе хрустит, ткань ее темно-вишневого цвета. Печень полнокровна, немного увеличена. Почки отечны, слои нерезко определяются, в почечных лоханках много точечных экстравазатов. Слизистая желудка гиперемирована, в подслизистом слое много кровоизлияний различной величины. Отдел тонких кишок слегка гиперемирован; гиперемия в подвздошных кишках выражена более резко, цвет их темно-синий; на слизистой имеются многочисленные точечные кровоизлияния. Мезентеральные железы повсюду резко увеличены, брыжейка также гипере мирована. Содержимое желудка и кишок жидкой консистенции, желтовато- зеленого цвета.
Бактериоскопически найдены похожие на чумные палочки в большом количестве в мезентеральных железах и меньше в крови и в селезенке. Сделаны посевы — получена чистая культура чумных палочек. В заключение акта данный случай определен как чумная септицемия.
Вскрытие производил врач Шипилов.
2) 15 сентября 1921 г. в анатомическом покое чумного городка вскрыт в присутствии лаборанта Левашова и японских врачей Койдо и Мураками труп китайца, доставленный того же числа в 8 часов утра с угла Суйфунской и Нагорной улиц. Труп свежий, хорошо упитанный, конъюнктива склер гиперемирована; вокруг ротовой полости кровянистое выделение. Слева шейная железа увеличена, пастозной консистенции; другие железы едва прощупываются. Левое легкое на всем протяжении сращено с костальной плеврой крепкими спайками; почти вся верхняя доля его на ощупь плотна, при разрезе хрустит и из бронхов выделяется гнойная масса, цвет ее серовато-желтого цвета, непроходима для воздуха. Перибронхиальные железы увеличены. Правое легкое свободно, в верхней доле его имеется уплотненный фокус в стадии гепатизации, величиной с игральную карту, и другой — величиной в грецкий орех, но более плотный. Такой же плотный фокус, величиной с куриное яйцо, имеется и в нижней доле; цвет и состояние ткани на разрезе в этих фокусах таковы же, как и верхней доле левого легкого. Сердце увеличено; сердечная мышца дрябла, розово-матового цвета; клапаны аорты и легочной артерии, а также и интима их, резко гиперемированы с наличием кровоизлияний; интима аорты резко шероховата. Селезенка немного увеличена; ткань ее консистенции — пюре темно-малинового цвета. Печень в состоянии паренхиматозного перерождение. Почки увеличены, отечны, границы между слоями сглажены, капсула отделяется с тру-дом.В желудке небольшое количество жидкой пищевой кашицы зеленовато-желтого цвета, слизистая его гиперемирована, в подслизистом слое масса экстравазатов различной величины. В кишках (тонких и толстых) масса экстравазатов различной величины, слизистая кишок серовато-розового цвета. Мезентеральные железы увеличены, ткань их инфильтрирована; в различных участках брыжейки имеются кровоизлияние величиной в лесной орех. Взяты пробы из легких, селезенки, печени, почки, крови, из содержимого желудка, кишок, мезентеральной, перибронхиальной и шейной желез.
Бактериоскопически во всех органах найдены чумные палочки, так что данный случай нужно рассматривать, как чумную септицемию.
Вскрытие производил врач Шипилов.
Больше ни чумных трупов, ни чумных больных, ни чумных крыс не было обнаружено, не было открыто никаких тайных кладбищ. Выбрасывание трупов на улицы и пустыри, однако, продолжалось по-старому. За время с 18 сентября по 1 ноября было подобрано 13 трупов из тех же районов, из которых доставлялись ранее чумные трупы; все трупы были вскрыты в анатомическом покое чумного госпиталя и подверглись бактериологическому исследованию; результаты получались отрицательные. Чума окончилась.
Характер эпидемии. Горючим материалом («сухими дровами») для чумы было китайское население, исключительно питавшее и поддерживавшее пожар эпидемии в городе. Однако никаких эмпирических доказательств какой-то «этнической избирательности» легочной чумы тогда получено не было. Китайцы, жившие в европейских семьях (лакеи, повара), не были затронуты болезнью. Подавляющее большинство погибших от чумы принадлежало к китайской бедноте, жившей в ночлежках, казармах, в обстановке невероятной скученности и грязи.
Касаясь вопроса заразительности легочной чумы, П.В. Захаров с соавт. отмечают, что ответ на него не так прост, как это на первый взгляд кажется. Многие факты, выявленные при изучении эпидемии легочной чумы во Владивостоке, говорят о ее высокой заразительности. Однако они также дают основание утверждать, что между фактом высокой заразительности легочной формы чумы и фактом ее малого распространения лежит нечто третье, проходя через которое, высокая степень заразительности чумы все же давала «медленное горение» такого многочисленного и компактно проживающего населения, как Владивостокские китайские кварталы.
Казалось бы, пребывание одного-двух больных легочной чумой в казарме с нарами в два-три этажа на сотни людей, должно было дать только один результат: по крайней мере, десятки больных и трупов через неделю. Однако на деле все было иначе. Через тот или иной промежуток времени трупы выбрасывались из казарм, а китайцы продолжали жить в этих казармах-ночлежках. Сотни китайцев термометрировались ежедневно специальными отрядами русских врачей после каждого случая, но вспышки болезни не было. В то же время говорить об их невосприимчивости к чуме нет никаких оснований.
Возможно, среди китайцев срабатывал исключительно интуитивный способ защиты от чумы. В инкубационном периоде больной легочной чумой, безусловно, заразителен, но не в такой степени, когда болезнь приобретает манифестный характер. Естественно, когда окружающие замечают у соседа по нарам признаки болезни, они от него уходят, вернее, прячут его в какое-то укромное место, либо выгоняют на улицу, где несчастный и умирает. Но, возможно, существуют и другие объяснения «медленного горения» эпидемии легочной чумы во Владивостоке, так как все сказанное выше о течении эпидемии, заразительности больных с легочной чумой и способах ее распространения, в той или иной степени приложимо только к первым 9 неделям эпидемии. Что касается последних 14 недель, то этот период эпидемии (ее «хвост») не поддается объяснению на основе вышеизложенных соображений — эпидемия легочной чумы развивается вяло, тягуче, скачками. Несомненно, как это мы попытались показать в очерке XXIV, известны далеко еще не все закономерности в развитии эпидемий легочной чумы. Поэтому любые объяснения или даже гипотезы, могут оказаться очень полезными при накоплении новых фактов.
В.П. Захаров выдвинул свое объяснение странной эпидемиологии легочной чумы во Владивостоке, не подрывающее существующее и сегодня положения, что «без лечения от легочной чумы не выздоравливают». Он считал, что наряду с легочной (вернее, бронхо-пневмонической) чумой «gravis», стоит чума такой же формы, но «minor». По его мнению, если бы такая форма заболевания чумой среди людей действительно существовала, то случаи нахождения в подозрительной мокроте чумных палочек без последующего летального исхода их носителя имели бы простое и ясное объяснение.
Из общего числа 2295 человек, находившихся в госпиталях Владивостока, Никольска и Сучанских копей, только немногим меньше 40% приходится на долю Владивостока, тогда как из общего числа умерших от чумы — 227 человек, в самом Владивостоке умерло 209 человек, т.е. на Владивосток, пришлось 92,1%, на Никольск — 4,4%, на Сучанские копи — 3,5% общего количества погибших от чумы. В среднем один умерший от чумы приходится на 10 человек, помещенных в госпиталя в связи с эпидемией; тогда как:
1) во Владивостоке — один больной чумой пришелся на 4 человека;
2) в Никольске — один больной чумой — на 130 человек;
3) на Сучанских копях — один больной чумой на 11 человек.
Такое несоответствие размеров смертности по госпиталям в отдельности объясняется цифрами обсервационного и изоляционного отделений. Никольский госпиталь имел более чем вдвое против Владивостока обсервируемых, тогда как эпидемия во Владивостоке продолжалась в 7 раз дольше, чем в Никольске. В итоге выясняется, что в Никольске в обсервацию помещали необоснованно весьма значительное число людей.
Вспышка легочной чумы на пароходе «Кишинев». 28 апреля 1921 г. пароход «Кишинев» снялся из порта Владивостока и следовал в порт Чифу, имея на борту 84 пассажира-китайца. Через сутки, 29 апреля, судовой фельдшер А.П. Киселев сделал обход пассажирских помещений и осмотр пассажиров, но никого с повышенной температурой им обнаружено не было. Однако во время обхода, один больной китаец был спрятан на палубе в ватерклозете. Вахтенный матрос обнаружил его, когда другие китайцы пытались спустить больного обратно в трюм. Была поднята тревога, и фельдшер, на палубе осмотрев больного, признал у него легочную чуму. Не прошло и получаса, как больной умер. Труп и все вещи, принадлежавшие умершему китайцу, были спущены в море. На судне были приняты меры по дезинфекции помещений и строгой изоляции китайцев-пассажиров от всех остальных людей на пароходе. Китаец, лежавший в трюме рядом с умершим, был заперт в отдельном помещении в трюме. Но 3 мая у него в 7 утра была зафиксирована температура 37,3°С, а в 11 часов утра он уже представлял собой больного со всеми признаками легочной чумы. Для полной изоляции заболевшего китайца, его подняли с вещами на палубу и приставили охрану. В 13 часов к судовому фельдшеру явилась делегация китайцев, и потребовала больного отпустить, объясняя это тем, что у него только сильное полнокровие, а поэтому он кашляет кровью, и что у них есть доктор, который будет лечить его традиционными китайскими методами.
Когда им отказали, около 50 китайцев отняли заболевшего силой и «китайский доктор» начал проводить с ним манипуляции китайской медицины, выразившиеся в кровопускании. Около 4 часов пополудни 3 мая, уже на рейде в Чифе, был обнаружен еще один китаец с признаками легочной чумы. Карантинные власти порта были предупреждены, но бездействовали, предоставив русской команде самой бороться с чумой. Капитан парохода, Герман Мартынович Гросберг, принял решительные меры по изоляции больных китайцев от экипажа.
Вся машинная команда и прислуга были переведены на нос, китайцы — в кормовую часть корабля и сообщение между ними было прервано. 4 мая в 6 ч 30 мин. больные чумой китайцы умерли, в 2 часа пополудни умерло еще 4 китайца. Китайцы опять заволновались и потребовали, чтобы их сняли с судна, или они займут его носовую часть. По настоянию капитана, китайские власти 5 мая свезли своих граждан на отдельный остров Кентукки, после чего на второй палубе обнаружили еще 5 китайцев, умерших в этот же день. Кроме 12 смертей на пароходе (с 29 апреля по 5 мая), в карантине на берегу умерло еще пять человек, в их числе и те, кто делал кровопускание второму больному 3 мая. Большая часть китайцев, перевезенных на остров «Кентукки», разбежалась в первую же ночь. Китайские власти заставили команду «Кишинева» сжечь трупы умерших на острове Кентукки и оплатить все расходы по изоляции пассажиров и дезинфекции корабля.
Эпизоотии среди крыс. По данным Захарова с соавт. (1922), на шестой неделе эпидемии во Владивостоке подобраны 2 крысы (одна с Посьетской улицы, другая с 1-й Речки, угол 2-й Круговой и Некрасовской улиц), у которых при патологоанатомическом и бактериологическом исследовании установлена чума. Однако не только не было эпизоотий чумы среди крыс, но даже не поступало сведений, чтобы где-либо наблюдался мор крыс или мышей.
Клиника и лечение болезни. Инкубационный период при легочной чуме варьировал от 2 до 5 суток. Продромальные явления были не выражены и непродолжительны. Болезнь начиналась в большинстве случаев небольшим ознобом, головной болью, чувством общего недомогания, тогда как температура тела не превышала 37,5°С. нa вторые сутки болезни температура поднималась уже до 39–40°С, появлялся кашель с обильным количеством пенистой мокроты с кровяными жилками. Лицо больного делалось красным; конъюнктивы гиперемироваными; язык был обложен в разной степени — от легкого беловатого налета, до толстого белого. Сознание сохранено. Субъективные жалобы на боль в груди, в боку или в животе. Пульс обычно был правильным, но частым. Доходя до 120–150 ударов в минуту, среднего наполнения. На третьи сутки при высокой температуре, частом нитевидном пульсе, все явления предыдущих суток увеличивались в своем развитии, речь делалась заплетающейся, походка атактической, иногда появлялся бред. Лицо больного обычно безучастно или выражает страх; зрачки расширены; мокрота делается пенистой и кровавой, смерть наступает при явлениях прогрессирующего упадка сердечной деятельности. Кровавой рвоты не наблюдалось за исключением одного случая. При перкуссии легких не наблюдалось абсолютной тупости, тогда как относительное притупление наблюдалось у многих больных.
Лечение практически не применялось. Больным вводили японскую противочумную сыворотку и электралголь. Улучшения состояния больных легочной чумой от лечения не наблюдалось. В первый день в мокроте возбудитель чумы не обнаруживали, но на второй день нередко находили уже практически чистую культуру Y. pestis.
Случай бубонной чумы. Наблюдался у китайца Ван Фу на 10 неделе эпидемии. 30 июня он был подобран у городской электрической станции в тяжелом состоянии, оказалось, что он проживал по Семеновской улице, дом 17. В первые дни пребывания Ван Фу в госпитале при наличии у него пахового бубона, в его мокроте находили подозрительные на чуму палочки, затем их окончательно установили бактериологическим методом. В течение длительного времени, хотя и в незначительных количествах их продолжали находить в мокроте Ван Фу. Материал, отобранный шприцом из бубона и опухших желез Ван Фу, содержал возбудитель чумы. Общее состояние больного было тяжелым, температура высокой. Затем, после введения ему 280 мл3 противочумной сыворотки, температура упала, состояние больного несколько улучшилось. Больной начал медленно поправляться. Сыворотка крови Ван Фу давала во всех случаях ясно выраженную (крупно-хлопчатую) агглютинацию в разведениях 1:20 и 1:40. Выписан из госпиталя 21 сентября.
Патологоанатомическая картина при легочной чуме. При наружном осмотре чумных трупов врачам всегда бросалось в глаза резко выраженное трупное окоченение. Сложилось впечатление, что трупное окоченение достигало сильной степени довольно быстро, причем наличие у умерших целесообразных поз движения позволило тогда предположить, что смерть настигала больного внезапно и что окоченение следовало за моментом смерти непосредственно и быстро. В грудной полости, помимо нахождения пневмонического фокуса, часто наблюдали сращение с плеврой даже не задетого процессом легкого. На месте нахождения фокуса плевра очень часто была гиперемирована или усеяна пятнистыми геморрагиями или точечными экстравазатами; в редких случаях в полости плевры находился грязно-кровянистый, тянущийся в нити выпот. В громадном большинстве случаев патологоанатомическая картина легких при чумной пневмонии носила характер бронхопневмонии с единичным фокусом, но количество последних бывало иногда и 2, и 3. В двух случаях наблюдался фокус, занимавший всю долю целиком. По своему типу чумная пневмония больше соответствовала катаральной, но отличалась от нее «отсутствием пестроты» — «не было тех градаций в окраске, какие наблюдаются обычно, где наряду с только что появившимся фокусом можно наблюдать более старый, то в полном разгаре, то разрешившийся». При чумной пневмонии на вскрытии всегда находили общую отечность легких; в бронхах находилось много кровянисто окрашенной пенистой жидкости. Со стороны серозных оболочек наблюдались кровоизлияния, нередко, в виде сплошных пятен или точечных экстравазатов, особенно на внутреннем листке перикарда. Увеличенная селезенка встречалась редко. Печень и почки всегда представляли картину паренхиматозного перерождения. В сердце никаких особенных изменений не наблюдалось.
Увеличение лимфатических желез удалось наблюдать лишь в не резко выраженных бубонных случаях и при сепсисе; нагноения лимфатических желез не наблюдали. По мнению патологоанатома Федосеева, так называемые бубонные случаи чумы больше носили характер септицемии и общего не резко выраженного лимфаденита. Также были случаи чумы, подтвержденные бактериологически, однако при вскрытии трупов не находили никаких патологоанатомических данных, которые бы указывали на причину смерти.
Организация борьбы с чумой в Приморской области в 1921 г. Строилась на основании следующих законоположений:
1. Правила о принятии мер к прекращению холеры и чумы, утвержденные 11 августа 1903 г. (Собр. узаконен. 1903. № 112. Ст. 1664).
2. Высочайшее повеление от 17 марта 1905 г. (Собр. узаконен. 1905. № 112. Ст. 1002).
3. Высочайшее повеление от 9 мая 1908 г. (Собр. узаконен. 1908. № 142. Ст. 1760).
4. Правила для Санитарно-исполнительных комиссий о мерах по предупреждению и борьбе с холерою и чумою, утвержденные 30 июня 1912 г. (Собр. узаконен. № 202. Ст. 1760).
5. Закон от 31 января 1919 г., опубликованный в «Правительственном Вестнике» от 21 февраля 1919 г. за № 73, изданный в дополнение и изменение действующих правил о СИК.
Возглавляли осуществление противоэпидемических мероприятий межведомственное объединение — Областная Санитарно-исполните-льная комиссия (ОСИК) и исполнительное бюро ОСИК. В Российской империи ОСИК была наделена исключительными правами, закон 1919 г. еще больше расширил эти права и полномочия, коренным образом изменив некоторые статьи прежнего законодательства. Так, законом 1919 г. изменен состав комиссий применительно к изменившимся условиям жизни. СИК, существовавшим раньше под председательством губернатора или лица, его заменяющего, теперь предоставлялось право выбирать председателя из среды своего состава. Место такой комиссии определялось при губернских (областных) земских управах и уездно-городских — при городских и уездно-городских управах.
После появления чумы на линии отчуждения КВЖД, ее ожидали и в Приморском крае. По инициативе отдела народного здравия Приморского областного земства 7 февраля 1921 г. было созвано пленарное заседание ОСИК. Заседание признало необходимым немедленно приступить к подготовительным работам по борьбе с чумой и возбудить ходатайство об объявление Приморской области угрожаемой по чуме.
Приказом управляющего внутренними делами Приморская область с 8 февраля 1921 г. Объявлена угрожаемой по чуме. Вся Приморская область неблагополучной по чуме не объявлялась, а к таковым относили:
1) Никольск-Уссурийский и уезд (с 17 марта);
2) Владивосток (с 10 апреля);
3) район Сучанских каменноугольных копей (с 23 марта). Почти через 9 месяцев, 1 октября Владивосток и Приморская область были признаны благополучными по эпидемии чумы.
Организации для борьбы с чумой в Приморской области в 1921 г. создавались не сразу, а постепенно, в зависимости от масштабов распространения эпидемии чумы. В их развитии можно отметить три этапа:
1) организации, возникшие до появления чумы в области, когда она находилась в состоянии, угрожаемом по чуме;
2) организации, возникшие во время появления чумы в области (т.е. с 17 марта, когда был обнаружен первый случай чумы в Никольске-Ус-сурийском);
3) организации, возникшие при появлении чумы во Владивостоке.
Возглавил ОСИК доктор П.П. Попов, принимавший участие в борьбе с легочной чумой в Харбине в 1910 г. Ни один из приглашенных известных в те годы специалистов по чуме во Владивосток не приехал.
До начала эпидемии легочной чумы на территории Приморского края ОСИК подчинялись: противочумной поезд (рис. 86); городские сани-тарно-эпидемические организации края (в Ольге, Никольске-Уссурий-ском, Шкотове); организации Уссурийской железной дороги такого же назначения. Они, в свою очередь, имели подчиненные им организации (дезинфекционные отряды и похоронные отряды в Шкотове и на железной дороге, пропускные пункты в Никольске-Уссурийском, склады для хранения имущества противочумных организаций, «чумные вагоны»).

86. Вагон-изолятор противочумного поезда. Посадка ввагон-изолятор подозрительного по чуме китайца, снятого с пассажирского поезда на станции Угольная
С момента появления чумы в крае (17 марта), во Владивостоке, на базе «Первого Владивостокского Крепостного военного на материке госпиталя», был развернут чумной городок. Он включал: летучий отряд, дезинфекционный отряд, крематорий, обсервационное отделение, изолятор, анатомический покой, чумной барак и диагностическую лабораторию (рис. 87).
87. План чумного городка во Владивостоке: I . Сарай. 2. Отхожие места. 3. Цейхгауз изоляционного отделения. 4. Цейхгауз летучего отряда. 5. Не функционирующий анатомический покой. 6. Кладовая
В морском порту города были организованы: временный пропускной пункт в бухте «Золотой рог», морская санитарно-наблюдательная станция и брандвахта.
Аналогичный чумной пункт развернули в Никольске-Уссурийском. Там же были созданы: пропускной пункт для поездов, следующих из Владивостока (у восточного семафора), пропускной пункт у станицы Полтавки, пропускной пункт для китайцев на городском железнодорожном вокзале, эпидемический отряд по осмотру китайского базара (подробнее, см. ниже). В Ольгинском узде открыты пропускные пункты у станицы Кавалерово и Тетюхинский пропускной пункт, создана Ольгин-ская СИК. В Спасске созданы СИК и летучий отряд.
С момента появления чумы во Владивостоке (10 апреля) в области развернуты следующие организации. Во Владивостоке: пропускной пункт на станции Владивосток; амбулаторный пропускной пункт при городской больнице; отряд карантинной стражи и участковая СИК Углово-Угольных копей. В Ольгинском уезде: Сучанская рудничная СИК (с пропускным пунктом на станции Тигровая, чумным бараком, изолятором, обсервационном отделением); Владимирско-Александровская участковая СИК; летучий морской отряд; обсервационно-изоляционный пункт в Шкотове. В Спасске организован железнодорожный санпропускник.
В Никольске-Уссурийском активно подключились к противоэпидемическим мероприятиям капеллевские медицинские организации. Ими создана Раздольническая участковая СИК — финансирования из области она не получала.
Противочумной поезд. Организован для обслуживания линии Уссурийской железной дороги между станциями Владивосток и Угольная. Начал действовать с 18 марта. Функции поезда:
1) врачебный осмотр с термометрированием пассажирских поездов, идущих из Никольска-Уссурийского во Владивосток (Маньчжурский № 4 и Хабаровский) и идущих из Владивостока в Никольск (Маньчжурский № 3, Хабаровский), а также на Сучан (№ 33);
2) снятие с пассажирских поездов и направление в изолятор или обсервационный вагон для временного наблюдения до транспортировки в чумной городок подозрительных по чуме пассажиров;
3) ликвидация случаев чумы на линии и при дорожном районе Уссурийской железной дороги между Владивостоком и Никольском;
4) транспортировка снятых с пассажирских поездов и подобранных с линии железной дороги больных и обсервируемых в чумной городок.
Первоначально поезд находился на станции Владивосток, 3 апреля был поставлен на ст. Угольная. Подвижной состав поезда состоял сначала из 8, затем из 11 вагонов: цейхгауз, кухня, аптека-лаборатория, изолятор, обсервационная, дезинфекционная камера, баня и вагоны для персонала, карантинной стражи и трупов. Личный состав поезда составляли: 2 врача, в том числе старший врач, заведующий поездом Б.П. Вельмовский, 4 фельдшера, 1 дезинфектор, 10 санитаров и 6 человек карантинной стражи.
Отряд карантинной стражи. Когда эпидемия чумы стала принимать широкие размеры, милиция перестала справляться со своими задачами по охране очагов и обсервируемых. Более того, медицинскому персоналу противочумных организаций области приходилось вести борьбу не только с чумой, но и с милицией. Например, первого апреля в обсервационном отделении Никольска, 10 милиционеров, охранявших помещение, по соглашению между собой, получили взятку от обсервируемых китайцев в размере 250 иен и затем их отпустили.
Из донесения врача Противочумного поезда на станции Угольной следует, что «из двух милиционеров, явившихся по вызову к вагону-изолятору, один, пьяный, мог стоять, только прислонившись к стенке и... оба явились безо всякого оружия и в самом растерзанном виде». Не имея силы повлиять на работу милиции, ОСИК сделала безуспешную попытку заменить милиционеров, обратившись 26 апреля за содействием
в Никольск-Уссурийскую бригаду Дивизиона Народной Охраны. Однако уже 28 апреля ОСИК поспешила отказаться от ее «услуг», так как оказалось, что охраняющий очаги чумы дивизион «представляет собой пьянствующую банду, берет взятки с обсервируемых, вместе с ними пьянствует».
Тогда ОСИК был поставлен вопрос об организации специального отряда карантинной стражи. Отряд был организован 12 мая и помещался по Корейской улице. Отряд во главе с начальником отряда полковником В.И. Любомудровым и двумя его помощниками состоял из 100 человек, из которых 44 было принято из числа Студенческой трудовой артели, остальные 56 — преимущественно были офицеры — участники «Ледяного Похода» Каппелевской армии. Для вооружения отряда от японского командования было получено 100 винтовок и 1000 патронов.
Отрядом велся:
1) журнал работ, где ежедневно записывались все вызовы отряда, ежедневные наряды и прочие работы;
2) журнал телефонограмм;
3) книга приказов. В своей работе отряд Карантинной стражи руководствовался особо выработанным положением о правах и обязанностях Карантинной стражи, а также специальными инструкциями.
Отправляясь в наряд, чины стражи должны были обязательно надевать маску-респиратор и не снимать ее до окончания наряда. Отряд отличался очень строгой дисциплиной, разумно и тактично относился к местному населению и к китайцам.
Противочумная организация города Никольска-Уссурийского. Включала: 1) дежурство врачей и фельдшеров; 2) три пропускных пункта на станции Никольск-Уссурийский; 3) санэпидотряд по наблюдению за китайским базаром; 4) чумной пункт.
При определении места для устройства чумного пункта, Уездная СИК остановила свое внимание на казармах так называемого «Саперного городка», занятого японскими войсками и расположенного в двух верстах к западу от станции Никольск-Уссурийский.
Но, несмотря на все старания, их получить не удалось, пришлось организовывать чумной пункт в вагонах (отделения обсервации и изоляции), а для чумного барака уездным земством был предоставлен деревянный барак земской больницы. Чумный пункт состоял из следующих отделений: а) чумной барак; б) изоляционное отделение; в) обсервационное отделение; г) летучий и дезинфекционный отряд.
К организации и оборудованию летучего и дезинфекционного отряда СИК приступил 7 марта, причем первоначально отряд имел только карету для чумных больных и ящик, обитый цинком, предназначенный для перевозки трупов. Лошади и дезсредства были предоставлены из городского обоза и военного госпиталя, защитную одежду выдало японское командование. С появлением чумы в Никольске-Уссурийском, отряд развернули до штата в 24 человека: один врач, заведующий отрядом А. Шипилов (с 18 марта); 4 фельдшера и 19 санитаров, одновременно увеличены были и перевозочные средства. После прекращения первой вспышки чумы в Никольске, доктор Шипилов был откомандирован во Владивосток, и отрядом временно заведовал доктор Дернов; с появлением второй вспышки чумы в Никольске (6 мая), заведующим отрядом был назначен доктор Н.П. Голубев.
Лабораторные исследования. До появления чумы в Никольске, исследования подозрительных случаев производились в лаборатории при Военном госпитале (микроскопические) и в японской лаборатории (бактериологические). С появлением чумы была организована собственная лаборатория при чумном пункте, которая помещалась в одной части барака Земской больницы, взятая под изолятор, и состояла из 4 комнат с передней, коридором и изолированным входом: комната для работы с заразным материалом, в ней находился термостат; комната для микроскопических работ с мазками; чистая — раздевальня для персонала; и комната для санитара, жившего при лаборатории. Штат состоял из заведующей лабораторией доктора Саввиной, лаборанта Фортунатова и санитара.
Крематорий. Трупы, так же как и во Владивостоке сначала сжигались на костре, потом была сооружена специальная печь — кирпичная из трех невысоких стенок без трубы и крыши с поддувалом. На сожжение одного трупа требовалось от 40–60 поленьев дров и около банки керосина. Труп сгорал в течение 3-х часов.
Хозяйственный аппарат чумного пункта. Для обслуживания противочумных организаций Никольска был использован хозяйственный аппарат военно-санитарного поезда № 604, пополненный некоторыми недостающими служащими. В общей сложности в штате служащих хозяйственно-канцелярского разряда состояло 34 человека. Сюда входил заведующий хозяйством, каптенармус, кухарки, хлебопеки, водовозы, кухонная прислуга монтеры, писари, артельщики, слесари, прачки и санитары. Существенную помощь организациям оказывали и японские врачи, в частности доктора Сава, Хадицуки и Цида, предоставившие свою лабораторию для исследования чумного материала.
Предпринятые действия. Ограниченность в средствах и отсутствие твердой власти в крае не позволили осуществить даже тот необходимый минимум мероприятий, которых требовала сложившаяся обстановка. Областной СИК попытался осуществить следующие мероприятия:
Санитарное благоустройство. Проведено в крайне ограниченных масштабах: осуществлена очистка дворов и улиц от мусора, в Николь-ске-Уссурийском был приведен в удовлетворительное санитарное состояние китайский базар, проведена дезинфекция общественных мест, особенно вокзалов; изданы и распространены «Правила для предохранения от чумы ...», очищены отхожие места. Во избежание штрафов и боязни убыточного закрытия эти мероприятия активно проводились на коммерческих предприятиях, использующих китайский труд. Однако из-за отсутствия денег не удалось открыть специальных ночлежных домов, как это было сделано в Харбине в 1910 г. По этим же причинам не проводилась и борьба с крысами.
Санитарно-полицейский надзор. Из-за низкого авторитета власти и низкого качества личного состава милиции, осуществить такой надзор было практически невозможно. С 1919 г. Китай уничтожил на своей территории все русские консульства, поэтому китайцы, приезжавшие на заработки в Приморье, не имели ни русских виз, ни билетов. Нельзя было установить ни того, кто жил в пораженных чумой кварталах, ни даже их приблизительного количества. Половина всех подобранных трупов китайцев не имела документов, и костер унес тайну их происхождения и нахождения во Владивостоке.
Заградительные мероприятия по области. Очевидная опасность получить чуму в Приморье шла со стороны полосы отчуждения КВЖД, с которой область находилась в интенсивном общении путем пассажирского обмена по Уссурийской железной дороге. Поэтому первой задачей русских властей было загородить именно этот путь. Кроме того, такая возможность не исключалась со стороны дорог и трактов, которые являлись крупными артериями, ведущими в область из Китая и по которым в весеннее время двигались сюда китайские рабочие, торговцы, контрабандисты-спиртоносы, а также вдоль береговой полосы.
Вопрос о полезности строгих массовых карантинов и разного рода оцеплений дебатировался на общих собраниях ОСИК с представителями японского военно-санитарного отдела. В противовес более «серьезным» японским коллегам русская медицина единодушно и неизменно убеждала их не использовать для борьбы с чумой суровых репрессивных мер. Представители ОСИК выдвигали японцам следующие соображения: а) карантины и оцепления требуют большого (дорогого) призыва чуждой и грубой военной силы; б) опыт харбинской чумы 1910—1911 гг. доказал, что заградительное действие разных воинских оцеплений — минимально; в) огульные многодневные карантины вносят разруху в торговые и другие связи и вызывают панику у населения; г) в поисках обхода карантинных застав, население (притом, самое ненадежное в эпидемическом отношении) быстро находит лазейки и окольные пути, что уже совершенно дезорганизуете санитарный надзор.
Схема расположения заградительных по чуме учреждений в Приморской области и во Владивостоке в 1921 г., приведена на рис. 88.
На Уссурийской железной дороге были с этой целью осуществлены следующие мероприятия.

88. Схема расположения заградительных учреждений в Приморье в 1921 г.: ···· границы уездов; -•-•- тракты; ––– линия Уссурийской железной дороги. 1. Пропускной пункт на ст. Гродеково. 2. Пропускной пункт на ст. Ник.-Усс. 3. «103 верста». 4. Пропускной пункт на ст. Ник.-Усс.- вокзал. 5. Пропускной пункт на ст. Раздольное. 6. Пропускной пункт на ст. Владивосток. 7. Пропускной пункт на ст. Шкотово. 8. Врачебно-наблюдательный пункт на ст. Тигровая. 9. Пропускной пункт станицы Полтавки. 10. Пропускной пункт у Ник.-Усс. в 5-м полку. 11. Пропускной пункт у станицы Кавалерово. 12. Временный пропускной пункт в бух. Золотой Рог. 13. Морская санитарная наблюдательная станция в бух. Парис. 14. Брандвахта в бух. Улисс. 15. Пропускной пункт в бух. Восток. 16. Пропускной пункт в бух. Ченю-вай. 17. Врачебно-наблюдательный пункт в бух. Св. Ольги
А. По линии Никольск-Уссурийский — Хабаровск:
а) для китайских пассажиров в поездах № 4 и 3 (хабаровских) выделены отдельные вагоны, в которые европейцев не допускали;
б) пассажирские поезда на перегонах между Иманом и Хабаровском сопровождались санитарными вагонами, персонал которых во время следования поезда обходил составы, мог наблюдать за состоянием пассажиров во время их посадки, высадки и на промежуточных станциях, а в случае обнаружения среди едущих подозрительного больного, мог принять меры к выделению его от здоровых, сообщить по линии и провести первую дезинфекцию.
Б. По ветке Угольная — Сучанская:
в) в мае на станции Шкотово был поставлен изоляционно-про пускной пункт в трех вагонах, предназначенный для выделения обсервируемых и первоначальной изоляции (до подхода чумной летучки со станции Угольная) подозрительных по чуме пассажиров с проходящих из Владивостока поездов;
г) на станции Тигровая Сучанской рудничной комиссией был оборудован и работал пропускной пункт, задачей которого было не про пустить чуму (с пассажирами из Владивостока и со станции Угольная) на Сучанские копи, где чума могла бы сильно «разгуляться» среди мно гочисленных рабочих-китайцев.
В направлении «А» чума не получила распространения и, кроме перечисленных мероприятий, никаких других мер учреждений заградительного назначения не устанавливалось.
Главным направлением, с которого ожидали чуму, было направление «В» — линия Владивосток — Харбин. Особенно это было вызвано тем, что входные ворота в область, станция Пограничная обслуживалась очень слабой китайской противочумной организацией. Русские противочумные организации на станцию допущены не были. Из Приморья туда проник только один японский карантинный отряд, но и он состоял из одних наблюдателей и работал только среди своих воинских частей, осуществляя прививки.
По этим соображениям, на линии «В» Уссурийской железной дороги был установлен целый ряд наблюдательно-пропускных пунктов, которые до появления чумы во Владивостоке имели целью не допустить ее проникновение с запада на восток, а с развитием эпидемии в городе — не дать ей распространиться по области.
Пропускные пункты на станциях Гродеково и Раздольное не входили в общую схему областных противочумных организаций, а появились по чисто местным условиям, из-за необходимости обезопасить от чумы крупные воинские части бывшей Семеновской (в Гродеково) и Кап-пелевской (в Раздольном) армий, а по тупикам ютились в товарных вагонах многочисленные, пришедшие с Капелевской армией беженцы. Работал в этих учреждениях исключительно свой военно-медицинский персонале. Сведениями о проделанной ими работе мы не располагаем.
На этих заградительных пунктах китайцы тщательно осматривались, среди них выделяли подозрительных на заболевание чумой и отправляли в обсервационные пункты. Состояние здоровья пассажиров первых двух классов определялось следующим образом: европейцев — по наружному виду, пульсу и, по усмотрению медика, термометрией; китайцев же — по пульсу и обязательной термометрией. Пассажиров остальных вагонов проверяли по пульсу и, при малейшем подозрении — термометрией; китайцев же термометрировали всех поголовно.
Для сведения властей тех мест, куда следуют пассажиры из Владивостока, при осмотрах на станции Угольной, на их личных документах ставился специальный штемпель. Тут же проверялись штемпеля об осмотре и от предыдущих пропускных пунктов (Никольск-Уссурийский, Владивосток; рис. 89).

89. Штемпель о проведенном осмотре на пропускном пункте
Организация санитарной охраны морской границы. Еще до появления первых случаев чумы во Владивостоке японское командование сообщило ОСИК, что в южных китайских портах вблизи города Чифу и в окрестностях Циндао, с которыми порт Владивосток имеет постоянное пароходное общение, существует чума. Из указанных портов и вообще с Шандунского полуострова в порт Владивосток на пароходах передвигается большое количество китайских рабочих, то для Владивостока открылась серьезная опасность заноса чумы и по морским путям сообщения. Такое обстоятельство вынудило ОСИК принять меры по охране морских границ республики. В неэпидемическое время санитарная охрана морских границ находилась в ведении врачебного инспектората и осуществлялась через два постоянных специальных учреждения: Брандвахту (сторожевое военное судно при порте) и Морскую санитарно-наблюдательную станцию.
Ввиду отсутствия за последние 4–5 лет достаточных средств на содержание и ремонт станции, она пришла в упадок и не функционировала. Брандвахту, существовавшую на пароходе «Маньчжурия», командующий сибирской флотилией без ведома ОСИК перевел в Морской штаб, что равносильно было ее упразднению. Таким образом, перед ОСИК встал вопрос о восстановлении этих учреждений. Так как врачебно-инспекторская часть в то время находилась в ведении отдела народного здравия областного земства и заведовал этой частью доктор Г. Попов, то ему ОСИК было поручено привести организацию по санитарной охране морских границе в «действенное состояние», выработать соответствующий план мероприятий и предоставить «сметные соображения на этот предмет». Была восстановлена деятельность брандвахты на пароходе «Илья Муромец» (16 мая 1921), затем — Морской санитарно-на-блюдательной станции (морской карантин), и, наконец, еще было организовано, как временное учреждение, санитарно-пропускной пункт на берегу бухты Золотой Рог (расформированы 1 июля 1921 г.).
Деятельность городских санитарно-эпидемических участковых организаций. Была очень затруднена из-за того, что объектом их работы являлось некультурное и грязное китайское население, не знающее русского языка и живущее в таинственных кварталах, набитых различными притонами. Сразу же выяснилась непригодность для борьбы с чумой «холерной разбивки» города на участки. Для «холерной разбивки» требовалось сосредоточить внимание на источниках водоснабжения, свалках и съестных припасах. Чума же развивалась «гнездами» в кругу тесных людских скоплений. Это привело к тому, что на одних участках практически не было работы, на других же персонал просто не мог справиться с возложенными на него обязанностями.
Работа участкового персонала заключалась в следующем:
1) ежедневно, до 6 часов утра персонал, снабженный специальными удостоверениями, выходил на свой участок и обходил дома, подозрительные по чуме, особенно китайские ночлежки;
2) внушающих по виду подозрение китайцев термометрировали и, при повышенной температуре, отправляли в чумной городок;
3) при обнаружении выброшенного трупа выясняли, откуда он мог быть выброшен, и такие дома проверяли заново;
4) выявляли объекты для ночных облав летучего отряда;
5) вели учет движения населения, особенно китайцев, проверяли правильность записей в домовых книгах и выясняли местожительство вновь прибывших и непрописанных.
Для работников участков были предприняты строгие меры специальной техники безопасности, включая разделение помещений на «грязные» и «чистые» зоны. Возвращавшийся персонал проходил в здание через отдельный вход на закрытую стеклянную веранду, здесь он снимал и сбрасывал в кадки с дезинфицирующим раствором рабочие костюмы. Оттуда, через особую дверь, он шел во вторую комнату, где мылся под душем и, наконец, в третью, где одевался в чистый костюм и, оттуда опять через особую дверь уже выходил на улицу или в жилое помещение.
Летучие отряды. Занимались уборкой трупов с улиц, обследовали выявленные очаги чумы, осуществляли внезапные ночные налеты на неблагополучные районы.
Константин Аристархович Коровин. Бывший каппелевский офицер – отвечал за работу автотранспорта Чумного городка.
Дезинфекционные отряды и дезинфекция. Ощущался значительный недостаток дезинфицирующих веществ, гидропультов, паровых камер. Дезинфекционные мероприятия удавалось в удовлетворительном объеме осуществлять только на территории чумного городка. Предварительная дезинфекция при выездах за больными и трупами проводилась обычно летучим отрядом с помощью гидропультов.
Обсервация. Осуществлялась так называемым домашним методом. Специальный персонал обходил дома и осуществлял термометрию лиц, бывших в контакте с больными чумой. Другой формой обсервации был вывод жителей в особые обсервационные вагоны (чумной поезд на станции Угольной, Никольско-Уссурийский обсервационный пункт, военно-санитарный поезд № 101/11) и в лагеря (обсервационное отделение чумного городка). Все лица, назначенные в обсервацию, проходили сначала через вагон-баню, после которой получали чистое казенное белье, халаты и только тогда пускались в вагоны. Собственные их вещи шли в паровую дезинфекцию. Срок обсервационного наблюдения составил 8 суток, затем перешли на 5 суток. Если человек, подозрительный на чуму, оказывался здоровым, то всех задержанных из-за него в обсервацию отпускали раньше этого срока.

91. Санитарный автомобиль летучего отряда доставляет из одного из кварталов Владивостока подозрительного по чуме китайца
Изоляция. В изоляторы помещались температурящие больные из распределителя, у которых не выявлялись признаки чумы, например, кашель с кровавой мокротой, либо в мокроте не обнаруживали возбудитель чумы — таких сразу везли в чумной барак (рис. 91). Продолжительность пребывания в изоляторе составляла 5 суток. Через владивостокский изолятор прошло 369 человек, выписано здоровыми «по домам» 41 человек; умерли в изоляторе 46 человек; отправлено в чумной барак 282 человека.
Сжигание трупов. В эпидемию 1921 г. к сожжению трупов в крематориях пришли не сразу, первое время их заменяли особого построения костры. Но даже когда уже были построены крематории, на кострах сжигались тела заразившихся и умерших от чумы медицинских работников — так были сожжены останки сестры милосердия Даниленко, санитара-студента Хазова и других. Всего было построено два крематория: один — в Никольске-Уссурийском, второй — наиболее удачный — был построен по проекту инженера Черногубова в самом чумном городке. Вместимость печи составляла 15–20 трупов, в день сжигалось до 65 трупов. За все время эпидемии 1921 г. похоронным отрядом чумного городка (на кострах и в обоих крематориях) было сожжено 647 трупов (209 — умершие во Владивостокском чумном госпитале, остальные подобраны на улицах и в окрестностях города). Из них: китайских — 629; европейских — 18 трупов. Сожжение одного трупа обходилось в 11 рублей.
Помощь иностранных государств. Все китайское участие выразилось, в общем, едва ли не в одном беззаботном резюме, приписываемом административно высокой китайской персоне, что-де: «Китайски люди шибка много есть!»
Более сознательно и по-европейски отнеслись к борьбе с чумой корейцы. Правда, корейская колония не могла помочь ни медицинскими силами, ни оказать материальную помощь, однако они оказывали любую другую посильную им помощь. Наибольшую помощь Приморским чумным организациям в 1921 г. оказали японцы, главным образом в лице их Военно-санитарного отдела. Японцы первыми организовали своевременное получение информации о движении чумы в крае. Они же постоянно держали тесную связь с Харбином, поставив там эпидемический отряд доктора Одда, а на пограничной — отряд полковника Мицуи. Их врачи широко использовали среди своего гражданского населения (по желанию), а среди всех экспедиционных войск (обязательно), производство предохранительных прививок.

92. Изоляционное отделение чумного городка во Владивостоке
Помощь русским противочумным мероприятиям со стороны японских военных властей выразилась:
1) энергичной поддержкой требований ОСИК, относящихся к улучшению постановки и согласованности в противочумных начинаниях с китайскими санитарными организациями и властями;
2) от японского интендантства и санитарного отдела русские власти могли иногда получать противочумную вакцину и сыворотку, а также кое-что из дезинфицирующих средств и аппаратов;
3) и, главное, японцы помогли ОСИК, при ее хроническом безденежье, средствами, взяв на себя целиком содержание Владивостокской участковой санитарно-эпидемиологической организации и Отряда карантинной стражи.
На V Всероссийском съезде бактериологов и эпидемиологов, состоявшемся в Москве 25–31 мая 1921 г., представители ДВР В.В. Сукнев и Бобров выступили с докладом о борьбе с эпидемией легочной чумы в ДРВ. Докладчики заявили, что помощь со стороны РСФСР необходима, так как те средства, которые имеются на местах, совершенно недостаточны для предстоящей работы по ликвидации эндемических очагов и по предупреждению заноса этой болезни в другие места. Они указали на то, что к осени надо ждать новых вспышек и, возможно, еще более жестоких, чем в истекшую эпидемию.
ГРАЖДАНЕ КИТАЯ!
Слышали ли вы, что такое страшная болезнь чума и знаете ли, как от нее уберечься; так слушайте.
В настоящее время в Маньчжурии свирепствует страшная болезнь чума, которая грозит распространиться в сторону Уссурийского края. Болезнь эта очень заразна и всегда почти смертельна. При скученности населения и несоблюдении чистоты и грязи, она быстро широко распространяется и производит громадные опустошения.
Еще так недавно в 1911 г. в Маньчжурии вспыхнула чума, и в одном из городов — Фудзяне (около Харбина) — умерло за самое короткое время несколько десятков тысяч человек. Один больной может послужить началом заболевания сотен людей. От чумы почти никто не выздоравливает. После заражения болезнь обнаруживается через несколько дней: больного начинает знобить, появляется общее нездоровье, в начале болезни появляются покашливание и пенистая слюна с частью крови.
Начинается покраснение глаз, расширение зрачков, походка становится неуверенной, человек кажется как будто пьяный.
Иногда присоединяется бред. При общем ослаблении сил человек умирает. От начала болезни до смерти бывает около 70 часов. Человек, заболевший чумой, заражает и других через нос, рот и даже глаза, передача заразы распространяется при близком соприкосновении больного со здоровым, поэтому опасайтесь скопления людей, опасайтесь грязи, опасайтесь есть из одной посуды, опасайтесь соприкосновения с одеждой больного, не надевайте чужого платья и шапок, опасайтесь спать на чужой постели и вытираться чужим полотенцем или платком, но соблюдайте:
1) чистоту тела, платья и жилища, знайте, что через грязь распространяется заражение и болезнь;
2) избегайте скоплений народа, ночлежек, постоялых дворов и всех тех мест, где могут побывать зараженные люди;
3) избегайте без крайней нужды ездить по железным дорогам, где могут оказаться уже заболевшие чумой люди;
4) не покупайте старого платья, старых постельных принадлежностей, так как, возможно, они принадлежали человеку, умершему от этой страшной болезни;
5) уничтожайте всеми способами насекомых (вшей, блох, клопов, тараканов), уничтожайте крыс и мышей, которые разносят заразу во все стороны.
6) сообщайте непременно о каждом подозрительном случае заразы какому-либо ближайшему врачебному надзору; будет сейчас же оказана помощь больному, чем Вы спасете сотни тысяч людей Ваших родственников, земляков и братьев.
Помните, что с этой ужасной заразой, от которой умирают в самое короткое время сотни тысяч людей, надо бороться всем при соблюдении полной чистоты тела, платья и жилища.
Приморская Областная Санитарно-Исполнительная Комиссия
(перевод листовки о чуме, изданной на китайском языке).

93. Трупы на костре у чумного городка во Владивостоке, 1921 г.
Вопрос о чуме на Дальнем Востоке вызвал оживленные прения, в которых принимали участие профессора Н.Н. Диатроптов, Бронштейн, С.И. Златогоров, В.А. Барыкин, А.Н. Сысин, А.А. Владимиров, Беланов-ский, И.А. Добрейцер, доктор Левентин и другие. Все выступавшие подтвердили, что эпидемия чумы 1920—1921 гг. на Дальнем Востоке имеет много сходства с эпидемией 1911 г.: поражены те же места, наблюдается, как и тогда, преимущественно легочная форма болезни, большой процент смертности. Неблагоприятным следует признать то, что при данной эпидемии болезнь имеет тенденцию распространяться на север и восток и что наиболее пораженные очаги находятся в руках китайцев, которые ведут чрезвычайно слабо дело борьбы с чумой на месте и не допускают в свои пределы представителей медперсонала от соседних государств. В связи с существующей постановкой дела съездом было предложено немедленно приступить к организации международной комиссии с представителями от разных государств. Выяснилось, что Наркомздравом эта мера уже предпринята, но результатов пока еще нет. Указывалось на необходимость срочно создать общегосударственный центр борьбы с чумой в Москве, а также областные центры в местах, наиболее опасных в смысле занесения туда этой болезни. Такими центрами назвали Иркутск, Севастополь, Саратов, Одессу, Ташкент.
Съезд назначил Противочумную комиссию, в которой принимали участие представители от НКЗ и делегаты из ДВР. Комиссия разработала детальный план борьбы с чумой, он был одобрен и принят съездом. Однако в материалах П.В. Захарова с соавт. нет никаких указаний на то, что Советская Россия оказала хоть какую-то помощь Дальневосточной республике в борьбе с эпидемией легочной чумы.

94. Схема крематория Черногубова в чумном городке Владивостока. Подвезенные на подводах из анатомического покоя трупы заносились наверх печи и сбрасывались в верхнее ее пространство над топками. Расположенные по возможности равномерно и прослоенные дровами трупы (и дрова) обливались из гидропульта ровной и широкой струей керосина и зажигались
Попытка ДВР получить хотя бы самую незначительную помощь от женевского международного Красного Креста, также потерпела неудачу. С началом эпидемии местный консульский корпус телеграфировал по этому поводу в Женеву, ответ последовал лишь в августе месяце, в очень туманной форме, а именно: что телеграмма в Женеве была получена, и было отдано какое-то распоряжение через японский Красный Крест. Более никаких сведений от Красного Креста не поступало.
Финансирование мероприятий по ликвидации чумы в Приморском крае. Для финансирования мероприятий по борьбе с чумой, в Приморском крае был введен специальный чумной налог. С владельцев всякого рода торговых предприятий и зданий, имеющих промысловые свидетельства I разряда, взималось 100 рублей золотом; по каждому предприятию II разряда — 25 рублей; III разряда — 10 рублей; с нотариусов, биржевых посредников, коммивояжеров — 10 рублей с каждого лица. С владельцев недвижимого имущества бралось 10% от суммы городского оценочного сбора. С рабочих и служащих правительственных и образовательных учреждений — 2% от месячного оклада; с лиц свободных профессий — врачей, поверенных, журналистов и т.п. — по 15 рублей золотом с каждого. Со всех прочих лиц «свободных профессий»: грузчиков, извозчиков, прислуги, чернорабочих — по одному рублю золотом. С лиц, прибывающих в один из пунктов Приморского края, при самом въезде взималось по одному рублю золотом. Разумеется, собранных денег не хватило, поэтому многие противочумные организации пришлось закрывать еще до окончания эпидемии, а с работавшими во время эпидемии медицинскими специалистами рассчитывались еще много месяцев после ее окончания.
Чумная эпидемия в Приморье обошлась в 416 563 руб. золотом, из них 350 тыс. руб. составил казенный отпуск денег с чумным налогом (чумной налог дал всего 204 тыс. руб. вместо планировавшихся 600 тыс. руб). Японским командованием выделено 55 416 руб. Владивостокским городским самоуправлением предоставлено 11 069 руб.
Светлая им память. Всего во время эпидемии легочной чумы во Владивостоке в 1921 г. погибло 8 человек медицинского персонала. Для того чтобы понять, каким образом становится возможным инфицирование медицинского персонала во время эпидемии легочной чумы, рассмотрим каждый случай отдельно.
Первой жертвой чумы стала сестра милосердия чумного госпиталя Софья Михайловна Даниленко (принята на работу в госпиталь 24 марта).
За недостатком сестер ей приходилось работать не только в отделениях, но и принимать доставляемых в госпиталь больных и распределять их. 18 апреля Софья случайно встретила возле изолятора больного легочной чумой китайца и было вынуждена принять его без респиратора. 20 апреля она почувствовала небольшое недомогание, 22-го поднялась температура, появился кашель с мокротой с кровавыми прожилками; 24 апреля она умерла.

95. Погибшие от чумы сестра милосердия Софья Михайловна Даниленко и санитар чумного поезда Василий Григорьевич Хазов

96. Погибшие от чумы фельдшер Николай Ананьевич Козлов (слева) и санитар Филлипп Павлович Гадяцкий
Хазов Василий Григорьевич, санитар эпидемического поезда (поступил на службу в начале мая). За несколько дней до заболевания ему пришлось поднимать труп на Сучанской ветке в противогазе. Однако работать в противогазе он смог не более 5 минут и вынужден был его сбросить, чтобы одеть обыкновенный респиратор. Возможно, что во время смены индивидуальных средств защиты органов дыхания, он заразился чумой. 28 мая у него резко поднялась температура, появилась мокрота с прожилками крови, а 29 мая Хазов умер после почти 12-часовой агонии.
Гадяцкий Филипп Павлович, поступил на работу в чумной госпиталь 18 апреля и в тот же день заразился чумой во время уборки трупов на улице. По словам Гадяцкого, у него были рваные рукавицы, и он считал, что заразился чумой из-за недостаточной дезинфекции рук. Недомогание он почувствовал 22 апреля, температура и кашель с мокротой с кровью у него появились 23 апреля; а 24 апреля Гадяцкий умер.
Козлов Николай Ананьевич, фельдшер изолятора (поступил на службу 17 апреля). При каких обстоятельствах заразился чумой, осталось неизвестно. 14 мая он почувствовал недомогание, 15 мая появился кашель с мокротой, в которой нашли возбудитель чумы; 17 мая он умер.
Мальцев Григорий Евгеньевич, санитар при обсервационном отделении чумного госпиталя (поступил на службу 16 апреля). За два дня до заболевания дежурил в изоляторе, где принимал больных китайцев. 21 апреля почувствовал недомогание, через несколько часов появился кашель с кровянистой мокротой; 27 апреля он умер.
Воробьев Иван Ефимович, санитар чумного отделения (поступил на службу 26 апреля). 2 мая, во время уборки трупа умершего от чумы китайца, у него свалился с лица респиратор, который он ту же поправил. После этого Воробьев тщательно вымыл руки и голову. 5 мая утром он почувствовал боли в животе, озноб, к вечеру появился кашель с кровавой мокротой; 7 мая Воробьев умер.
Доброжанский Иван Дмитриевич, фельдшер изолятора (поступил на службу 26 апреля). Он не всегда работал в респираторе, т.к. страдал эмфиземой и респиратор переносил с трудом. Недомогание почувствовал 11 мая и сначала скрывал свое состояние. Но 12 мая его состояние значительно ухудшилось, однако до 14 мая в его мокроте не могли обнаружить возбудитель чумы, в этот же день Доброжанский умер.
Короткевич Иван Иванович, санитар чумного отделения (поступил на службу 8 мая). Предполагают, что его заражение произошло 2 июня вечером. Короткевич кончил свое дежурство в грязной половине и уже должен был перейти в чистое помещение, но в это время пришел ординатор делать вливание противочумной сыворотки больному китайцу и привлек к себе на помощь Короткевича. Так как китаец сильно бился и кашлял, Короткевичу пришлось его держать, близко наклоняясь над ним. Утром 4 июня он почувствовал недомогание, в мокроте сразу же был обнаружен возбудитель чумы, резко поднялась температура; 6 июня Короткевич умер.
К этим жертвам можно присоединить и доктора П.П. Попова — прошедшего через тяготы и испытания чумы в Харбине в 1910—1911 гг., первого председателя ОСИК и души всей противочумной кампании во Владивостоке, умершего 19 октября 1921 г. от переутомления и «трудных переживаний этого периода».
Японские эксперименты. Японцы отнеслись к этой вспышке чумы, как к событию научного значения. Основные усилия их ученых были сосредоточены на изучении способности чумного микроба контамини-ровать окружающую среду; и эффективности средств дезинфекции, индивидуальной защиты, противочумной сыворотки и вакцины.
В начале чумы во Владивостоке доктора Гото и Хирано ходили по улицам и собирали сплюнутую на землю мокроту, а затем исследовали ее в лаборатории на наличие чумных палочек. В кровянистых мокротах, обнаруженных около больных, они всегда находили чумные палочки. Доктор Мураками провел такие опыты в Джалай-Норе и получил те же результаты. Ими было установлено, что в зимнее время при низкой температуре (от –29°С до –2°С), при условии ограничения действия солнечных лучей жизнеспособность чумных микробов в кровянистой мокроте держится от 6 до 14 дней. При комнатной температуре в кровянистой мокроте палочки чумы сохраняются до 36 дней, в высохшей мокроте они погибают в течение 4–7 дней.
Доктор Койдо (1934) в своей работе привел результаты экспериментов Ву Лиен Те, показавшего наличие возбудителя чумы в кусочках ткани, взятой из одежды больных чумой.
Д-ра Казиута и Казицуока в Никольске-Уссурийском изучали возможность попадания чумных бактерий в воду вместе с чумными трупами китайцев. Найти в реке чумные трупы им не удалось, однако они попытались смоделировать такую ситуацию. Они отбирали образцы воды из реки Раковки и вносили в нее взвесь чумных микробов. Ими было установлено, что чумные микробы погибают в загрязненной речной воде в течение 10–16 суток.
Доктор Казицука в Никольске-Уссурийском и доктор Одда в Харбине изучали устойчивость возбудителя чумы к высушиванию и действию солнечного света. Ими было установлено, что при быстром высушивании на предметных стеклах гибель микробов наступает через 1–2 часа, под действием солнечного света они гибнут уже через 20 мин.
Доктор Койдо (1934) изучал действие дезинфектантов на чумные микробы. Он обнаружил, что раствор сулемы 1:1000, 1% и 3% раствор формалина и крезола, убивают чумных микробов в течение 30 сек.
Разочарование у японских врачей вызвало применение чумной сыворотки. Они поставили ряд опытов для выяснения ее действия на вирулентность возбудителя чумы. Смешивая чумные микробы с сывороткой или вводя ее одновременно с возбудителем чумы, им не удалось спасти ни одно животное от гибели. Единственное, что достигалось в таких экспериментах — это замедление срока наступления смерти животного на два-три дня. Применение чумной сыворотки в целях экстренной специфической профилактики имело место в Харбине, когда ее ввели четырем санитарам, контактировавшим с больными легочной чумой китайцами. Хотя никто из санитаров не заболел, результаты этого опыта они не могли толковать однозначно. Один из привитых дал сильную реакцию на введение сыворотки. Через пять дней у него появился озноб, температура, обильная сыпь с зудом, Herpes labialis, на месте введения сыворотки отек размером с ладонь, очень болезненный, сопровождавшийся опуханием близлежащих лимфатических узлов. Местные симптомы исчезли через шесть дней.
Для вакцинации японцами использовалась убитая вакцина, полученная из штамма № 12, выделенного в 1911 г. в Харбине. Вакцина производилась Японской государственной лабораторией и Военно-врачебным институтом. Каждая прививочная доза содержала 3 мг убитых бацилл возбудителя чумы в см3. По мнению доктора Койдо (1934), очевидного доказательства ее эффективности получено не было, хотя ни одного случая чумы у привитых японцев не было (не было чумы и у не привитых японцев).
При изучении защитной эффективности типовых респираторов, сделанных из трех слоев ткани, только в одно случае из 15 были обнаружены чумные микробы на наружном и среднем слое респиратора.
Чума в Забайкалье. В конце лета 1922 г. из поселка Кайластуй вновь поступили вести о вспыхнувшей там чуме. Туда был командирован доктор Кротков. Однако единственный больной, боец Красной армии, к приезду доктора выздоровел. Выяснить бактериологическую природу заболевания не удалось. Других заболеваний в поселке Кайластуй не наблюдалось. В начале сентября появилось известие о подозрительном заболевании в поселке Харанор. Туда с противочумным отрядом вновь выехал доктор Кротков, но на этот раз только чумой события в поселке не ограничились. Ниже мы приведем краткое описание этой невероятной истории.
К приезду Кроткова заболевшая чумой местная жительница Мария Тонких, 17 лет, уже умерла. Ни родители умершей, ни поселковый комитет не дали согласия на эксгумацию ее трупа, и Кротков, не имея возможности выяснить истинную причину смерти в семействе Тонких, уехал из поселка.
Все, что ему удалось выяснить, так это то, что за некоторое время до смерти Марии, в поселке Харанор наблюдались подозрительные заболевания, кончавшиеся смертью. Всего в поселке тогда умерло человек 5–6 — от «менингита», как определил волостной фельдшер.
Что касается Марии Тонких, то, по определению военного фельдшера, видевшего больную при жизни, она была больна воспалением легких и откашливала кровянистую мокроту.
Через несколько дней, 16 сентября, Кротков был вызван волостным фельдшером опять в поселок Xаранор, где, проболев 5 суток, умер Алексей Тонких, отец Марии. У него военный фельдшер определил воспаление легких, больной выхаркивал много кровянистой мокроты.
Вскрытием, произведенным 16 сентября, Кротков определил пато-логоанатомическую легочную чуму. Им была даже выделена культура чумного микроба.
Еще через 2 дня была признана больной Матрена Тонких, жена Алексея, т.к. в этот день она стала отхаркивать кровянистую мокроту. В мазках мокроты были найдены биполярноокрашивающиеся палочки. Матрена умерла рано утром 19 сентября, патологоанатомическим способом у нее констатирована легочная чума. При сходных обстоятельствах 18 сентября заболела дочь Матрены и Алексея Тонких — Нина (11 лет). Она умерла днем 19 сентября. В мокроте у нее найдены биполярные палочки, свинка, зараженная мокротой, пала при явлениях чумной инфекции. Вскрытие Нины обнаружило картину легочной чумы.
В тот же день, как и Нина, заболел брат ее Алексей (12 лет), который умер 20 сентября. Больной не кашлял, мокроты у него не было. Материалом от него свинок не заражали, и вскрытие трупа мальчика не производили, так как случилось нечто такое, что напоминает нам времена средневековой темноты.
Как только данными бактериологического исследования было установлено, что заболевания в семье Тонких — чума, доктором Кротковым было отправлено поселковому комитету предписание установить караулы на всех дорогах, ведущих в поселок, а также просьба отвести помещение для противочумного отряда и для лиц, приходивших в соприкосновение с семьей Тонких. На все эти просьбы общее собрание граждан поселка ответило отказом и постановило арестовать противочумный отряд, обвиняя его в распространении чумы.
Все обвинения сводились к следующему: отряд обвиняли в заражении чумой семьи Тонких; в распространении чумы; в отравлении газами детей Тонких; в отравлении источника (ключа); в попытке отравления жителей поселка газами, выпускаемыми через печную трубу; в размазывании чумы по стеклам, чтобы потом этим мазать стекла в домах посельчан. К помещению отряда был поставлен вооруженный караул, и членам отряда под страхом расстрела было воспрещено покидать усадьбу, где стояла изба.
Возбуждение жителей поселка все нарастало и, когда появились в поселке пьяные, то положение противочумного отряда стало ужасным. С криками: «Скушал семью Тонких, волк! Не на такой поселок вы напали, не думайте, что из наших рук уйдете живыми! Сжечь их! Перестрелять!»
Кроткова с членами отряда беснующаяся толпа загнала в помещение, где были больные и умершие от чумы. Толпа не позволила врачам надеть халаты, а тем более маски, и они, рискуя заразиться легочной чумой, на глазах одичавших крестьян, следивших за действиями членов отряда через окно, подавали молоко умирающим. В это время билась в агонии Нина Тонких, выкашливая во все стороны кровянистую мокроту.
Весь день 19 сентября отряд провел под угрозой самосуда, причем поселковым комитетом было вынесено решение — убить членов отряда, если умрет последний мальчик. Спасся отряд случайно, благодаря старшему врачу Н-ского полка, прибывшего в поселок Харанор с отрядом красноармейцев.
Выехав из поселка, отряд самоизолировался на станции Борзя и стал ждать лютой и скорой смерти от легочной чумы. Но, к счастью, никто не заболел. Дальнейших заболеваний в Хараноре не было, и чума ограничилась семьей Тонких, которая вымерла в числе пяти человек, если не считать предыдущие смертельные заболевания, принятые фельдшером за менингит.
Первое заболевание чумой в семье Тонких — у Марии — доктор В.В. Сукнев (1922) рассматривал как переходную стадию эпидемии — от бубонной чумы к легочной, т.к., по словам наблюдавшего ее фельдшера, «у нее была болезненность под мышкой, которую больная не дала осмотреть».
По всей вероятности, первые случаи инфицирования людей в Хараноре произошли от чумных блох, но вряд ли возбудитель чумы повысил свою вирулентность «пройдя» через несколько жителей поселка (больные «менингитом»), чтобы затем вызвать вторичную легочную чуму у Марии, как считал Сукнев. Первые пять случаев никак не связаны с заболеванием Марии Тонких. Возможно, переходу бубонной формы чумы во вторично-легочную поспособствовали какие-то генетические особенности Марии. Далее чума сформировала самостоятельную эпидемическую цепочку (без участия эктопаразитов) из первично-легочных случаев, оборвавшуюся со смертью Алексея Тонких.
Кроме заболеваний чумой в семье Тонких в Хараноре, наблюдалось другое независимое заболевание на 76-м разъезде, откуда Агриппина Зражба (17 лет) ездила на станцию Маньчжурия для продажи тарбага-ньих шкурок. Чтобы провезти их незамеченными, она сшила из них себе наряд в виде корсажа и юбки, которые одела на голое тело.
Вернувшись из Маньчжурии, девушка заболела 19 сентября, а 2З-го она была доставлена в больницу на станции Оловянная, где и умерла 26 сентября. Доктором Кротковым путем патологического исследования было установлено, что Зражба умерла от бубонной чумы, бубон находился под левой мышкой.
Через месяц чума появилась в поселке Даурия. Туда немедленно с противочумной летучкой прибыл доктор В. В. Сукнев. Противочумная летучка состояла из трех вагонов, в одном из которых помещалась лаборатория чумного отделения Института экспериментальной ветеринарии. Оказалось, что заболевания чумой в поселке начались в семье Фир-совых две недели назад с мальчика Егора Фирсова (10 лет), у которого появился бубон в левом паху. Так как окружающие не подозревали, что это чума, то и не принимали никаких мер предосторожности и лечили «паховичок» прикладыванием пенки с молока к больному месту.
Спустя две недели заболел брат Егора Алексей, мальчик 12 лет который умер 25 октября, через 2–3 дня после заболевания, выразившегося в появлении правостороннего пахового бубона, сопровождавшегося жаром, головной болью и рвотой. После смерти, Алексей оставался в доме среди живых. Доктор Сукнев застал труп лежащим на нарах, с отгрызенным мышами ухом.
Числа 23–24 октября заболела мать больного мальчика Мария Фирсова (41 год), у которой появился левосторонний бедренный бубон. Утром 27 октября больная умерла. После этой смерти вспышка чумы в поселке Даурия закончилась. Чума уже «заползала» в известные только ей «норы».
Вспышки чумы в крае после завершения легочной чумы во Владивостоке — угасание природных очагов чумы.
Небольшие вспышки бубонной и легочной чумы в регионе продолжались еще почти 6 лет.
В августе 1921 г.: в Даурии — 2 случая бубонной чумы, на ст. Хара-нор — 1 случай; 83-й разъезд — 1 случай; в поселке Мулино — 9 случаев.
В 1922 г.: в поселке Харанор Даурского района — 6 случаев бубонной чумы и 5 легочной; в поселке Даурия — 4 случая.
В 1923 г.: 83-й разъезд — 2 случая бубонной чумы; станция Якиши — 1 случай.
В 1924 г.: 83-й разъезд — 2 случая бубонной чумы; поселок Харанор — 1 случай; Тургинский сомон — 3 случая среди бурят.
В 1925 г.: Надаровский поселок — 1 случай бубонной чумы; станция Оловянная — 1 случай; Александровский завод — 1 случай.
В 1926 г.: станция Борзя — 3 случая бубонной чумы; в районе станции Оловянная — 2 случая бубонной чумы; в Цеценхане — 23 случая легочной чумы; станция Маньчжурия — 1 случай бубонной чумы.
В 1927 г.: вспышка бубонной чумы в Усть-Озерном — 1 случай; чума во внутренней Монголии и Южной Маньчжурии сентябре–октябре — 96 случаев.
По данным М.П. Козлова и Г.В. Султанова (1993), с 1928 г. заболевания чумой в Забайкалье прекратились. Для изложения известных причин «отступления» чумы воспользуемся данными авторов. Энзо-отичная по чуме территория в Забайкалье является северо-восточной окраиной другого природного очага чумы сурчиного типа, располагающегося преимущественно в пределах Монгольской Народной Республики (рис. 97).

97. Забайкальский участок природной очаговости чумы:1 — районы поселений сибирского тарбагана и даурского суслика;2 — массивы лесных угодий; 3 — места эпизоотий в поселениях тарбагана и даурского суслика (Козлов М.П., Султанов Г.В., 1993)
Ее площадь около 20 тыс. кв. км. До последних лет общим было мнение о том, что основным носителем чумы в этом очаге является сибирский тарбаган М. sibirica, а переносчиком — единственный вид блох О. silantiewi.
Чума среди тарбаганов Забайкалья обнаруживалась с 1911 г. по 1945 г. Отсутствие высокой численности синантропных грызунов и их блох в населенных пунктах препятствует возникновению вторичных очагов, и естественным источником заражения человека в этом очаге в прошлом были больные чумой тарбаганы. Обычно заражению подвергались охотники на этих пушных зверьков, чаще всего вступавшие в непосредственный контакт с больными животными.
В результате планового истребления тарбаганов в процессе проведения профилактических мероприятий, направленных на предупреждение заболеваемости людей, эпизоотии в их популяциях прекратились. Ни эпизоотии, ни спорадические случаи заболеваний чумой не обнаруживались в течение 20 лет и среди других видов грызунов. А в 1966 г. на сравнительно небольшом участке была обнаружена локальная эпизоотия в популяции даурского суслика.
Проведением истребительных работ, направленных на подавление численности суслика и его блох, эпизоотия была подавлена, и с 1970 г. чума здесь не обнаруживается.
Таким образом, чума в забайкальском участке монголо-забайкальского природного очага подавлена проведением противоэпидемических и плановых профилактических мероприятий. Полное эпидемическое благополучие по чуме в этом районе страны поддерживается более 50 лет. За период с 1940 г. по 1989 г. чумой в Забайкалье болел только один человек. Аналогичным образом указанные авторы объясняют стойкое благополучие по чуме в пределах Северо-Восточного Китая.
Однако кроме этих понятных и, видимо, совершенно правильных объяснений причин угасания монголо-забайкальского природного очага чумы, существуют и какие-то неизвестные причины их угасания, связанные с глобальной цикличностью активности природных очагов чумы. Со второй половины ХХ столетия происходит угасание не только тех очагов чумы, в отношении которых проводятся плановые профилактические мероприятия, но и практически всех природных очагов, а это не может не настораживать. Если мы не знаем причин этого процесса, то может так оказаться, что и глобальная активизация очагов станет полной неожиданностью.
ОЧЕРК XXXIV
ЧУМА ОТ ДЬЯВОЛА В КИТАЕ
(1933—1945)«...Исии сказал мне, что после всех проведенных под его руководством исследований он пришел к выводу, что умышленное распространение эпидемии — не такая легкая вещь, как кажется, некоторым людям или как ранее он считал сам. В природе естественное распространение эпидемии происходит очень легко, но искусственное распространение эпидемии встречает целый ряд препятствий, которые приходится преодолевать иногда с большим трудом. Успех подобных предприятий зависит, по его мнению, от индивидуальной подверженности людей различным инфекционным болезням, и он решил заняться изучением этой проблемы».
Из показаний Кадзицука Рюди, 23 октября 1949 г., Хабаровск.
Невероятно чудовищные преступления, совершенные японскими военными в Китае при исследовании поражающих свойств возбудителей инфекционных болезней и создании бактериологического оружия (БО), уже не выкинешь не только из истории медицины, но и человечества. Во всей этой истории поучительно то, что, убив в экспериментах тысячи ни в чем не повинных людей ради человеконенавистнических целей, они не смогли победить ни в войне, ни в состязании умов, идей и технологий. Мы расскажем об отряде № 731 без всяких соображений политкорректности по отношению к нашему восточному соседу и его вежливому и трудолюбивому народу.
«Кухня дьявола». Последнее название предложил японский исследователь истории отряда № 731 Моримура Сэйти. Его книга «Кухня дьявола» было издана на русском языке в 1983 г. Нами она используется как источник, дополняющий «Материалы хабаровского процесса над японскими военными преступниками» (1947) и «Доклад международной научной комиссии по расследованию фактов бактериологической войны в Корее и Китае» (1952).
Научные и технические предпосылки зарождения японской программы создания БО. Моримура Сэйти связывает зарождение такой программы исключительно с деятельностью генерала Сиро Исии. Однако и без Исии Япония неизбежно пришла бы к этому решению, хотя, возможно, несколько позже. Дело в том, что в начале 1930-х гг. идея использования опасных возбудителей инфекционных болезней для массового поражения людей буквально «носилась в воздухе». Этому, с одной стороны, способствовало развитие технических возможностей для осуществления массированных биологических атак на города противника с помощью авиации. С другой — быстрое развитие бактериологии и эпидемиологии привело к появлению иллюзии «полного знания» биологии возбудителей инфекционных болезней и причин развития эпидемий. Как и сегодня, в те годы общераспространенным было мнение, что БО самое дешевое и самое эффективное оружие массового поражения. И, на первый взгляд казалось, что это мнение имело исторические подтверждения. Чудовищная эпидемия легочной чумы в Маньчжурии в 1910—1911 гг. вроде бы свидетельствовала о том, что аэрогенная передача возбудителя инфекции при контактах между людьми может привести к распространению чумы на огромные территории и к вымиранию целых городов (см. очерк XXXI). Надо только подтолкнуть эпидемический процесс, т.е. вызвать заболевания у такого количества людей, после чего он начнется развиваться самостоятельно. Но и для этого, казалось, уже нет преград. Лабораторные эксперименты по аэрогенному инфицированию модельных животных породили твердое убеждение в среде военных ученых в том, что массовое заражение людей можно вызвать с помощью так называемого «бактериального тумана» или «дождя», создаваемого либо с помощью специальных боеприпасов, либо летящим на определенной высоте самолетом.
Учение о природной очаговости чумы, развиваемое русскими учеными с конца XIX столетия, воспринималось за пределами СССР как слишком сложное и надуманное и не разделялось большинством западных специалистов. Зато «крысиная теория» просто и с исчерпывающей полнотой объясняла причины распространения чумы по земному шару во времена третьей пандемии. Поэтому и ее экстраполирование на решение военных задач не заставило себя долго ждать.
Не вызывала сомнений идея диверсионного распространения возбудителей опасных болезней через заражение водоисточников. В конце XIX в. Кохом и его последователями было «убедительно доказано», что единственным источником холерного вибриона является человек, и этот вибрион, попав с фекалиями больных людей в реки, способен поражать население огромных городов (например, эпидемии в Гамбурге в 1892 г. и в Петрограде в 1918 г.). Никто не сопоставлял то количество холерных вибрионов, которое может выделить больной человек, со средним расходом воды для конкретной реки, и не пересчитывал их на соответствие тому количеству вибрионов, которое необходимо, чтобы вызвать болезнь хотя бы на расстоянии одного километра от источника вниз по ее течению. Эти неверные представления о распространении холеры ученые переносили на другие возбудители инфекций — потенциальные агенты БО, об экологии которых они знали еще меньше.
Окончательно мысли о превращении бактерий в оружие и о необходимости разработки в Японии методов ведения бактериологической войны сложились у Исии во время его полутора годовой разведывательной миссии в Европу, совершенной в 1928—1930 гг.
Ниже, по обзорным работам В. Феррети (1931), Н. Блюменталя (1932), Марценака (1935) и других авторов того времени, мы попытаемся понять, что же именно так поразило воображение Исии при знакомстве с состоянием военно-биологических исследований в Европе.
Европейские средства ведения бактериологической войны в начале 1930-х гг. Наиболее эффективными считались следующие.
Стрельба артиллерийскими бактериальными снарядами. Такой способ ведения бактериологической войны пришел в головы военных бактериологов первым и, несомненно, по аналогии с химическими снарядами. Предполагалось, что высокая температура и давление, связанные с силой разрыва снаряда или бомбы, действуют слишком кратковременно и поэтому они не могут привести к гибели микроорганизмов, находящихся внутри оболочки снаряда. Правда, позже Г. Клотц (1937), не отрицая возможности применения бактериальных средств войны с помощью обстрела, считал этот метод нападения малоэффективным.
Сбрасывание авиационных бактериальных бомб. В научной литературе того времени описываются две принципиально различающиеся конструкции таких бомб — итальянская (Феррети В., 1931) и германская (Клотц Г., 1937). Первая представляла собой обычную химическую бомбу, внутри которой был помещен сосуд с питательной средой, в котором размножались микробы. В головной части бомбы помещался маленький аппарат с кислородом, непосредственно соединенный с сосудом. Этот кислород непрерывно подавался в питательную среду и поддерживал жизнь микроорганизмов. Бомба сохраняла свою эффективность в течение 36 часов с момента ее снаряжения.
По замыслу разработчиков, подобная бомба, брошенная с самолета, должна распространить при взрыве «миллионы болезнетворных микробов, рассеивающихся на большое расстояние и, особенно на сырой почве и сыром воздухе, сохраняющих на долгое время свою способность массового заражения».
Бактериальная бомба германского типа состояла «из наполненного культурами бактерий плотного резервуара, сбрасываемого на парашюте с почти неограниченной высоты. Парашют раскрывается автоматически, на любой установленной высоте (обычно 10, 20 или 50 м над землей), резервуар автоматически раскрывается, и находящееся под легким давлением содержимое медленно выпускается». Феррети и Клотц писали об этих бомбах, как о уже существующих. Бежавший в Англию Н. Liepmann (1937) утверждал, что в фашистской Германии сконструированы аэробомбы, содержащие от 50 г до 5 кг вирулентной культуры.
Метание с самолета стеклянных ампул и «беби-бомб». Предполагалось использовать тонкостенные стеклянные ампулы весом от 5 до 20 г, и специальные стеклянные шары весом до 250 г («беби-бомбы»), наполненные культурами возбудителей опасных инфекционных болезней. Стеклянные ампулы предназначались для сбрасывания с самолета с высоты 5–6 км. Разбиваясь при падении, они освобождали содержимое в воздух, почву или в воду. «Беби-бомбы» должны были иметь взрыватель дистанционного действия и взрываться в воздухе.
Комбинированное сбрасывание осколочных бомб и бактериальных ампул или в сочетании с распылением микробного тумана. Одновременно с осколочными бомбами считалось возможным сбрасывание с самолетов разбивающихся бактериальных ампул или распыление оседающего тумана из бацилл газовой гангрены, столбнячных палочек и других анаэробов. При этом ожидалось, что произойдет массивное заражение ран с последующим развитием в ряде случаев раневой анаэробной инфекции.
Распыление микробной взвеси, создание бактериального тумана в воздухе, выпуск так называемых «микробных облаков» и «микробных капелек». Предполагалось, что технически это можно было выполнить самолетами при помощиспециальных выливательных приборов, работающих без давления, за счет набегающего потока воздуха; или распыляющих струю жидкости под давлением. Способ казался очевидным, тем более что для применения отравляющих веществ он был уже хорошо разработан. В те годы считалось, что метод разбрызгивания может быть использован с высоты 4000 м и, даже, с еще большей, если бактериальный агент применяется в виде капель диаметром 2,35 мм. Для массированного заражения объекта, утверждал Клотц, требуется одномоментный выпуск бактериальной жидкости из значительного числа сопел при заранее рассчитанном давлении. По его мнению, метод разбрызгивания особенно пригоден для заражения объектов нападения спорами сибирской язвы в сочетании с ОВ.
Комбинированное применение отравляющих веществ и возбудителей инфекционных болезней. Одним из свойств фосгена, иприта и люизита является ослабление местного иммунитета пораженных тканей. Поэтому всякий отравленный ими или выздоровевший от подобного отравления, неизбежно погибает в случае заболевания гриппом и другими инфекциями. Острое отравление фосгеном, ипритом, люизитом, часто сопровождается бронхитами, пневмонией, гангреной легких, придающими особую тяжесть клиническому течению и исходу отравления. Опытным путем было выяснено также и то, что большинство отравляющих веществ, в частности иприт и фосген, обладают слабым бактерицидным действием, и в атмосфере этих отравляющих веществ патогенные бактерии хорошо выживают в течение довольно длительного времени.
Сбрасывание на парашютах зараженных животных. Известный бактериолог Пфейфер (Pfeiffer), выступив в 1923 г. в качестве эксперта по вопросу о бактериальной войне, на вопрос комиссии Лиги Наций заявил следующее: «Наиболее верным средством создания искусственной эпидемии является выпуск зачумленных крыс в страну противника, что очень нетрудно сделать при помощи самолетов». Практически во всех выше перечисленных трудах утверждается, что эпидемию бубонной чумы очень легко вызвать в окопах противника, «где крысы так и кишат; внутри страны тоже нетрудно создать ряд очагов эпидемии». Предполагалась возможность сбрасывания с самолетов в автоматически открывающихся парашютах корзин с зараженными крысами. Корзина при ударе о землю ломается или автоматически открывается, животные разбегаются и заражают чумой местных крыс. Кроме того, считалось возможным распространять инфекционные болезни на территории противника путем сбрасывания c самолетов животных, зараженных спирохетой Sodoki, возбудителями туляремии, бруцеллеза, бешенства, мелиоидоза, а также выпуском птиц, зараженных пситтакозом (Karyszkowski L., 1935).
Выпуск с самолетов зараженных насекомых. Ряд опытных проверок, проведенных на аэродромах в местах, эндемичных по желтой лихорадке и малярии, показал, что их переносчики-насекомые прекрасно приспосабливаются к измененным условиям среды; они легко переносят длительные и высотные полеты в аэропланах.
Заражение водоисточников и пищевых продуктов на оставляемой территории. При отступлении противник не будет оставлять в благополучном санитарном состоянии территории, источники водоснабжения, пищевые продукты, жилую площадь и пр. Наоборот, следует ожидать, что он всячески будет стремиться загрязнять оставляемую территорию, заражать почву и пищевые продукты и т.д.
Наземный выпуск зараженных животных. В качестве средства ведения войны считалось возможным оставление крупного и мелкого рогатого скота, лошадей, свиней и пр., зараженных различными эпизоотическими заболеваниями (бруцеллез, сап, энцефалит, эпизоотический лимфангоит, ящур, сибирская язва и др.).
Диверсионные способы применения БО с целью инфицирования сельскохозяйственных животных. Должны осуществляться посредством прививок недоброкачественных вакцин и заражения фуража, а также уничтожения различных технических культур путем прививок или распространения переносчиков заразных заболеваний растений; и, наконец, заражения агентами противника в тылу пищевых продуктов, воды, тканей, медикаментов, средств транспорта и др. Сюда же относили оставление инфекционных больных на покидаемой территории.
Взгляды военных на свойства бактерий — потенциальных агентов БО, можно суммировать следующим образом:
возбудитель чумы — «суперагент» БО, применение которого в принципе невозможно из-за риска разноса чумы по Европе инфицированными крысами;
возбудитель сибирской язвы идеализировался из-за своей якобы устойчивости в окружающей среде. Но уже в 1930-х гг. некоторых ученых смущала его низкая вирулентность для человека и животных;
возбудитель сапа рассматривался как очень опасный микроорганизм для лошадей и людей, контактирующих с больными лошадьми; имелся обобщенный опыт его диверсионного применения в годы Первой мировой войны;
возбудители бруцеллеза идеализировались как потенциальный агент БО благодаря хорошей сохраняемости вирулентных свойств при поддержании в лабораторных условиях;
возбудитель мелиоидоза (тропический сап) считался «новым»; в немногочисленных работах рассматривался как опасный микроорганизм, способный вызывать смертельные поражение через легкие.
Начало японской военно-биологической программы. Явившись для доклада о результатах своей поездки к начальнику управления по военным делам военного министерства генерал-майору Нагате, Исии сказал, что в Европе, и особенно в Германии, предпринимаются попытки по созданию бактериологического оружия, и при этом подчеркнул, что, «если Япония срочно не начнет фундаментальные исследования в этом направлении, она может опоздать на поезд». Исии также утверждал, что поскольку Япония — страна бедная природными ресурсами, то чтобы уравнять шансы в войне с индустриально развитыми странами, ей необходимо дешевое, но мощное оружие.
Его инициатива была одобрена руководством страны, и Исии стал руководить организованной им при Военно-медицинской академии лабораторией профилактики эпидемических заболеваний в японской армии, которая располагалась в Токио, в квартале Вакамацу района Синдзюку.
Моримура указывает, что при учреждении лаборатории в августе 1932 г., кроме старшего военврача Исии, ей были приданы еще пять военврачей, которым выделили для работы переоборудованное подвальное помещение отдела профилактики академии. По мере увеличения объема работ помещение оказалось тесным. На основании рапорта Исии, Военно-медицинской академии был выделен примыкающий к ней участок площадью более 15 тыс. м2, находившийся прежде в распоряжении гвардейского кавалерийского полка. В апреле 1933 г. началось строительство лаборатории, на которое ассигновано 200 тыс. иен. Закончилось оно в октябре того же года. Было построено железобетонное двухэтажное здание площадью 1795 м2 с подсобными помещениями.
В этом же году в Бэйиньхэ, на юго-востоке Харбина, начинается строительство Главной базы Управления по водоснабжению и профилактике частей Квантунской армии (впоследствии названной «отрядом Исии»). В районе строительства был установлен режим военной зоны. Вначале, для того чтобы скрыть истинное назначение этого формирования, оно было названо «отрядом Камо» (начальник отряда Бусикава).
С 1935 г. кроме Исии, идею подготовки Японии к биологической войне активно поддерживает начальник 1-го стратегического управления генерального штаба японской армии полковник Сузуки Еримичи. К 1938 г. «отряд Камо» превратился в секретную часть крупного масштаба. 13 июня того же года район близ поселка, именовавшегося тогда поселком Пинфань провинции Биньцзян и удаленного от центра Харбина к югу приблизительно на 20 километров, был объявлен особой военной зоной Квантунской армии.
Перевод с японского
Арх. дело № 869
Страницы 31, 32
Подшивка «Дополнения к сборнику законов и указаний»
ШТАБ КВАНТУНСКОЙ АРМИИ
1-Й ОТДЕЛ
30 июня 1938 г. ? 1539
Начальник штаба Квантунской армии
ОБ УСТАНОВЛЕНИИ ОСОБОЙ ВОЕННОЙ ЗОНЫ В РАЙОНЕ ПИНФАНЬ На основании приказа довожу до сведения, что по существу данного
вопроса принято нижеследующее решение:
1. Постройки отряда Исии в Пинфань (на участке, обнесенном внешним забором) считать постройками особого военного значения.
2. Согласно «Правилам о соблюдении закона о сохранении военной тайны в Маньчжурии» зону «КО», обозначенную на прилагаемой схеме, считать участком «КО» зоны третьего разряда. На него распространяются все ограничительные статьи упомянутых выше правил.
3. В зоне «ОЦУ», обозначенной на прилагаемой схеме, запрещается строительство новых построек свыше двух этажей.
4. Гражданской авиации (авиационной компании «Манею кабусики кайся») указываются воздушная трасса и запретная воздушная зона.
5. О границах зон «КО» и «ОЦУ» и об ограничительных статьях объявляет министерство общественного спокойствия Маньчжоу-Го, а о зоне, в которой находятся военные сооружения, объявляет командующий обороной.
6. Все вышеизложенное довести до сведения лишь тех частей, которые имеют к этому непосредственное касательство; никаких официальных объявлений не делать. Без приложения.
Перевела: Старший переводчик кандидат исторических наук подпись: (Подпалова).
Отряд № 731. В центре между деревнями Саньтунь, Сытунь и Утунь, в обширной зоне, имевшей форму квадрата со стороной, приблизительно равной 6 километрам, развернулось строительство военных сооружений. Были построены: аэродром, жилые помещения примерно на 3 тыс. человек, электростанция, железнодорожная ветка, помещения учебного центра, тюрьма на 80–100 человек, многочисленные крупные и мелкие лаборатории, конный тренировочный манеж, большой лекционный зал, стадион и синтоистский храм. На строительство военно-бактериологического комплекса ушло более года.
Это было громадное военное сооружение, окруженное рвом и забором с колючей проволокой, по которой был пропущен ток высокого напряжения. «Отряд Камо» перебазировался сюда в 1939 г. Здесь его на некоторое время переименовали в «отряд Того» (Того Хэйхатиро — японский адмирал, который руководил Цусимским морским сражением с русской эскадрой в 1905 г. и был кумиром Сиро Исии). Свое зашифрованное название, «Маньчжурский отряд 731», он получил спустя два года после событий у Халхин-Гола, то есть в августе 1941 г.
По свидетельству Г.Г. Пермякова, бывшего сотрудника Хабаровского краевого центра МВД и переводчика на Хабаровском процессе 1949 г. (см. ниже), отрял № 731 попал в поле зрения советской военной разведки с самого начала его строительства, после того как японцы проложили новую дорогу от Харбина до захудалого поселка Пинфань.

98. Блок «ро». Снимок со стороны аэродрома. На переднем плане котельная и электростанция. Фотография из книги Моримура Сэйти (1983)
Сооружения отряда делились на 6 блоков. Первый блок — главное здание, где размещались 1 и 4 отделы, — назывался «блоком «ро», поскольку внешне он напоминал знак японской азбуки «ро», имеющий форму квадрата (рис. 98).
К блоку «ро» примыкали два здания: в одном из них (1-й корпус) помещались хозяйственное управление и лечебный отдел, а в другом — отдел материального снабжения. В центре блока «ро» находилось двухэтажное бетонное сооружение (7-й корпус). Внутри оно было пронизано коридорами, куда выходили двери камер. В каждой двери имелось смотровое окошко. В каждую камеру был протянут специальный воздуховод для подачи, в случае необходимости, отравляющих веществ (система воздуховодов использована по назначению в марте 1945 г. при подавлении бунта русских заключенных). Это сооружение, сообщающееся с помещениями оперативных исследовательских групп, было «складом бревен», то есть специальной тюрьмой отряда, где содержались люди, предназначенные для опытов.
Территория, обнесенная забором с колючей проволокой, по которой был пропущен ток высокого напряжения (на схеме она очерчена жирной черной линией), называлась штабом.
Жилой комплекс для семейных служащих отряда носил название «деревня Того». Здесь же находились общежитие для холостяков и построенный отрядом синтоистский храм Того.
В ведении 2-го отдела отряда № 731 были метеогруппа и авиагруппа. Последняя имела в своем распоряжении аэродром.
Взлетно-посадочная полоса аэродрома примыкала к взлетно-посадочной полосе авиаотряда 8372. В углу аэродрома, удаленного приблизительно на один километр от блока «ро», находилось два ангара, в которых стояло одиннадцать самолетов.
Самолеты авиагруппы были следующих типов: бомбардировщик «Донрю» («Дракон»), тяжелый бомбардировщик 97, тяжелый бомбардировщик 97 модель 2, легкий двухмоторный бомбардировщик 99, легкий одномоторный бомбардировщик 99, учебный бомбардировщик, истребитель, учебный транспортный самолет, санитарный самолет, пассажирский самолет AT и неисправный самолет «Айкоку» («Патриот»). В авиагруппе состояло около 60 человек, включая сотрудников метеослужбы, связистов и авиатехников. Среди самолетов преобладали бомбардировщики. Они предназначались для проведения экспериментов и практического применения бактериологического оружия.
К шестому блоку относилось здание госпиталя (так называемый 7-й отряд Квантунской армии) с двумя примыкающими зданиями. Одно, похожее на склад, обычно называли Южным корпусом, другое принадлежало 3-му отделу. Все они располагались в районе Биньцзян-ского вокзала города Харбина. По воспоминаниям бывших сотрудников отряда, Южный корпус имел просторный полуподвал. Здесь с 1933 г. и до ввода в строй комплекса в Пинфане размещалась специальная тюрьма для «бревен». Так что эксперименты над живыми людьми начались еще со времен «небольшой лаборатории». Эти жертвы не вошли в число тех трех тысяч человек, которые погибли во внутренней тюрьме блока «ро».
С. Исии
Начальником отряда в 1936—1942 гг. и с марта 1945 г. до конца войны был генерал-лейтенант Сиро Исии; в период с 1942 по февраль 1945 г. — генерал-майор Масадзи Китано. Структурно отряд был разбит на несколько подразделений (отделов).
Хозяйственное управление (общий отдел). По показаниям возглавлявшего его в 1941 г. Кавасимы Киоси, этот отдел кроме вопросов распределения кадров, финансов, планирования работ отряда, занимался организацией обеспечения «бревнами» экспериментальной деятельности отряда. Начальник — майор Накатомэ (затем его сменил полковник Оота).
1-й отдел. Бактериологические исследования. Специально занимался исследованием и выращиванием для целей бактериологической войны возбудителей: холеры, газовой гангрены, сибирской язвы, брюшного тифа, паратифа и других. Сотрудниками отдела проводились опыты не только над животными, но и над людьми. Их результаты иногда публиковались в научных журналах.
Моримура Сэйти (1983) привел описание эксперимента с возбудителем клещевого энцефалита, обнаруженного им в «Журнале японского научного общества патологической физиологии» за 1944 г., № 34 за авторством Масадзи Китано, Сай Кикути, Сиро Касахара, Мотодзи Сакуяма, Кэнъити Канадзава, Наомицу Нэдзу, Ясуо Ио-симура, Тадао Кудо (научный руководитель Масадзи Китано). Все они из исследовательского персонала отряда № 731. Он приводит следующий фрагмент статьи: «...Если взять 8 мл препарата эмульсии мозга заболевших мышей и ввести каплями через нос — для эксперимента брались тайваньские обезьяны, — то после недельного инкубационного периода у подопытных поднималась температура до 39,8°С, которая на четвертый день заболевания достигала 40,6°С. Заболевание протекало следующим образом: на третий день появлялся парез верхней правой конечности, на пятый — начинались судороги всех четырех конечностей, вплоть до опистотонуса. Приступы наблюдались в течение трех дней. На пятнадцатый день после прививки температура падала до 37°С, наутро наступала смерть. При вскрытии, кроме кровенаполнения головного и спинного мозга, других изменений, в том числе и увеличения селезенки, не наблюдалось...» Но о подобных экспериментах ниже.

100. Сотрудники исследовательских групп 1-го отдела отряда № 731 в начале1980-х гг. Слева направо: Иосимура, Танака, Исикава (фотографии изкниги Williams P., Wallace D., 1989)
Второй соавтор статьи, генерал-майор Кикути, был в то время начальником первого отдела.
2-й отдел. Так называемый экспериментальный. Начальник отдела — полковник Акира Оота (по совместительству). Осуществлял проверку бактериологического оружия в условиях полигона и боевой обстановке. Ему подчинялась специальная авиационная часть с самолетами, оборудованными диспергирующей аппаратурой, и полигон на станции Аньда. Этому отделу подчинялось отделение по культивированию и размножению паразитов, предназначенных для распространения эпидемий чумы. Отдел разрабатывал специальные виды вооружений для распространения бактерий: распылители в виде автоматических ручек, тросточек, фарфоровые авиационные бомбы и т.п. Из обнаруженного компетентными советскими органами в японских архивах табеля вооружения диверсионных групп видно, что авторучки-распылители были приняты японцами на вооружение.
3-й отдел.Изготовление фильтров для воды. Начальник отдела — подполковник Эгути. Это был единственный отдел, который занимался вопросами водоснабжения. Однако в нем были организованы производственные мастерские, вырабатывавшие корпуса для «авиабомб системы Исии».
4-й отдел. Производство бактерий для целей бактериологической войны. Начальник отдела — генерал-майор Киоси Кавасима (предстал перед военным трибуналом Приморского военного округа в 1949 г.). Об этом отделе ниже.
М. Китано
Учебный отдел. Обучение служащих отряда. Готовил для боевых подразделений японской армии и диверсионных групп специальные кадры, умеющие обращаться с биологическим оружием. Начальник отдела — полковник Сонода (затем его сменил подполковник Тосихидэ Ниси).
Отдел материального снабжения. Начальник отдела — генерал-майор Ооя.
Лечебный отдел. Отрядная лечебница. Начальник — полковник На-гаяма.
Помимо этого, отряд № 731 имел четыре филиала, расположенных вдоль советско-маньчжурской границы, и один полигон для испытаний БО. Филиалы дислоцировались в Хайларе, Линькоу, Суньу и Мудань-цзяне, а испытательный полигон-аэродром находился на станции Аньда.
Кроме того, в Дальнем (Далянь) располагался Научно-исследовательский центр санитарной службы Южно-Маньчжурской железной дороги, которым руководил ученый-специалист Андо в чине генерала. Этот центр подчинялся непосредственно Квантунской армии и работал в тесном контакте с отрядом № 731, изготовляя чумную вакцину и проводя эксперименты по массовой иммунизации китайского населения различными типами чумных вакцин. Фактически это тоже был его филиал. Его специалисты не бежали в Японию в августе 1945 г., а вполне легально находились в Маньчжурии после войны и даже наблюдали в 1947 г. за действиями советских военных бактериологов из НИИЭГ (г. Киров), исследовавших эффективность стрептомицина при лечении легочной чумы (см. очерк XXXV).
Ветеринарная служба имела в районе местечка Могатон в 10 км южнее города Чанчунь свой отряд аналогичного назначения, зашифрованный как отряд № 100 (начальник отряда — генерал-майор ветеринарной службы Вакамацу). Он также имел сеть своих филиалов.
После завершения в 1939 г. строительства первой очереди сооружений в отряде научно-исследовательской работой по подготовке и ведению бактериологической войны было занято более 2600 человек. Значительную часть их составляли научно-исследовательские работники и ученые, присланные с медицинских факультетов высших учебных заведений, из медицинских институтов и гражданских научно-исследовательских учреждений Японии. Их официальный статус — «вольнонаемные японской армии» и «ученые-специалисты».
Оперативные исследовательские группы. В отряде их существовало более 20. Моримура Сэйти впервые опубликовал перечень тех групп, о которых ему удалось что-либо выяснить.
В то время, когда отряд именовался еще «отрядом Того», все эти исследовательские группы имели соответствующие структуре названия: «отделение бактерий 1-го отдела», «отделение патогенеза 1 отдела» и т.д. Однако вслед за переименованием «отряда Того» в отряд № 731 официальные названия отделений в целях сохранения военной тайны были засекречены, а группы стали называться по фамилиям их руководителей. Эти названия были своего рода кодом, употреблявшимся внутри отряда. Официально же группы, например, 1-го отдела назывались так: группа Танабэ — 1-м отделением, группа Минато — 2-м отделением, группа Эдзимы — 4-м отделением, группа Такахаси — 5-м отделением, группа Исикавы — 7-м отделением, группа Иосимуры — 8-м отделением, группа Футаки — 1-м отделением.
Первой была названа специальная группа, занимавшаяся «бревнами». Опасаясь, что тайна специальной тюрьмы может просочиться наружу, Исии укомплектовал спецгруппу, в ведении которой находилась тюрьма, своими родственниками и свойственниками. Ею руководил Такэо — старший брат начальника отряда Исии. У Сиро Исии было три брата: самый старший — Торао, затем Такэо и Мицуо. Все братья Исии, кроме уже умершего к тому времени Торао, занимали ответственные посты в отряде № 731.
Моримура Сэйти, путем расспросов бывших служащих отряда, установил, что спецгруппа насчитывала около 50 человек, включая охрану, надзирателей, кухню и канцелярию.
Большинство сотрудников спецгруппы были земляками трех братьев Исии — выходцами из поселка Сибаяма уезда Самбу (префектура Тиба). Все они были безземельными вторыми и третьими сыновьями из крестьянских семей (в японских крестьянских семьях по традиции весь земельный участок, принадлежащий семье, наследовал первый, то есть старший сын). В отряд их привез с собой Исии.
Моримура утверждает, что большинство научных медицинских работ, написанных сотрудниками отряда № 731 на основе экспериментов над живыми людьми, опубликованы в «Журнале японского общества изучения патогенеза».
Для того чтобы жандармы знали, кого надо направлять в отряд в качестве «бревен», была разработана специальная инструкция (приведена ниже). Среди «бревен» были русские, китайцы, монголы, корейцы, схваченные жандармерией или спецслужбами (органы информации, разведки и контрразведки японской армии, действовавшие в Маньчжурии) Квантунской армии, либо подчиненными им сотрудниками лагеря «Хогоин» (Приют), расположенного в Харбине.
Арх. дело № 864. Страницы 245, 246
Подшивка «Разная переписка»
1 отдела штаба квантунской
жандармерии за 1943 г. Документы
относятся к вопросам организации,
комплектования, обучения и т.д.
Перевод с японского.
Совершенно секретно.
Копия
Страница 245 Читали: ФУДЗИСИГЕ (личная печать)
ШТАБ КВАНТУНСКОЙ ХАРА ГОРО (личная печать)
ЖАНДАРМЕРИИ. ИСИИ (личная печать)
ОТДЕЛ ПО ОСОБО ВАЖНЫМ ДЕЛАМ.
12 марта 1943 г. № 120.
Начальник отдела полицейской службы
штаба квантунской жандармерии.
УВЕДОМЛЕНИЕ ПО ПОВОДУ «ОСОБЫХ ОТПРАВОК» («ТОКУИ-АЦУКАИ»)
На основании приказа довожу до сведения, что, хотя в данном вопросе следует руководствоваться документом № 58 отдела полицейской службы штаба квантунской жандармерии от 26 января 1938 г., тем не менее, при отборе желательно придерживаться норм, изложенных в нижеследующем приложении.
Разослано: Всем начальникам отрядов квантунской жандармерии (включая начальников отдельных жандармских отделений и исключая начальников 86-го и учебного отрядов).
Перевела: Старший переводчик кандидат исторических наук подпись: (Подпалова).
ПРИМЕЧАНИЕ: Начальники жандармских отрядов при определении того, как поступить, исходя из перечисленных выше норм, с тем или иным лицом, должны тщательно учесть с точки зрения внутренней обстановки в Маньчжоу-Го, как это отразится на государственной политике, на обществе, на общественной морали, и, взвесив все это, с полной решимостью могут ходатайствовать перед начальником квантунской жандармерии о применении «особой отправки» («Токуи-Ацукаи»).
Перевела: Старший переводчик кандидат исторических наук подпись: (Подпалова)
Жандармерия и спецслужбы захватывали советских граждан, оказавшихся на китайской территории, командиров и бойцов китайской Красной армии (так японцы называли Народно-освободительную армию Китая), попавших в плен в ходе боев, а также арестовывали участников антияпонского движения: китайских журналистов, ученых, рабочих, учащихся и членов их семей. Bсe эти пленные подлежали отправке в специальную тюрьму отряда № 731.
Пансионат «Береза». Располагался в центральном районе Харбина, в Новом городе (Гиринская улица), в большом трехэтажном здании из красного кирпича. Это был секретный пункт связи отряда с внешним миром. Здание было построено в виде буквы П и имело внутренний двор с воротами, через которые въезжали и выезжали военные грузовики и автобусы отряда.
Прежде чем отправиться в Харбин, служащие отряда на автобусах или грузовиках приезжали в «пансионат». Затем, переодевшись в гражданское платье, они выходили из ворот внутреннего двора, и смешивались с толпой на городских улицах. По возвращении в отряд все это проделывалось в обратном порядке. Официально это здание принадлежало правительству Маньчжоу-Го, а об истинном его назначении — секретного пункта связи с отрядом — в Харбине даже среди японцев знали лишь единицы.
В Харбине в то время существовало много учебных заведений, в том числе японские начальные школы «Ханадзоно» и «Момодзоно», Харбинская средняя школа, Харбинская женская школа. Учившихся в них детей сотрудников отряда на военных автобусах также доставляли сначала во внутренний двор «пансионата».
Выехав из пансионата «Береза» и миновав харбинские улицы, автобус около часа трясся по грунтовой дороге. Слева оставался памятник душам погибших японских воинов Тюрэйто, стоявший на окраине Харбина, позади — деревни Синьфатунь и Утунь, потом автобус приближался к специальному аэродрому авиачасти № 8372, расположенному неподалеку от деревни Сытунь, и, наконец, подъезжал к обширной территории, окруженной забором с колючей проволокой. Это и было месторасположение отряда № 731.
Полигон на станции Аньда. От места расположения отряда № 731 до станции Аньда около 120 километров. На полигоне были врыты в землю железные столбы на расстоянии 5–10 метров один от другого. К ним привязывали людей, тела которых в зависимости от условий эксперимента полностью защищались одеялами и щитами.
Для совершенствования бактериологических боеприпасов и определения их эффективности, бактериологические бомбы различных типов взрывали под разными углами к земле и на заданной высоте. Это давало возможность получить точные данные о зависимости между точкой взрыва бомбы и районом бактериального заражения. На предельно близком расстоянии от подопытных взрывали бомбы со шрапнелью, контаминированной возбудителями газовой гангрены. Людей экспонировали к аэрозолям возбудителей инфекционных болезней, создаваемых пролетающими на определенной высоте самолетами.
Бывший служащий отряда рассказал Моримуре Сэйти следующее: «Эксперименты по заражению газовой гангреной проводились многократно. И не только эти... Проводились также эксперименты с применением бактериологического пистолета в форме авторучки. Ставились и более простые опыты. Например, людям обнажали бедра, вблизи взрывали ручные гранаты и потом изучали, каким образом осколки входят в тело; стреляли в голову под разными углами из винтовки, после чего вынимали и препарировали мозг; иногда людей просто убивали ударом дубины, а затем исследовали поврежденную ткань...»
Бывший начальник филиала № 673 Ниси Тосихидэ во время предварительного следствия, на допросе в 1-й хабаровскй тюрьме 6 декабря 1949 г. показал следующее:
«Кроме того, в январе 1945 года при моем участии был произведен опыт по заражению десяти военнопленных китайцев газовой гангреной. Целью опыта было выяснить возможность заражения людей газовой гангреной в условиях мороза в 20°С.
Техника проведения этого опыта была следующая: 10 китайцев-военнопленных были привязаны к столбам на расстоянии 10–20 метров от бомбы шрапнельного действия, зараженной газовой гангреной.
Чтобы люди сразу не были убиты, их головы и спины защищались специальными металлическими щитами и толстыми ватными одеялами, а ноги и ягодицы оставлялись незащищенными. После включения тока бомба разорвалась, засыпав площадку, где размещались подопытные, шрапнелью с бактериями газовой гангрены. В результате все подопытные были ранены в ноги или ягодицы и по истечении 7 дней умерли в тяжелых мучениях».
Как проводились эксперименты по заражению «бревен» чумой, рассказал 25 декабря 1949 г. в Хабаровске трибуналу Приморского военного округа подсудимый Кавасима:
«Вопрос: Кроме опытов в лабораторных условиях производились ли в отряде другие опыты над живыми людьми?
Ответ: Да, производились в полевых условиях.
Вопрос: Где производились эти опыты?
Ответ: На специальном полигоне, имевшемся на ст. Аньда.
Вопрос: Расскажите все, что вам известно об этих опытах.
Ответ: Это было после моего назначения для работы в 731-й отряд, т.е. летом 1941 г, когда на ст. Аньда производились эксперименты по применению фарфоровых бомб “системы Исии”, начиненных чумными блохами.
Вопрос: Продолжайте свои показания.
Ответ: Место, использовавшееся для опытов, тщательно охранялось, и проход через него запрещался. Вокруг него стояли специальные посты, которые охраняли это место, чтобы никто посторонний не мог пройти туда. Подопытные люди, использовавшиеся для этих экспериментов, в количестве 15 человек были доставлены из внутренней тюрьмы отряда и привязаны на территории, где производился опыт, к специально врытым в землю столбам.
Для того чтобы самолеты могли легче ориентироваться, легче заметить полигон, на полигоне были вывешены флажки и пущен дым. Со ст. Пин-фань прилетел специальный самолет. Он пролетел над расположением полигона и, когда находился над полигоном, сбросил около двух десятков бомб, которые, не долетев до земли от 100 до 200 метров, разорвались, и из них выпали чумные блохи, которыми были начинены бомбы. Эти чумные блохи распространились по всей территории.
После того как бомбометание было произведено, выждали значительный промежуток времени, для того чтобы блохи могли распространиться и заразить подопытных людей. Потом этих людей дезинфицировали и на самолете привезли на ст. Пинфань во внутреннюю тюрьму, где над ними было установлено наблюдение, чтобы выяснить, заражены ли эти люди чумой.
О результатах этих экспериментов должен сказать следующее: мне известно со слов ответственного руководителя опытов полковника Оота, что эксперимент не имел хороших результатов, что было вызвано высокой температурой — большой жарой, отчего активность блох была очень слабой. Вот все, что я могу сказать об этом эксперименте.
Вопрос: Кто составлял приказ об этом эксперименте?
Ответ: Приказ об этом составил начальник 2-го отдела. Я как начальник общего отдела, т.е. секретариата отряда, ознакомился с этим приказом и представил его начальнику отряда на утверждение. Начальник отряда утвердил приказ.
Вопрос: Какие бактерии испытывались наиболее часто в условиях полигона?
Ответ: Бактерии чумы».
«Ящик смерти». Наличие этого объекта установил в ходе бесед с бывшими служащими отряда № 731 Моримура Сэйти.
Этот объект располагался приблизительно в 4 км к северо-востоку от сооружений отряда № 731. В ложбине находился участок, огороженный где кирпичной стеной, где изгородью из болотной травы амперы. Кругом расстилалось ровное поле. Участок издали напоминал заброшенный склад, однако на самом деле здесь проводились эксперименты с боевыми отравляющими веществами (ОВ).
Бывший сотрудник отряда № 516 (был еще и такой, но о нем почти ничего не известно) рассказал Моримуре следующее: «Опыты с ядовитыми газами проводила группа Иосимуры в тесном сотрудничестве с отрядом № 516. Для них использовали преимущественно заключенных, уже подвергавшихся экспериментам по получению сыворотки крови или экспериментам по обморожению. Большинство подопытных людей были либо с ампутированными конечностями, либо крайне изможденные. Привозили их на специальной машине».
Эксперименты проводились в небольших, особым образом сконструированных камерах. Их было две — малая и большая, — соединенные в одну систему. Большая камера в плане представляла собой квадрат со стороной 3,6 метра. Стены камеры были из листового железа толщиной 5 миллиметров. В большой камере генерировался газ. Вернее, она была непосредственно соединена с генератором газа. В самой камере регулировалась только его концентрация.
Малая камера, за исключением задней стенки и потолка, была стеклянной. Длина стенки составляла полтора метра.
К большой камере были подсоединены генераторы иприта, цианистого водорода и окиси углерода. На потолке камеры находился большой воздушный винт — смеситель воздуха. По потолку и полу шли две трубы диаметром 50 см. Они соединяли большую камеру с малой. По ним циркулировал воздух с определенной концентрацией газа. Чтобы направить его из большой камеры в малую, достаточно было лишь повернуть выключатель.
Малая камера была сделана из особого, пуленепробиваемого стекла. Находясь снаружи, сквозь прозрачные стены камеры можно было наблюдать за тем, что происходит внутри, а также снимать это на пленку. Камера имела дверцу, к которой были подведены рельсы.
Подопытных людей помещали в небольшую вагонетку и привязывали к стойкам. Вагонетка передвигалась по рельсам. Малая камера была чуть больше телефонной будки. Когда дверца камеры открывалась, наружные рельсы состыковывались с рельсами внутри, вагонетка въезжала в камеру, дверца закрывалась, и все было готово для эксперимента.
Финансирование. Интендант отряда Хотта на процессе в Хабаровске показал, что в 1945 г. отряду была определена сумма в 10 млн. иен. Она распределялась следующим образом: 7 млн. шло на научные исследования и производство бактериологического оружия, 3 млн. на содержание личного состава. На содержание филиалов уходило до 300 тыс. иен.
Помимо этого отряду время от времени выделялись от 500 тыс. до 1 млн. иен на «непредвиденные секретные расходы». Секретные ассигнования положили начало финансовым злоупотреблениям, следствием которых стало отстранение Исии от руководства отрядом в 1942 г.
Выбор места дислокации отряда. В те годы не существовало технологий, позволяющих накапливать и длительно хранять агенты биологического оружия, поэтому японские военные были вынуждены приближать его производственную базу к местам предполагаемого применения. Однако расположению отряда № 731 именно в Маньчжурии способствовало еще одно весьма существенное обстоятельство, о котором также рассказал подсудимый Кавасима во время судебного заседания в Хабаровске 25 декабря 1949 г.:
«Вопрос: Вследствие каких причин подготовка бактериологической войны велась в Маньчжурии, а не в Японии?
Ответ: Маньчжурия является страной, сопредельной с Советским Союзом, и в случае начала войны оттуда легче и удобнее всего использовать бактериологические средства. Кроме того, Маньчжурия очень удобна для экспериментов по изучению средств бактериологической войны.
Вопрос: В чем, собственно, заключалось это «удобство» для проведения экспериментов в Маньчжурии?
Ответ: Маньчжурия являлась очень удобной потому, что там было достаточно подопытного материала.
Вопрос: Что значит “подопытного материала”? Людей, которые доставлялись в отряд для опытов?
Ответ: Именно так».
Генерал-лейтенант медицинской службы Исии. Родился в 1892 г. в деревне Тиеда-Осато (ныне город Сибаяма) префектуры Тиба. Учился сначала в местной частной школе Икэда, где удивлял преподавателей своими способностями; он мог за одну ночь выучить весь учебник чуть ли не наизусть. Затем поступил в общеобразовательную школу в Тиба. Исии был четвертым сыном в помещичьей семье, у которой вся округа брала в аренду землю. В молодости он увлекался идеями буддийской секты Нитирэн и разделял идею о «гармонии небесных и земных законов», изложенную в Сутре Лотоса. Еще он преклонялся перед германским «железным канцлером» Бисмарком — кумиром шовинистов.
Окончив школу в Тиба, а затем среднюю школу в городе Канадзаве префектуры Исикава, Исии поступил на медицинский факультет Императорского университета в Киото, по окончании которого пошел на военную службу в качестве стажера — кандидата на командную должность. Из армии он был направлен в целевую аспирантуру Киотского императорского университета. Видя незаурядные способности Исии к наукам и возлагая на него большие надежды, ректор университета отдал ему в жены свою любимую дочь (рис. 102).
После окончания аспирантуры Исии начал быстро продвигаться по службе. Ниже мы приведем автобиографию Исиии, написанную им по просьбе американского следователя в Токио 17 января 1946 г.
«Дата рождения — 25 июня 1892 года.
1920 год, декабрь — окончил медицинский факультет Императорского университета в Киото.
1921 год, 20 января —9 апреля — военная подготовка в качестве офицера-стажера 3-го пехотного полка гвардейской дивизии.
1921 год, 9 апреля — назначен военврачом в чине лейтенанта в 3-й гвардейский пехотный полк.
1922 год, 9 апреля — назначен в 1-й армейский госпиталь в Токио.1924 год, 20 августа — присвоено звание капитана медицинской службы.1924—1926 годы — аспирантура при Императорском университете в Киото по проблемам серологии, бактериологии, эпидемиологии и патологии.
1926 год, 1 апреля — назначен в армейский госпиталь в Киото.
1928 год, апрель — 1930 год, апрель — научно-ознакомительная поездка за границу. Посетил Сингапур, Цейлон, Египет, Грецию, Турцию, Данию, Италию, Францию, Швецию, Германию, Австрию, Венгрию, Норвегию, Чехословакию, Бельгию, Голландию, Швейцарию, Финляндию, СССР, Эстонию, Латвию, Восточную Пруссию, Америку, Канаду, Гавайи.
1930 год, 1 августа — присвоено звание майора медицинской службы, назначен преподавателем Военно-медицинской академии.
1935 год, 1 августа — присвоено звание подполковника медицинской службы.
1936 год, 1 августа — назначен начальником Управления по водоснабжению и профилактике частей Квантунской армии.
1938 год, 1 марта — присвоено звание полковника медицинской службы.
1940 год, 1 августа — начальник Управления по водоснабжению и профилактике частей Квантунской армии и одновременно преподаватель Военно-медицинской академии.
1941 год, 1 марта — присвоено звание генерал-майора медицинской службы.
1942 год, 1 августа — начальник 1-го отдела Военно-медицинского управления.
1943 год, 1 августа — преподаватель Военно-медицинской академии.1945 год, 1 марта — присвоено звание генерал-лейтенанта медицинской службы, назначен начальником Управления по водоснабжению и профилактике частей Квантунской армии. 1945 год, 1 декабря — уволен в запас».

102. Исии с семьей в 1938 г. Слева направо братья: Такэо, Мицуо (фотография из книги P. Williams, D. Wallace, 1989)
По воспоминаниям сослуживцев, собранных Моримурой, Исии был ростом более 1 м 80 см, носил пышные усы, одет был всегда в военный мундир защитного цвета, на котором поблескивали ордена. Он произносил речи громким голосом, держа микрофон в руках и щеголяя выправкой. Воодушевляясь собственным красноречием, он расхаживал по сцене, а длинный провод микрофона тянулся за ним. В такие минуты Исии был похож на огромную обезьяну, висящую на веревке. Для восточных людей «обезьяна» в переносном смысле означает необычайно хитрого человека: «Папаша был самой хитрой из всех обезьян, ученой обезьяной», — говорили сотрудники отряда.
Исии был «совой», т.е. человеком ярко выраженного «ночного» типа. Днем он крепко спал в своем кабинете, а к ночи просыпался, полный сил для работы. «Если у кого-то есть какое-либо предложение, даже самое маленькое, касающееся работы отряда, пусть приходит ко мне с ним даже ночью», — любил повторять Исии. Слыша это, сотрудники говорили между собой: «Ясное дело, днем-то он спит». Со временем у него развилась еще и «генеральская болезнь», что в сочетании с ночным образом его жизни весьма раздражало других руководящих работников отряда № 731. Глубокой ночью стоило только какой-нибудь новой мысли о подготовке бактериологической войны мелькнуть в голове начальника, как он вызывал адъютанта и приказывал: «Собрать руководство... Проведем срочное совещание». И адъютант вынужден был звонить по телефону и бегать по всей «деревне Того», стучась в двери квартир.
Технологии культивирования микроорганизмов. Технологии глубинного культивирования для масштабного производства бактериальных агентов БО японцами не использовались. Основным технологическим приемом стало выращивание бактерий на поверхности плотной питательной среды в специальных культиваторах. О производственных возможностях 4-го отдела сообщил военному трибуналу в Хабаровске его бывший начальник, подсудимый Кавасима (26 декабря 1949 г.):
«Вопрос: Опишите имевшееся в 4-м отделе производственное оборудование.
Ответ: В 4-м отделе имелись две системы оборудования, которые имели одинаковую мощность.
Вопрос: Какая была емкость котлов для варки питательной среды первой системы?
Ответ: 8 котлов по одной тонне каждый.
Вопрос: Следовательно, это будет 8 тонн питательной среды, которую 4-й отдел в одной системе мог давать одновременно?
Ответ: Да, правильно.
Вопрос: А емкость котлов второй системы выражалась в каком общем объеме?
Ответ: Такой же емкости.
Вопрос: Сколько камер культивирования имелось в первой системе и сколько камер культивирования имелось во второй системе?
Ответ: В первой — 5, во второй — 4.
Вопрос: Какое общее количество культиваторов системы Исии имелось в 4-м отделе?
Ответ: Точного количества не помню, но их было достаточно для массового производства бактерий.
Вопрос: Когда вы говорили относительно возможной выработки смертоносных бактерий, из чего вы исходили?
Ответ: Из емкости котлов, из мощности прочего оборудования, а также из количества культиваторов.
Вопрос: Какое время было необходимо для выращивания бактерий определенного вида: бактерий тифа, холеры, сибирской язвы и чумы?
Ответ: Для чумных бактерий и бактерий сибирской язвы требовалось 48 часов, а для бактерий холеры, тифа и пр. — 24 часа.
Вопрос: Какое количество бактерий сибирской язвы снималось с одного культиватора?
Ответ: От 50 до 60 граммов.
Вопрос: Какое количество бактерий тифа снималось с одного культиватора?
Ответ: От 40 до 45 граммов.
Вопрос: Чумы?
Ответ: 30 граммов.
Вопрос: Холеры?
Ответ: Приблизительно 50 граммов.
Вопрос: Как хранились изготовленные 4-м отделом бактерии?
Ответ: При кратковременном хранении они хранились в холодильниках.
Вопрос: Когда вы отправляли бактерии для бактериологических атак против китайского населения, как тогда упаковывали эти бактерии?
Ответ: Бактериями наполнялись специальные бутылочки, в каждую бутылочку входило по 50 граммов. Затем эти бутылочки укладывались в металлические футляры, несколько этих футляров упаковывалось в специальные большие ящики, которые внутри обкладывались льдом.
Вопрос: Опишите методы и специальное оборудование, применявшееся в отряде 731 для выращивания в большом количестве блох.
Ответ: Для массового размножения блох 2-й отдел имел четыре специальных помещения. В них поддерживалась определенная температура, +30° по Цельсию. Для размножения блох использовались металлические банки в 30 сантиметров высотой и 50 сантиметров шириной. Для содержания блох в эти банки засыпалась рисовая шелуха, Когда была закончена такая подготовка, в банку сначала помещалось несколько блох, а также для их питания помещалась белая крыса, которая закреплялась так, чтобы она не могла повредить блохам. В банке поддерживалась постоянная температура +30° по Цельсию.
Вопрос: Какое количество блох получалось за один производственный цикл из одного культиватора?
Ответ: Точно не помню, но припоминаю, что от 10 до 15 граммов.
Вопрос: Сколько времени длится такой производственный цикл?
Ответ: Два или три месяца.
Вопрос: Какое количество культиваторов имелось в специальном отделении по выращиванию паразитов?
Ответ: Точной цифры я не помню, но могу сказать, что от 4000 до 4500.
Вопрос: Следовательно, при имевшемся оборудовании за один производственный цикл отряд мог дать 45 килограммов блох?
Ответ: Да, правда.
Вопрос: Что имелось в виду делать с этими блохами в случае бактериологической войны?
Ответ: Они должны были заражаться чумой.
Вопрос: И применяться в качестве бактериологического оружия?
Ответ: Да, правильно.
Вопрос: Каким путем хотели применять чумных блох как бактериологическое оружие?
Ответ: При мне самым эффективным способом считался способ сбрасывания блох с самолета.
Вопрос: Во время экспедиции в Китай блох тоже сбрасывали с самолета?
Ответ: Да, это было так.
Вопрос: Это были блохи, зараженные чумой?
Ответ: Правильно. Бактериологическая атака с помощью чумных блох в Китае должна была вызвать эпидемию чумы».
Процесс изготовления бактерий был тайной за семью печатями. Кроме сотрудников группы Карасавы, ни один служащий отряда без особых причин не мог проникнуть на «фабрику»
На заседании трибунала 26 декабря 1948 г. он показал следующее:
«Вопрос: Я прошу вас описать производственное оборудование отряда, его мощность и способы производства бактерий.
Ответ: Я работал в качестве начальника производственного отделения 4-го отдела и поэтому расскажу сначала о производственном оборудовании этого отделения.
Оборудование для массового производства бактерий в этом отделении состояло из двух систем. Сначала я расскажу о первой системе. Это, прежде всего, котлы для изготовления питательной среды для выращивания бактерий. Таких котлов было четыре, каждый из них был емкостью примерно около одной тонны. Питательная среда помещалась в специальные культиваторы «системы Исии», которые помещались в специальные автоклавы; таких автоклавов было 14, каждый из автоклавов вмещал около 30 культиваторов. Таким образом, было возможно при полной загрузке поместить одновременно в автоклавы 420 культиваторов. Для охлаждения культиваторов существовало два холодильника. Затем, после того как питательная среда остывала, производили посадку бактерий. Эти бактерии размножались, затем производили снятие их. Для этого имелись две специальные комнаты.
Вопрос: Какое количество бактерий производилось за один месяц?
Ответ: При максимальном использовании производственной мощности 4-го отдела и наилучших условиях, возможно, было теоретически производить чумных бактерий в течение месяца до 300 килограммов, но практически для этого использовались всего только 500 культиваторов, которые давали возможность производить за один цикл 10 килограммов чумных бацилл, каждый культиватор давал по 20 граммов.
Вопрос: Сколько бактерий брюшного тифа можно было производить при максимальной загрузке?
Ответ: За месяц от 800 до 900 килограммов.
Вопрос: Сибирской язвы?
Ответ: Около 600 килограммов.
Вопрос: Холеры?
Ответ: Около одной тонны.
Вопрос: Паратифа?
Ответ: Так же, как и тифа.
Вопрос: Дизентерии?
Ответ: Так же.
Вопрос: Я правильно вас понял, что во всех котлах, которые имелись в отделе № 4, можно было изготовить 8 тонн питательной среды?
Ответ: Да, правильно. В первой системе 4 тонны, во второй системе также можно было изготовить 4 тонны».
Стерильная камера в которой, как выразился Карасава, «производили посадку бактерий», представляла собой комнату со стеклянными стенами площадью приблизительно 45 м2. Входившие в нее сотрудники должны были предварительно пройти стерилизационную камеру, представлявшую собой квадрат со стороной 7 метров. С потолка этой камеры разбрызгивалась дезинфекционная жидкость, которая обеззараживала все тело сотрудника. Это была мера предосторожности, предпринимаемая для того, чтобы на агар-агар не попали никакие другие бактерии, кроме культивируемых.
Для посева бактерий на агар-агар (плотную питательную среду) использовался так называемый ватный помазок. Это был дюралюминиевый прут толщиной в карандаш и длиной 50 см. На конце его была намотана вата. Обильно пропитав эту вату живыми бактериями, нужно было быстро, в один прием, перенести их и равномерно рассеять на поверхности агар-агара. Работа требовала навыка.
На первом этаже блока «ро» находились облицованные плиткой ванная комната и комната для переодевания. Сотрудники группы Ка-расавы сначала переодевались, затем шли в ванную комнату и только после этого выходили на свое рабочее место.
В комнате для переодевания они раздевались догола, затем надевали белые халаты, маску из 7–8 слоев марли на лицо, белую шапочку, резиновый фартук от шеи до щиколоток и резиновые сапоги до колен. Наряд дополняли резиновые перчатки и специальные очки. В такой одежде они входили в ванную комнату. Неглубокий резервуар был заполнен раствором карболовой кислоты. Они входили в этот раствор и шли по колено в нем. Пройдя через всю ванную комнату, они полностью стерилизовались от колена и ниже. Это была дезинфекционная река. Лица сотрудников, находившихся в стерильной камере, закрывали маски, на головах были надеты круглые белые шапочки, на глазах — большие очки.
Чтобы не вдохнуть в легкие живые бактерии, сотрудники не произносили ни слова и объяснялись только жестами.
После завершения посева бактерий питательная среда перемещалась в культивационную камеру. Это было обширное помещение, сплошь обитое листовой медью. Камера была темной, высоко на потолке горело только две лампочки. Температура в ней легко регулировалась в пределах от +20 до +80 °С с помощью прибора, находившегося у входа. Такая регулировка была необходима потому, что для культивирования каждого вида бактерий требуется своя температура. Во время культивирования открывать дверь камеры категорически запрещалось.
Получив необходимую температуру и агар-агар для питания, бактерии быстро размножались, образуя молочно-белые скопления на поверхности питательной среды. По истечении определенного времени сотрудники группы Карасавы начинали сбор бактерий. Его производили скребком шириной 5-7 см., укрепленным на конце дюралюминиевого прута длиной 50 см. Скопления бактерий соскребали в специальные химические стаканы диаметром 10 см и высотой стенок 30 см.
«На дне химического стакана находились бактерии в виде молочно-белой массы, напоминавшей сусло для приготовления японского сладкого сакэ», — рассказал Моримуре один из бывших сотрудников группы Карасавы. Питательную среду после снятия с нее бактерий снова загружали в автоклавы и после полного обеззараживания жидкий агар-агар выбрасывали. Таков был цикл производства бактерий. При желании обеззараженный агар-агар можно было вторично использовать как питательную среду, но на третий раз он обычно терял свои питательные свойства.
Производство бактерий являлось крайне опасной работой, требовавшей физической силы, собранности и внимательности. Даже при предельной осторожности, рассеивавшиеся в воздухе во время технологического процесса, живые бактерии могли попасть в рот. Поэтому во всех помещениях «фабрики» Карасавы лежали горки яблок. В перерывах между работой сотрудники то и дело откусывали и выплевывали кусочки яблок, чтобы вместе с ними вывести наружу живые бактерии, которые могли проникнуть в полость рта.
Питательная среда, помещенная в стерилизационный аппарат с высоким давлением (автоклав), издавала тошнотворный запах. Зловоние распространялось по всему блоку «ро», а иногда, в зависимости от направления ветра, достигало и большого лекционного зала.
Отряд № 100. Другое название отряда — «Управление противоэпизоотической защиты конского поголовья Квантунской армии». Организован в конце 1935 г. недалеко от города Чанчунь, на базе чумного пункта, занимавшегося сбором научной информации еще во время легочной чумы в Маньчжурии в 1910—1911 гг. Первоначально имел своими задачами изготовление вакцин и сывороток главным образом для защиты конского поголовья и изучения инфекционных болезней. В сентябре 1941 г. перед отрядом были поставлены задачи подготовки бактериологической войны и бактериологических диверсий на территории СССР. В отряде имелось два отдела, 1-й отдел занимался разработкой методов ведения бактериологической войны, 2-й отдел вел работу по нескольким направлениям. Структура его была следующей:
1-е отделение — исследование и производство бактерий сибирской язвы.
2-е отделение — исследование и производство бактерий сапа.
3-е и 4-е отделения — исследование и производство возбудителей других эпизоотических заболеваний.
5-е отделение — исследование и производство головневых грибов и вирусов мозаики.
6-е отделение — производство бактерий, вызывающих заболевания рогатого скота. Исследование и производство химических отравляющих веществ.
О производственных мощностях отряда подсудимый Такахаси сообщил военному трибуналу следующее (27.12.1949 г.):
«Вопрос: Докладывали ли вы Умезу о конкретном количестве бактерий, которое может производить отряд № 100?
Ответ: Я докладывал, что отряд № 100 может производить в год: бактерий сибирской язвы — 1000 килограммов, бактерий сапа — 500 килограммов, бактерий красной ржавчины — 100 килограммов. Эти цифры я докладывал, и это было возможно при достаточном оборудовании. Затем оборудование стало прибывать с декабря 1943 года и стало устанавливаться в 6-м отделении 2-го отдела, но этот план выполнить не удалось, и к концу марта 1944 года я докладывал главнокомандующему о том, что бактерий сибирской язвы изготовлено только 200 килограммов, сапа — 100 килограммов и красной ржавчины — 20–30 килограммов.
Вопрос: Считали ли вы, что то количество бактерий, которое вырабатывается отрядом № 100, обеспечивает потребности бактериологической войны?
Ответ: Нет, не считал достаточным.
Вопрос: Во всяком случае, после 1941 года по вашему настоянию были приняты меры к увеличению массового производства бактерий для целей бактериологической войны? Ответ: Да».
«Если в начале военных действий против СССР японской армии в силу сложившейся обстановки необходимо будет отступить в район Большого Хингана, то на оставляемой территории все реки, водоемы, колодцы должны быть заражены бактериями или сильнодействующими ядами, все посевы уничтожены, скот истреблен», — такова была главная задача, которую поставил перед отрядом № 100 штаб Квантунской армии.

103. Убийство японскими военнослужащими пленного — обычная практика в отряде № 731
Исследования, проводившиеся в отряде, не являлись сугубо теоретическими. Для экспериментов тоже использовали заключенных. Материалы судебного процесса содержат многочисленные факты однообразных зверств (рис. 103).
Вот что показал подсудимый Митомо 27 декабря 1949 г. на судебном заседании трибунала:
«Вопрос: Где содержались подопытные люди в отряде № 100?
Ответ: Эти люди содержались в изоляторе при караульном помещении отряда.
Вопрос: Кому персонально был подчинен этот изолятор?
Ответ: Этот изолятор подчинялся начальнику канцелярии общего отдела отряда.
Вопрос: Расскажите все, что вам известно относительно опытов над живыми людьми, которые производились в отряде № 100.
Ответ: Эксперименты над живыми людьми проводились в августе—сентябре месяце 1944 года. Содержанием этих экспериментов было незаметно от подопытных лиц давать им снотворные средства и яды. Подопытных людей было семь-восемь человек русских и китайцев. В числе медикаментов, использованных на опытах, были: корейский вьюнок, героин и зерна касторника. Эти яды примешивались к пище. За две недели каждому подопытному такая пища с ядом давалась пять или шесть раз. В суп примешивался главным образом корейский вьюнок, в кашу, кажется, героин, в табак примешивался героин и бактал. Подопытные, которым подавался суп с корейским вьюнком, через 30 минут или через час засыпали на пять часов. Все подопытные через две недели ослабевали после проводимых над ними опытов, и их больше использовать нельзя было.
Вопрос: Что тогда делали с ними?
Ответ: С целью конспирации все эти подопытные умерщвлялись.
Вопрос: Каким путем?
Ответ: Один подопытный русский по приказу научного сотрудника Мацуи был умерщвлен путем введения ему одной десятой грамма цианистого калия.
Вопрос: Кто его умертвил?
Ответ: Я ввел ему цианистый калий.
Вопрос: Что вы сделали с трупом этого русского, которого вы умертвили?
Ответ: Я анатомировал труп на скотомогильнике в отряде.
Вопрос: Что вы сделали потом с этим трупом?
Ответ: Зарыл этот труп.
Вопрос: Где была вырыта яма?
Ответ: На скотомогильнике на задах отряда.
Вопрос: Там же, где хоронились туши скота?
Ответ: Место одно и то же, но ямы другие. (В зале движение, гул возмущения.)
Вопрос: Расскажите, каким способом был убит вами этот человек, как вы осуществили это убийство?
Ответ: Для введения этому подопытному человеку цианистого калия у него, по указанию Мацуи, был вызван понос, это и послужило предлогом для введения цианистого калия.
Вопрос: Это значит, что вы обманули этого человека? Говоря ему, что вы сделаете ему укол с целью лечения, вы в действительности ввели цианистый калий, это было так?
Ответ: Правильно.
Вопрос: Это был единственный человек, убитый вами, или вы убивали и других людей?
Ответ: Один подопытный китаец съел кашу с ядом, который мной был примешан, после чего он умер, пробыв несколько часов в невменяемом состоянии.
Вопрос: Какой яд был подмешан к каше?
Ответ: Один грамм героина.
Вопрос: Вы знали, что подмешиваете в кашу смертельную дозу яда?
Ответ: Знал.
Вопрос: Значит, это было убийство, совершенное вами вполне сознательно?
Ответ: Правильно.
Вопрос: Где был похоронен труп этого человека, убитого вами?
Ответ: Там же был зарыт, где и русский.
Вопрос: То есть на скотомогильнике?
Ответ: Да.
Вопрос: Вам известны другие случаи убийства подопытных людей?
Ответ: Два русских подопытных и один китаец жандармерией были расстреляны на том же месте.
Вопрос: То есть эти люди были расстреляны прямо на скотомогильнике?
Ответ: Да.
Вопрос: За что они были убиты жандармами?
Ответ: Я думаю, для того чтобы сохранить тайну».
Отряд № 100 финансировался по двум источникам: военное министерство Японии выделяло средства на содержание личного состава отряда и на изготовление препаратов для профилактической работы в Квантунской армии. На изыскание и производство бактериологического оружия средства отпускались по линии секретных фондов штаба Квантунской армии, через 2-й разведывательный отдел.
Обвиняемый Такахаси Такаацу во время предварительного следствия 6 декабря 1949 г. показал следующее:
«Я хорошо помню, что военным министерством Японии на период с 1 апреля 1944 года по 1 апреля 1945 года на содержание личного состава отряда № 100 и на изготовление профилактических средств было отпущено 60 тыс. иен. На изыскание и производство бактериологического оружия 2-м отделом штаба Квантунской армии на указанный период было отпущено 1 млн. иен. Однако эта сумма ни в коей мере нас не лимитировала, ибо при необходимости было бы отпущено столько средств, сколько бы потребовалось. Какие средства отпускались до 1944 года, сейчас не помню».
Отряд № 100 имел секретное скотоводческое хозяйство. Оно находилось недалеко от советско-маньчжурской границы, километрах в 80 северо-западнее города Хайлара. Стадо насчитывало 500 голов овец, 100 голов коров и лошадей. Отряд закупил их у местного населения Северо-Хинганской провинции и выкармливал вплоть до окончания войны. Скот предназначался исключительно для проведения биологических диверсий.
В апреле 1944 г. отряд № 100 направил в Северо-Хинганскую провинцию секретное подразделение, которому было приказано ознакомиться с обстановкой в провинции и произвести подсчет всего имеющегося в этом районе домашнего скота. В результате выяснилось, что в провинции его насчитывалось около полутора миллиона голов. Цель, с которой в отряде № 100 содержали скот, была следующей: «В случае начала войны между Японией и СССР советские войска, вторгнувшись в Северо-Хинганскую провинцию, непременно угонят из нее в качестве трофея весь скот. Японские войска, отступая, выпустят на волю лошадей и овец, которых заразят сапом. Через неделю или две в местах скопления скота вспыхнет эпизоотия...» По крайней мере, так они предполагали.
Разработка средств бактериологического нападения. Эти работы включали:
1) получение штаммов возбудителей инфекционных болезней с повышенной вирулентностью;
2) стабилизацию свойств уже наработанной бактериальной массы;
3) разработку специальных боеприпасов и технических устройств для диспергирования бактерий. Для применения в диверсионных целях японцами исследовались поражающие свойства малоизвестных в те годы биологических токсинов.
Чума. Исии с самого начала своих исследований остановился на бактериях чумы как «мощном оружии» для ведения бактериологической войны. Моримура объясняет это следующим образом. Во время своей поездки по Европе Исии узнал, что в сознании правящих кругов европейских стран из поколения в поколение, как осложнение после тяжелой болезни, передается ужас, связанный с эпидемиями чумы. Страх перед чумой как перед небесной карой и заставил в начале 1930-х гг. европейские страны исключить бактерии чумы из списка возможных агентов бактериологического оружия. Исии решил, поскольку именно бактерии чумы не являются объектом исследований в Европе, то европейцы в принципе не могут иметь надежные средства защиты от нападения с использованием данного биологического поражающего агента.
Повышение вирулентности штаммов бактерий. Эти исследования проводила группа Такахаси. По сведениям, собранным Моримурой в ходе бесед с работниками отряда, такие эксперименты проводились следующим образом. Несколько «бревен» заражали возбудителем чумы, в результате большинство из них погибали. Сыворотку выживших людей японцы считали «сильной». Поэтому сыворотку крови подопытного А. вводили подопытному Б., потом заражали его сывороткой, содержащей возбудитель чумы, полученной от погибшего в предыдущем эксперименте «бревна». В результате борьбы бактерий чумы, уже имеющих повышенную вирулентность, с антителами в организме подопытного Б., как полагали сотрудники 1-го отдела, появлялась еще более «сильная» и способная преодолевать специфический иммунитет культура бактерий, которую таким же образом вводили третьему подопытному В. Разумеется, этим примером такие исследования не исчерпываются.
В ходе экспериментов неизбежно появлялись «бревна», которые после инфицирования бактериями чумы все-таки выживали. Были «бревна», приобретавшие такого рода иммунитет и к другим микроорганизмам (о каких именно возбудителях болезней идет речь, Моримура не сообщает).
Для исследования процесса появления иммунитета эти подопытные представляли значительную ценность, но, с другой стороны, оказалось, что если их оставлять в живых, то некуда будет помещать новые «бревна», которые постоянно прибывали. И тогда прибегли к методу скоростного умерщвления, который назывался «прореживанием».
Выживших подопытных заключенных сотрудники спецгруппы выводили из камер и вели в помещение рядом с ванной комнатой. Имевшие горький опыт неоднократных экспериментов люди были крайне настороженны, поэтому вывести их из камер было нелегко, тогда «экспериментаторы» прибегали к обману: «Тебя сейчас освободят, но для этого нужно сделать предохранительную прививку». Так их выманивали из камер и вели под охраной сотрудника спецгруппы, вооруженного пистолетом. Приведя «бревно» в специально оборудованную комнату, ему быстро вкалывали в запястье 20 см3 хлороформа. Менее чем через секунду у подопытного начиналось удушье, глаза выкатывались из орбит, тело покрывалось гусиной кожей, и наступала смерть. Такому «прореживанию» подвергалось до 20 «бревен» в месяц.
С целью повышения вирулентности бактерий использовались и сравнительно «безобидные» методы. Уже к 1936 г. были хорошо изучены возможности ее достижения с помощью модификации сред культивирования возбудителя чумы. Например, путем внесения новых составных таких компонентов, как вещества растительного происхождения — лопух, морковь, гинкго; и животного — как желток, рыбий порошок, удалось вырастить бактериальные культуры и снизить их летальную дозу для мелких экспериментальных животных.
Инкубационный период инфекции у зараженных животных, ранее обычно тянувшийся 2–4 дня до появления симптомов, удалось снизить до 48 ч. путем повторных пассажей бактерий через организм экспериментального животного.
К концу войны в отряде № 731 уже производился штамм возбудителя чумы, в 60 раз превосходящий по вирулентности исходный. Трудно даже представить, сколько «бревен» сгорело в топке этих дьявольских экспериментов.
Стабилизация свойств уже наработанной бактериальной массы. Имеющиеся данные не позволяют считать, что японцам удалось добиться больших успехов в решении этой сложной технической задачи. Моримура утверждает, что к концу войны (1944) в отряде были разработаны какие-то технологии высушивания бактерий чумы, и японцы могли их хранить в сухом виде, однако это была пористая масса, предназначенная для разведения непосредственно перед боевым применением. Нет оснований считать, что японцами было создано то, что В.В. Мясников с соавт. (1984) называли «биологической рецептурой», т.е. «смесь культуры биологического агента и специальных препаратов, обеспечивающих этому биологическому агенту наиболее благоприятные условия для сохранения своей жизненной и поражающей способности в процессе складского хранения и боевого использования». В основном в целях биологической войны они применяли бактериальные агенты в виде бульонных культур, которые подращивали перед применением (например, уже в бомбе перед ее применением), или суспензий культур, смытых с поверхности плотной питательной среды. Однако даже приготовленные таким образом бактерии, оказалось, практически невозможно применить в целях биологической войны.
Во время предварительного следствия Кадзицука Рюди на допросе от 23 октября 1948 г. показал следующее:
«В феврале 1941 года начальник отряда № 731 полковник медицинской службы Исии в гор. Чанчунь в моем служебном кабинете во время доклада мне о работе отряда с разрешения командующего Квантунской армией Умедзу также рассказал о том, что было проделано отрядом по подготовке к бактериологической войне... Исии рассказал мне, что с большой высоты сбрасывать бактерии нельзя, так как они гибнут, но при малой высоте площадь распыления бактерий получается слишком незначительной.
От Исии я узнал, что сбрасывание бактерий холеры на территории противника малоэффективно и трудноосуществимо, во-первых, потому, что сбрасывать нужно с малой высоты, что дает возможность противнику свободно обстреливать самолеты, а во-вторых, потому, что для этого потребовалось бы слишком большое количество бактерий.
Далее Исии сказал мне, что гораздо более эффективно сбрасывание бактерий не в “голом” виде, а вместе с посредниками — насекомыми и в частности с блохами. Блохи, являющиеся наиболее живучими насекомыми, заражались чумой и сбрасывались с самолетов, и бактерии чумы, оставаясь в блохах, благополучно опускались вместе с ними на землю. Это обстоятельство уменьшало уязвимость самолета со стороны зенитной артиллерии противника.
При этом Исии заявил мне, что исследования по этому вопросу еще не закончены, оставался, например, невыясненным вопрос, на какую площадь распространяются блохи, сброшенные с большой высоты».
Гибель бактерий чумы в процессе хранения и диспергирования, а также невозможность применения способа распространения бактерий в виде мельчайших капелек (аэрозоля) в условия противодействия ПВО противника, вынудили Исии искать какую-то оболочку либо носитель, способные доставлять возбудитель чумы в организм человека живым и не потерявшим вирулентность. В конечном итоге своих поисков он остановился на блохах.
Разработка специальных боеприпасов и устройств для диспергирования блох и бактерий. Сделав ставку на зараженных чумой блох, Исии активно стал разрабатывать конкретные приемы и технические устройства для их применения. Однако и здесь оказалось еще очень много нерешенных технических задач. Идея сбрасывания бомб, плотно начиненных чумными блохами, формально-логически выглядела безукоризненной. Но самолет с бомбами мог, например, оказаться сбитым зенитной артиллерией и упасть на свою территорию или взорваться над ней. Если во избежание этого поднимали потолок действия бомбардировщиков, то блохи в разреженной атмосфере погибали. Погибали они также и от высокой температуры, развивающейся при взрыве бомбы. Как взорвать бомбу, чтобы блохи остались целы и рассеялись на ограниченной территории? Для решения этой задачи проводились многочисленные эксперименты с использованием «бревен».
К 1940 г. в отряде было разработано и испытано в полевых условиях девять типов авиабомб, предназначенных для рассеивания бактерий. В их число входят бомбы для заражения поверхности земли, бомбы для распыления аэрозоля и бомбы осколочного действия, предназначенные для заражения человека через открытые раны.

104. Керамические бомбы «системы Удзи». Обнаружены в руинах отряда № 731
Первая созданная отрядом бомба представляла собой простую модификацию уже стоявшего на вооружении химического снаряда. Позже появились бомбы, разработанные по собственным проектам: керамическая, бомба со стеклянным корпусом и бомба с распылителем для ОВ. Основной среди них стала керамическая бомба, взрывающаяся с помощью запального шнура. Бомбы этого типа имели два размера: на 2 и 4 кг. Небольшие количества взрывчатого вещества размещали снаружи бомбы в специальных желобках в оболочке. Оболочки таких бомб обладали способностью разрываться на осколки менее 1 см2 с широкой площадью распространения насекомых. Для предупреждения снижения активности блох при высотном полете в разряженном воздухе в бомбу накачивали кислород (рис. 104). Во время войны в Корее такие бомбы не применялись, однако они послужили прототипом для американских контейнеров аналогичного назначения типа «яичная скорлупа». О них ниже.
По сведениям, полученным Моримурой от сотрудников отряда, мысль о керамической бомбе пришла Исии в голову поздней ночью. Он был настолько возбужден, что немедленно, не дожидаясь утра, приказал собрать руководство отряда.
Керамика как материал для корпуса бактериологической бомбы, производившейся в 3-м отделе, была выбрана потому, что обычный металлический корпус требовал больше взрывчатки, кроме того, из-за высокой температуры при взрыве чумные блохи погибали. Металл в осколках к тому же оставлял доказательства, а керамика взрывалась при более низкой температуре и рассыпалась, не оставляя следов. Насекомые оставались невредимыми.
Производство керамических бактериологических бомб было налажено не только в 3-м отделе, но и в Армейском арсенале в Мукдене (Шэньяне). О технологии производства такой бомбы свидетель Сегоси показал на хабаровском процессе 29 декабря следующее:
«Государственный обвинитель: Скажите, свидетель Сегоси, вы работали в качестве лаборанта 4-го отделения материального отдела отряда № 731?
Свидетель Сегоси: Так точно, я работал в качестве лаборанта 4-го отделения материального отдела.
Вопрос: Чем занималось это отделение?
Ответ: 4-е отделение занималось производством фильтров, керамических корпусов для бактериологических бомб и фарфоровых колбочек.
Вопрос: Вы видели, как изготовляются керамические корпуса бактериологических бомб?
Ответ: Да, приходилось. Я занимался исследованием состава глины, применявшейся для изготовления этих корпусов.
Вопрос: Дайте описание бомбы и техники ее изготовления.
Ответ: Для изготовления бомбы брали глину, размельчали ее в порошок, разбавляли водой, затем приготовляли состав необходимой густоты. Этот состав вливался в специальную гипсовую форму. Эта форма имела вид снаряда. Ввиду того, что гипс впитывает в себя влагу, поверхностный покров этого состава засыхал. Затем гипсовую форму снимали, выливали при этом оставшуюся внутри жидкую массу и получали керамические изделия в виде корпусов снарядов. Изготовленные корпуса бомб высыхали в специальных печах. Эти бомбы были от 70 до 80 сантиметров длиной и 20 сантиметров диаметром, внизу было нарезное отверстие. Внутренность корпуса была полая. В нарезное отверстие вставлялась дистанционная трубка. На поверхности стенок этих корпусов делались зигзагообразные каналы. В верхней части бомбы были приспособления для прикрепления стабилизаторов. В каналы заключали взрывчатое вещество, с помощью которого бомбы взрывались. Эти бомбы, сбрасываемые с самолета, должны были взрываться над землей.
Вопрос: Чем начинялись бомбы?
Ответ: Со слов начальника отделения майора Судзуки, мне известно, что в эти корпуса помещались колбочки, начиненные чумными блохами.
Вопрос: Каким образом конструкция бомбы обеспечивала сохранение чумных блох при разрыве и предохраняла их от действия высокой температуры?
Ответ: Майор Судзуки мне рассказал, что поскольку корпус этих бомб керамический и тонкий, то взрывчатого вещества требовалось очень мало, поэтому взрыв получается небольшой силы, и это спасало блох от уничтожения, так как на них практически не действовали ни сила взрыва, ни сопротивление воздуха, ни температура».
С 1939 и до лета 1945 г., то есть почти до самого окончания войны, на полигоне близ станции Аньда проводились многочисленные эксперименты по применению керамических бомб, начиненных чумными блохами. Один из бывших служащих отряда рассказал Моримуре следующую подробность функционирования «Кухни дьявола»: «Не всегда рассеивали зараженных блох. Это было опасно для находившихся на станции Аньда служащих отряда. Поэтому некоторые опыты проводились с условно зараженными блохами... Для того чтобы насекомые добрались до “бревен” и начали сосать их кровь, требовалось четыре-пять часов. “Бревна”, видя, как несметное количество блох сначала впивается им в ноги, а затем распространяется по всему телу, и думая, что блохи заражены чумой, отчаянно бились и кричали, но, поскольку их руки и ноги были привязаны к столбам, они ничего сделать не могли. В каждой бомбе находилось около 30 тысяч блох». Все эти эксперименты фиксировались на кинопленку. Однако в материалы хабаровского процесса не попали сведения о биологических бомбах более совершенных конструкций. Об их устройстве и технических характеристиках Исии сообщил американским следователям в 1946 г. В 1980-х гг. протоколы этих допросов исследовал Моримура.
Бомба «системы Удзи, тип 50» имела более совершенную конструкцию. Она состояла из трех основных конструктивных элементов: 1) дистанционного взрывателя, помещенного в хвостовую часть, с зарядом тринитротолуола; 2) керамического резервуара, содержавшего бактериальную жидкость; 3) целлулоидные стабилизаторы.
Общий вес бомбы — около 25 килограммов, емкость — 10 литров. Бомбу с бактериальной жидкостью сбрасывали с самолета, выдернув предохранитель. Помещенный в хвостовой части взрыватель срабатывал на высоте 200–300 метров. Поскольку имевшиеся в то время в японской армии дистанционные взрыватели были низкого качества, Исии продублировал их, установив в головной части бомбы еще и взрыватель ударного действия.
Корпус бомбы был керамическим. Вдоль корпуса шли канавки, в которых помещался детонирующий шнур общей длиной 4 метра. Он крепился к корпусу бомбы цементом. Шнур сам по себе являлся взрывчаткой, и, если дистанционный взрыватель срабатывал, бомба еще в воздухе разлеталась на мельчайшие осколки, а содержавшаяся в ней бактериальная жидкость капельками рассеивалась в воздухе.
Длина корпуса бомбы «системы Удзи, тип 50» была около 700 мм, диаметр 180 мм, толщина стенки резервуара 8 мм. После заполнения десятилитрового резервуара бактериальной жидкостью общий вес бомбы составлял 35 кг. По показаниям Исии, в результате испытаний установлено, что при взрыве бомбы на высоте 200–300 м и при скорости ветра 5 м в секунду, максимальный объем зараженного пространства составлял 40?60?800 м. Если при той же скорости ветра взрывали бомбу, установленную неподвижно на высоте 15 м, то объем рассеивания бактерий составлял 20?30?500–600 м. О результатах взрыва бомбы, заполненной жидкостью с бактериями сибирской язвы на высоте 15 м, Исии сообщил: «Погибли 70% лошадей и 90% овец, которые паслись в течение одного-двух часов с подветренной стороны». На допросе Исии высказал уверенность, что «при усовершенствовании бомбы “системы Удзи тип 50 ” она могла быть превращена в чрезвычайно эффективное бактериологическое оружие».
Исии дал показания американским следователям («Джи-2») и о трудностях, с которыми столкнулись создатели бомбы. Прежде всего, керамический корпус бомбы не обладал достаточной ударостойкостью, и поэтому с бомбой нельзя было обращаться так, как обычно обращаются с боекомплектами при транспортировке. Увеличивать же толщину стенок керамического резервуара нельзя было из опасения, что бомба может оставить осколки, то есть доказательства ее применения. Кроме того, потребовалось бы увеличение массы взрывчатки, что повело бы к повышению температуры при взрыве, а, следовательно, к гибели органического материала.
Были и другие трудности. Диатомит, служивший материалом для корпуса бомбы, обжигался неравномерно, и бактериальная жидкость часто протекала в месте сочленения металлической горловины, через которую она заливалась в корпус. Материал не позволял делать корпуса строго одинаковыми по весу, что сказывалось на траектории полета бомбы и снижало точность попадания. Чтобы при скачке температуры увеличивавшаяся в объеме бактериальная жидкость не выливалась, емкость заполнялась на 70%. Воздушный мешок (30% объема) служил причиной произвольного вращения бомбы в полете, что также снижало точность попадания.
Исии показал: «Мы пытались использовать керамические стабилизаторы, но при обжиге они коробились, а на холоде становились хрупкими и в полете нередко отваливались от корпуса. Несовершенство же взрывателей не давало возможности точно определить высоту взрыва. Ряд трудностей мы освоили, и, если исключить несовершенство дистанционного взрывателя, основные конструктивные недостатки можно было бы считать преодоленными». Последнее утверждение Исии являлось уже откровенным бахвальством.
В бактериологической бомбе «системы Удзи, тип 50» использовались жидкости с возбудителями красной плесени, холеры, чумы, дизентерии, сыпного тифа, сибирской язвы. В протоколе допроса указывалось: «Эксперименты, проведенные Исии в Пинфане показали, что при взрыве бомбы на высоте 200–300 м минимальный объем рассеивания бактерий составлял 20–30*60*700 м. Величина распылявшихся капель жидкости была разной: от крупных и мелких дождевых капель до микроскопических, диаметром 50 микрон. Баллистические качества бомбы «системы Удзи» были приемлемыми, но полностью удовлетвориться ими было нельзя. Один из недостатков бомбы состоял в том, что невозможно было точно рассчитать время взрыва из-за неодинакового рельефа местности в районах бомбардировок. Надежного высотомера для бомбометания в японской армии не было, вследствие чего результаты всякий раз получались разными. Именно поэтому японцы приступили к разработке устройства, названного «мать и дочь». Увеличенной модификацией бомбы «системы Удзи, тип 50» была бомба «системы Удзи, тип 100» вместимостью около 25 литров. Было изготовлено около 300 таких бомб, которые с 1940 по 1942 г. были широко испытаны теми же методами, что и «тип 50». Недостатком бомбы были ее большие размеры, которые повышали опасность повреждения корпуса при обращении с ней. Считалось, что она ниже по практической ценности, чем «тип 50».
Кроме бомб «системы Удзи», были еще бомбы типа ГА. В них вместо керамического использовался стеклянный корпус.
Бомба типа «мать и дочь» — это бомба нового типа, специально предназначавшаяся для бактериологической войны и сконструированная в 1944 г. в 9-м армейском научно-исследовательском институте поручиком Гондо. Устройство представляло собой комбинацию двух бомб: крупногабаритной (материнской) и малогабаритной (дочерней). Первая связывалась со второй системой, подающей радиосигналы. Когда первая достигала земли, вторая еще продолжала падение. При взрыве материнской бомбы радиосигналы прекращались и срабатывал механизм, осуществлявший надземный взрыв дочерней бомбы. Сочетание наземного и надземного взрывов позволяло получить устойчивое бактериальное заражение местности, независимо от ее рельефа.
По свидетельству связанных с этим изобретением лиц, комплект бомб «мать и дочь» был испытан, но их не успели применить, поскольку война закончилась. Любопытна судьба идеи поручика Гондо. Предложенная им двухкомпонентная система боеприпасов типа «мать и дочь» оказалась востребованной при создании субэлементов кассетных боеприпасов, способных детонировать на требуемом расстоянии от поверхности земли (см. например, европейский патент № 91107842 с приоритетом от 1991 г.).
Шрапнельная бомба. Целиком была сделана из металла. Внутри она полностью была начинена поражающими элементами, обмазанными жидкостью, содержащей палочки столбняка и газовой гангрены или споры сибирской язвы. Бомба предназначалась для применения на передовых позициях. Зона разбрасывания осколков и шрапнелей составляла около 40 м.
Устройство для распространения зараженных чумой крыс. Было разработано к 1936 г. Оно представляло собой специальный метательный снаряд, представляющий собой бумажную трубку, раскрывающуюся горизонтально. Внутри полость трубки разделялась на 2 или 3 отделения. К верхней части трубки прикреплялся бумажный или из искусственного щелка парашют. К нижней части привешивалось грузило с пистоном, который через фитиль был соединен с пороховницей в нижней части трубки. В трубку помещали 12 домашних и 6 диких мышей, зараженных чумными палочками. Туда также помещали блох, сосавших кровь зараженных мышей (их завертывали в бумагу).
Эти устройства сбрасывали в тылу противника: над его базами, воинскими частями и большими городами. При соприкосновении с землей трубка раскрывалась на две части, мелкие животные и блохи разбегались. Пистон поджигал фитиль, порох вспыхивал и бумажная трубка с парашютом сжигались дотла, не оставляя никаких следов. Японцы, были твердыми сторонниками «крысиной теории» распространения чумы, и поэтому они надеялись, что в результате такой диверсии обязательно возникнет сначала чумная эпизоотия среди местных грызунов, а потом упорная эпидемия бубонной чумы среди местного населения, которая, в свою очередь, даст вспышку легочной чумы. Однако ни того, ни другого, ни третьего не происходило.
Плавучая бутылка. Являлась сосудом с длинным горлышком, вместимостью около 5 л, предназначенным для наполнения культуральной суспензией бактерий. На конце горлышка был установлен дистанционный взрыватель с небольшим количеством пороха. Находясь в воде, такая бутылка, почти вся погружалась в воду, оставляла только кончик горлышка на поверхности воды. Эти сосуды предназначались для атаки речных линий, морского побережья, если определенно известно, что враг пользуется этой речной водой для питья или купания.
Здесь описаны не все конструкции биологических боеприпасов, разработанных японцами с 1933 по 1945 г., а только наиболее распространенные. В описании этих мертворожденных конструкций нет необходимости, но об этом ниже.
Самое же большое недоумение у Исии вызвали неудачи опытов по инфицированию людей распыленными бактериями. Специалисты отряда № 731 столкнулись с техническими трудностями, которые ни они не смогли преодолеть, ни американцы, применявшие БО в 1952 г. во время войны на Корейском полуострове. Еще были живы очевидцы эпидемии легочной чумы в Маньчжурии 1910—1911 гг., распространившейся на огромные территории «сама собой». Однако попытки вызвать ее искусственно показали обманчивость многих, существовавших тогда представлений как о патогенезе и эпидемиологии легочной чумы, так и о поражающих свойствах самого БО. Например, на судебном заседании 26 декабря подсудимый Карасава показал следующее: «…В десяти метрах от этих подопытных поместили баллон, в котором находилась жидкость с чумными бактериями. Этот баллон взрывался. Но, как мне известно, после этих опытов выяснилось, что заражение не удалось, что инфекция через дыхательные органы не проникла». По словам другого бывшего сотрудника отряда, на полигоне близ станции Аньда они расстилали белые полотнища, затем распыляли с самолета водную суспензию из двадцати тысяч яичных желтков, чтобы выяснить, как будет распределяться по поверхности земли распыляемый материал. Метод поражения людей с помощью бактериального аэрозоля так остался не отработаным Иссии до конца войны.
«Японский метод». Так тогда называли наиболее часто используемый японцами прием распространения чумных блох среди китайского населения. Его суть в следующем. Рано утром самолеты сбрасывают зараженных блох, затем в течение целого дня производят бомбардировку, чтобы заставить людей длительное время находиться в бомбоубежищах. Вечером, когда они возвращаются домой из убежищ, масса блох уже успевает рассеяться, и люди не замечают ничего подозрительного.
Поиск диверсионных отравляющих веществ. Целью таких исследований было получение стойкого, удобного в обращении отравляющего вещества для диверсионной работы. Объектом заражения были продукты питания. В ходе исследований сотрудники отряда № 731 обратили внимание на устойчивый к высокой температуре яд рыбы фугу (тетродотоксин открыт в 1909 г. японским исследователем Тахарой).
Отряд № 731 и Военно-медицинская академия совместно работали над получением концентратов этого яда. Было обнаружено, что яд эффективно действует на человека и может быть практически применен для диверсионной деятельности. Не трудно представить, сколько людей погублено вместо морских свинок. Производство концентрата тетродотоксина осталось незаконченным. В ноябре 1944 г. эксперименты были прерваны налетом американских бомбардировщиков В-29 на Токио, а в апреле 1945 г. Военно-медицинская академия была разрушена пожаром, и работы по изучению диверсионных свойств токсинов здесь прекратились сами собой.
Для исследования диверсионной пригодности биологических токсинов в отряде № 731 была создана оперативная исследовательская группа Кусами (фармакологические исследования). Исследования по синтезированию химических ОВ велись именно в его группе, для чего в отряде находилось восемнадцать дипломированных фармацевтов.
По свидетельству бывших сотрудников, в отряде № 731 была еще одна родственная подразделению Кусами оперативная исследовательская группа. В ней занимались разработкой техники покушений на высший командный состав противника и испытанием новых орудий убийства. Группа Сэкитори работала в условиях строжайшей секретности даже внутри отряда. В отличие от группы Кусами, здесь отрабатывались практические методы террористической деятельности. Сотрудники группы Сэкитори, как и их шеф, после войны предпочли не попадаться на глаза ни американцам, ни русским. Сведений об этой группе нет.
Представление японских военных о роли биологического оружия в войне. Имея большой практический опыт бактериологических диверсий, Исии стремился отказаться от традиционного со времен Первой мировой войны, но малоэффективного способа ведения бактериологической войны, заключавшегося в засылке на территорию противника небольших диверсионных групп. Он считал, что бактериологическое оружие должно играть важную роль в современных стратегических операциях, и убедил в этом японское командование.
Начальник оперативно-стратегического отдела штаба Квантунской армии, допрошенный во время предварительного следствия 7 декабря 1949 г. как свидетель, показал следующее:
«Вопрос: Скажите, каким образом предполагалось применение бактериологического оружия Квантунской армией против Советского Союза?
Ответ: Применение бактериологического оружия против Советского Союза должно было быть в соответствии с указаниями генерального штаба. В оперативные планы применение бактериологического оружия против Советского Союза не включалось, так как применение смертоносных бактерий являлось только одним из видов оружия, предназначенного для осуществления уже имевшихся оперативных планов. Однако эти вопросы обсуждались в соответствующих отделах штаба. Так, лично я по оперативному отделу после соответствующего изучения этого вопроса представил свои соображения о способах применения бактериологического оружия против СССР начальнику штаба Касахара Юкио. Я доложил Касахара о том, что в случае возникновения с Советским Союзом военных действий бактериологическое оружие должно быть применено с помощью авиации. В частности, я доложил Касахара о том, что на случай войны с Советским Союзом бактериологическое оружие должно быть применено в районе городов: Ворошилова (Уссурийск), Хабаровска, Благовещенска и Читы, т.е. в тыловых районах Советского Союза.
Заражение этих районов должно было производиться путем сбрасывания бактериологических бомб и распыления бактерий с самолетов. Для этой цели должны были быть использованы самолеты авиационных соединений Квантунской армии.
Вопрос: Однако для этой цели должны быть специальные самолеты?
Ответ: Нет, для этой цели могли быть использованы обычные самолеты. Для сбрасывания бактериологических бомб — обычные бомбардировщики, а для распыления бактерий — любые самолеты, так как аппаратура, необходимая для распыления бактерий, была очень несложной, и ее можно было приспособить на любой самолет.
Эти свои соображения, как я уже сказал, я высказал начальнику штаба Касахара, и он в общих чертах их одобрил. Все эти мероприятия не включались в оперативный план, но при изучении этих вопросов я исходил из общей обстановки операций, намеченных оперативным планом.
Этот доклад Касахара я сделал после полученных указаний военного министерства об увеличении производства бактериологического оружия. Дело в том, что после получения указаний об увеличении производства бактериологического оружия Касахара мне поручил изучить вопрос о возможностях его применения против Советского Союза в случае необходимости. Я этот вопрос изучил и сделал соответствующий доклад Касахара, который, как я уже сказал, одобрил мои соображения.
Вопрос: Какие основные виды бактериологического оружия были приняты на вооружение Квантунской армией?
Ответ: К 1945 году в качестве основных видов бактериологического оружия были утверждены: бактериологическая бомба, способ распыления бактерий с самолетов и наземный способ — диверсии. Я думаю, что эти основные способы были утверждены генеральным штабом Японии.
Вопрос: Какие виды бактериологического оружия были рассмотрены и утверждены главнокомандующим Ямада?
Ответ: В бытность главнокомандующим Ямада им были рассмотрены и затем утверждены два основных способа, которые были как бы окончательно усовершенствованы к этому времени. Я имею в виду бактериологическую бомбу “системы Исии” и способ распыления с самолетов блох, зараженных чумой.
Вопрос: Каким образом предполагалось практическое применение бактериологического оружия?
Ответ: Мне как начальнику оперативно-стратегического отдела штаба Квантунской армии известно, что практическое применение бактериологического оружия должно было осуществляться с помощью специальных кадров, имевшихся в отрядах и их филиалах. Другими словами, в случае необходимости отряды и филиалы должны были выделить соответствующее количество специалистов, в распоряжение которых должны были быть приданы прошедшие специальную подготовку еще в мирное время солдаты. Эти солдаты в мирное время набирались из различных частей японской армии и направлялись на курсы в отряды № 731 и № 100, где они вместе с санитарным делом проходили специальную подготовку и приобретали необходимые навыки по бактериологии. На эти курсы отбирали наиболее преданных солдат, но техники отбора я не знаю. После окончания курсов, в мирное время, они направлялись либо в филиалы, либо в отряды профилактики и водоснабжения, имевшиеся при частях и соединениях японской армии. В военное время они должны были быть использованы для применения бактериологического оружия».
Бывший главнокомандующий Квантунской армии Ямада Отозоо во время предварительного следствия 17 ноября 1949 г. рассказал, каким образом осуществлялось принятие на вооружение японской армии новых средств ведения биологической войны и кем планировалось их применение:
«Для изучения способов применения бактериологического оружия создавались специальные комиссии, в состав которых входили: начальник штаба Квантунской армии, начальник оперативно-стратегического отдела, соответствующий начальник бактериологического отряда № 100 или № 731 и отдельные штаб-офицеры. Председателем этих комиссий был начальник штаба. Командующий Квантунской армией в работе комиссий не участвовал. Решения комиссий по применению бактериологических средств войны представлялись командующему Квантунской армией и после его утверждения докладывались в генеральный штаб Японии. О принятии того или иного способа на вооружение генеральный штаб ставил в известность штаб Квантунской армии, в свою очередь штаб Квантунской армии отдавал соответствующее распоряжение отрядам № 731 и № 100 о массовом производстве необходимых эпидемических бактерий. Обеспечение бактериологических отрядов № 731 и № 100 всем необходимым оборудованием, сырьем и материалами осуществлялось военным министерством Японии в соответствии с требованиями генерального штаба о производстве того или иного вида бактериологического оружия. Применение бактериологического оружия и формирование необходимых частей, предназначенных для практического использования бактериологического оружия, планировались генеральным штабом Японии на основании соответствующей информации штаба Квантунской армии».
На другом судебном заседании он признал, что бактериологическое оружие против Советского Союза в случае возникновения военных действий должно быть применено с помощью авиации для заражения тыловых районов и путем проведения диверсионных мероприятий по линии отряда № 100.

105. Главнокомандующий Квантунской армией генерал Ямада (третий справа) при вручении советскими представителями ультиматума о капитуляции. Чанчунь, август 1945 г. Военным трибуналом Приморского военного округа «за руководство преступной деятельностью подчиненных ему отрядов №№ 731 и 100» приговорен к заключению в исправительно-трудовой лагерь сроком на 25 лет
Ямада также заявил, что если бы военные действия с Советским Союзом не возникли, то бактериологическое оружие могло бы быть применено против США и других западных стран.
Факты применения биологического оружия, ставшие известными. Один из бывших сотрудников отряда, касаясь показаний Исии о количестве проведенных экспериментов с бактериологическими бомбами, заявил Моримуре следующее: «Испытания бактериологических бомб проводились в течение десяти лет: сначала просто осуществлялись наземные взрывы, затем стали проводить эксперименты на полигоне Аньда с использованием “бревен” и, наконец, бомбы начали применять в ходе боев в Пекине и в районах Северного Китая. Самолеты отряда № 731, несущие на борту бомбы с бактериями сибирской язвы, делали по несколько вылетов в неделю. Самолет-разведчик, тип 94, для одного вылета брал на борт 4 бактериологические бомбы, а самолет-бомбардировщик — 12 бомб. Общее число экспериментов никак не две и не три тысячи, а десятки тысяч...»
Учитывая огромную протяженность фронтов и нерешенность многих технических проблем по производству и накоплению биологических агентов, японцы были вынуждены создавать многочисленные организации, занимающиеся их наработкой в непосредственной близости от места предполагаемого применения.
По данным Моримура, американскими следователями в 1946 г. было установлено, что Управление по водоснабжению и профилактике японской армии имело в своем составе обычные (штатные) и оперативные части в самой Японии и на местах боевых действий за пределами страны. К июлю 1938 г. вне Японии они были размещены в 5 городах:
а) Управление по водоснабжению и профилактике частей Квантунской армии (Харбин);
б) Управление по водоснабжению и профилактике частей армии вСеверном Китае (Пекин);
в) Управление по водоснабжению и профилактике частной армиив Центральном Китае (Пекин);
г) Управление по водоснабжению и профилактике частей армии вЦентральном Китае (Нанкин);
д) Управление по водоснабжению и профилактике частей армии вЮжном Китае (Кантон);
е) Управление по водоснабжению и профилактике частей армии вюжных странах (Сингапур).
Следовательно, такие части Управления по водоснабжению и профилактике были приданы армии каждого направления. Они подчинялись командующему армией по месту дислокации. Исии подчинялся, таким образом, одному из командующих армий.
Отделы профилактики в самой Японии, имевшие оперативный характер, включали дивизионные отделы по водоснабжению и профилактике и отделы военных округов; вне Японии это были полевые и дивизионные отделы по водоснабжению и профилактике. Так же как и постоянно дислоцированные органы управления, его оперативные части были приданы соответствующим войсковым соединениям и непосредственно подчинялись командующим этими соединениями.
Чем занимались такие «управления» и какими производственными мощностями они обладали, можно судить по показаниям свидетеля Сато Сюндзи во время предварительного следствия 6 декабря 1949 г.:
«Действительно, под моим руководством имевшийся в нанкинском отряде “Эй” № 1644 учебный отдел готовил кадры бактериологов ежегодно до 300 человек с целью использования их в бактериологической войне. Я, с марта 1944 года, будучи начальником санитарного управления 5-й армии, входившей в состав японской Квантунской армии, оказывал активную помощь и поддержку филиалу № 643 отряда № 731 в увеличении производства бактериологического материала. С этой целью в мае 1945 года мною был издан специальный приказ частям 5-й армии о вылавливании грызунов, необходимых для производства бактериологического оружия» и направлении их в филиал № 643 отряда № 731.
Вопрос: Уточните свои показания относительно производственной мощности нанкинского отряда «Эй» № 1644 и о наличии в нем технического оборудования.
Ответ: Производственная мощность нанкинского отряда “Эй” № 1644 по изготовлению смертоносных бактерий была до 10 килограммов за цикл. Для изготовления этого количества бактерий в отряде “Эй” имелось техническое оборудование: культиваторов Исии около 200, одна инкубатор-комната размером 5*5*3 метра, два автоклава цилиндрической формы размером в диаметре 1,5 метра, длиной 2,5 метра, инкубаторов, примерно 40–50, паровых стерилизаторов 40–50, котлов Коха, примерно 40–50, и для варки питательной среды в отряде имелись большие стеклянные колбы, но сколько их было, я сейчас не помню».
К этим «управлениям» надо добавить еще «походные лаборатории», которые производили бактерии буквально на месте диверсии (см. ниже показания Хиразакура Дзенсаку). Таким образом, японская армия имела не только отряд № 731, но и подобные ему формирования в Северном, Центральном и Южном Китае и в странах южных морей.
Полная картина применения японцами во Второй мировой войне биологического оружия, а в особенности зверств, совершаемых для проверки его свойств, вряд ли может быть восстановлена полностью.
Бактериологические диверсии против СССР. Начались с операций специальных отрядов смертников еще во время первых столкновений японских и советских войск. Ниже приведена выдержка из показаний подсудимого Ниси Тосихидэ — начальника учебно-просветительного отдела отряда № 731, данных им трибуналу 26 декабря:
«Вопрос: Что вам известно о применении бактериологического оружия?
Ответ: Мне известно о применении отрядом Исии бактериологического оружия во время инцидента у Халхин-Гола. В июле 1944 года я из филиала Суньу был переведен на должность начальника учебного отдела 731-го отряда на ст. Пинфань. Работу я принимал от своего предшественника полковника Санода. В тот же день полковник Санода выехал в Японию. Я вскрыл его сейф и нашел документы, говорившие о применении бактериологического оружия во время Номанганского инцидента, т.е. у реки Халхин-Гол. Тут имелись негативы фотографий того времени, список смертников, принимавших участие в этой операции, и приказ майора Икари. Я помню сейчас, что в отряд смертников входили два офицера, около 20 унтер-офицеров и рядовых. Под этим списком шли подписи, сделанные кровью. Вопрос: Чья подпись была первой?
Ответ: Начальника отряда Икари. Далее следовал целый ряд детализирующих приказов Икари, а именно, как рассаживаться на автомашины, как использовать банки из-под керосина, затем несколько указаний о том, как возвращаться. Из этих двух документов мне стало понятным, что отряд смертников из 20–30 человек заразил бактериями реку Халха».
В соответствии с планом «Кан-Току-Эн» (план развертывания Квантунской армии для нападения на СССР, принятый летом 1941 г.), отрядами №№ 731 и 100 была развернута специальная подготовка офицеров и унтер-офицеров по освоению и применению биологического оружия. К этому времени уже были испытаны первые модели бактериологических бомб системы Удзи, разработана и освоена технология получения микроорганизмов в количествах, достаточных для осуществления как бактериологических диверсий, так и массированных ударов с применением авиации. Наиболее эффективным агентом биологического оружия японцами считался возбудитель чумы.
В 1942 г. японцами проведена тщательная разведка пограничных районов СССР именно в целях подготовки к масштабным бактериологическим диверсиям. Обвиняемый Хиразакура Дзенсаку показал на предварительном следствии 6 декабря 1949 г. следующее:
«В июле—августе 1942 года я принял участие в экспедиции в район Трехречья, называвшейся “летними маневрами”. Эта экспедиция имела своей целью исследовать возможности применения бактерий сибирской язвы и сапа в естественных условиях, приближенных к району вероятных военных действий — у границ Советского Союза. Во время этой экспедиции проводились опыты по заражению сапом реки Дербул и водоемов, а также опыты по заражению сибирской язвой почвы и травяного покрова. Микробы для этой цели вырабатывались в походной лаборатории и испытыва-лись на лошадях, овцах и морских свинках.
С июня 1944 года я в группе научных сотрудников отряда № 100 находился в Северо-Хинганской провинции и по приказанию командования Квантунской армии занимался сбором сведений разведывательного характера, а именно: выявлял наличие и количество скота у населения в пограничных с Советским Союзом и Монгольской народной республикой районах, устанавливал состояние этого скота, наличие летних и зимних пастбищ, участков сенокошения, состояние дорог и водоемов. Эти сведения необходимы были японскому командованию для того, чтобы в случае войны с Советским Союзом произвести массовое заражение скота с целью бактериологических диверсий.
Как мне было известно от начальника отряда № 100 генерал-майора Вакамацу, авиация на основании собранных мною сведений будет производить распыление бактерий сапа, сибирской язвы и вируса чумы крупного рогатого скота для заражения скота в пограничных с Советским Союзом и Монголией районах в случае возникновения войны».
Отрядом № 100 по указанию штаба Квантунской армии систематически направлялись на границы СССР бактериологические отряды, производившие на протяжении ряда лет в диверсионных целях заражение пограничных водоемов, в частности рек в районе Трехречья. Диверсии планировалось осуществлять и в зимнее время. Тот же Хиразакура Дзенсаку 6 декабря 1949 г. на допросе во время предварительного следствия показал следующее:
«Признаю себя виновным также и в том, что во время нахождения в Северо-Хинганской провинции я по приказанию генерал-майора Вакамацу закупил скот (10 телят) для использования его в опытах, проводимых ранней весной 1945 года в районе реки Южный Хангол. От участника этих опытов майора Ямагучи мне известно, что во время опытов, именуемых “зимними маневрами”, проверялось действие вируса чумы рогатого скота и овечьей оспы в зимних условиях путем их распыления по снегу и по разбросанному по нему корму.
Опыты проводились в условиях, в которых должны были осуществляться бактериологические диверсии против Монгольской народной республики, ибо известно, что скот в Монголии в зимнее время питается подножным кормом».
Фактически это была необъявленная бактериологическая война против СССР, которая велась под видом эксперимента. Но деятельность отряда № 731 оставила в СССР другие кровавые следы.
Загадка гибели профессора Великанова. Гибель И.М. Великанова — бывшего начальника Биотехнического института РККА — каким-то образом связана с развертыванием в Японии программы создания БО и организацией отряда № 731 в Маньчжурии.
И.М. Великанов прибыл в Японию 15 октября 1934 г. на международную конференцию обществ Красного Креста в составе делегации Красного Креста СССР. Сам он отношения к Красному Кресту не имел, и нет сомнения в том, что его работа в составе этой делегации была прикрытием какого-то другого, очень важного задания, для выполнения которого был необходим человек, имеющий знания в области бактериологического оружия. К этому времени советской разведкой уже было установлено предназначение объекта, построенного японцами у станции Пинфань в Маньчжурии.
Как следует из анализа дальнейших событий, японские власти знали, какую организацию представляет в действительности профессор Великанов. Поэтому можно предположить, что его визит был согласован по дипломатическим каналам.
Внешне дело И.М. Великанова выглядит как небольшая составляющая масштабных репрессий, осуществленных Сталиным в рамках ликвидации «антисоветского военного заговора, подготовлявшего антисоветский вооруженный переворот с целью свержения советской власти» («Дело Тухачевского»), инспирированное германской разведкой. Но Тухачевский на И.М. Великанова и З.И. Михайлову (супруга Великанова — старший специалист этого же института) показаний не давал, хотя он назвал фамилии 20 руководящих работников, лично им завербованных и еще 44 фамилии участников заговора.
В 1993 г. В.И. Великанов выяснил почему третий пункт приговора военной коллегии его отцу гласил: «...Великанов в бытность свою в Японии в 1934 г. был завербован для шпионской и террористической деятельности японской разведкой и эту деятельность проводил вплоть до ареста...» В показаниях Х.Г. Раковского (1879—1941), с которыми был ознакомлен В.И. Великанов, содержатся важные подробности повышенного внимания японского командования к И.М. Великанову. В Токио член исполкома Красного Креста Найда и Великанов жили в одной комнате. Найда сообщил Раковскому, что «...как Великанов не конспирирует, он все же не может скрыть того, что он ведет какие-то самостоятельные переговоры с представителями японского правительства, с военными сферами. Военный министр Японии генерал Араки выказывал Великанову особые знаки внимания. Он предложил Великанову сесть рядом с ним во время фотографирования».
Действительно, такой человек, как Араки, не стал бы выказывать знаки внимания гражданскому члену делегации Красного Креста. Сам И.М. Великанов на следствии встречи с Араки не отрицал, но категорически отказался признать, что тот «вербовал его на шпионскую работу». Видимо, миссия, с которой И.М. Великанова посылали в Японию, удалась. И.М. Великанов (1998) вспоминает: «Отец вернулся из Японии уставшим, но в хорошем настроении».
Раковский был арестован 27 января 1936 г. 8 сентября 1937 г. на одном из допросов показал: «Я ехал в одном купе в Москву из Владивостока с Великановым. Я его спросил, чего касались переговоры с Араки? Великанов уклончиво ответил, что он принял задание японского военного министра, связанное с его специальностью, о характере которого он воздержался говорить ввиду его особой секретности».
Правду ли говорил Раковский, или его показания были «привязаны» к какой-то другой информации, сегодня уже не установить. Раковский был осужден на 20 лет, но в октябре 1941 г. его судили повторно и расстреляли в Медведевском лесу около Орла. В следственном деле Великанова есть пробел продолжительностью почти 3 месяца. Следствие по каким-то причинам постоянно отрабатывало «японскую версию». Вот выдержка из последнего протокола допроса от 10 марта 1938 г.:
«Вопрос: Вы пытаетесь скрыть свою шпионскую деятельность. Сейчас, когда эта сторона ваших преступлений установлена, ваше отрицание следствие может расценивать не иначе как продолжение вашей провокационной шпионской работы.
Ответ: Я продолжаю отрицать обвинение меня в шпионаже.
Вопрос: Помимо тех показаний, ранее вам предъявленных, изобличающих вас в шпионаже, вам предъявляются показания Халепского (бывший министр связи) в части, где он излагает ваш разговор с ним о вашей связи с японскими военными кругами. Имел место такой разговор?
Ответ: Нет. Подобного разговора у меня с Халепским не было. Это я отрицаю.
Вопрос: Вы хотите сказать, что Халепский вас оговаривает?
Ответ: Да, очевидно.
Вопрос: Чем же это объяснить? Разве Халепский с вами имеет личные счеты, в силу которых ему понадобилось вас оговаривать?
Ответ: Не знаю, чем это объяснять. Личных счетов у меня с ним не было никогда.
Вопрос: Разве Халепский не ваш сообщник по предательской деятельности?
Ответ: Нет, о его предательской деятельности мне ничего не известно.
Вопрос: Вам предъявляются показания Халепского, из которых устанавливается, что он является Вашим сообщником по антисоветской деятельности.
Ответ: Я отрицаю показания Халепского, так как они не отвечают действительности. Он моим сообщником никогда не был.
Собственноручная подпись — Великанов».
Почему такие показания на Великанова дал Раковский, а вернее, почему ему такие вопросы о Великанове задавали во время следствия, понятно. Раковский — известный в те годы дипломат, один из организаторов Коминтерна и темная личность международного масштаба (подробнее о нем см. в книге Ландовского И., 1991). Раковский был связан с советским послом в Японии Юреневым, поддерживавшим связь с японской разведкой и тайным троцкистом с 1926 г. В сентябре 1934 г. Раковский в составе той же советской делегации, в которую был включен И.М. Великанов, выехал в Японию на международную конференцию обществ Красного Креста (Сайерс М., Кан А., 1947). И.А. Халепский (1893—1938) до революции был портным. Во время судебных процессов конца 1930-х гг. он дал показания не только на Великанова, но и еще почти на 100 человек. О мотивах Гендлера, Фишмана, Рейнера, Коссовского и некоторых других лиц, изобличивших Великанова, как «вредителя», и с которыми он был связан по профессиональным вопросам, не стоит даже говорить.
Но следователей продолжала интересовать деятельность Великанова в Японии даже после его расстрела 8 апреля 1938 г. 13 мая того же года был арестован известный чумолог, директор Института микробиологии Туркмении Сукнев Владимир Всеволодович (1893—1946). Но Сукнев не был новичком в следственных действиях. Он провел два года в иркутской тюрьме при белых. Сукнев показал, что Великанов в 1930 г. предложил ему вступить в организацию, руководимую Бухариным, Рыковым и Томским, и что на основании директивы, полученной от Великанова, он в Саратове «организовал подготовку биологических диверсий во время войны» (тогда В.В. Сукнев работал в институте «Микроб», интересная информация о его научной деятельности в эти годы содержится в книге Еременко В.И. с соавт., 2000). Сукнев показал, что в 1930 г. во время поездки в Париж на съезд микробиологов он передал от Великанова письмо с секретными данными профессору Митальникову. Впоследствии он неоднократно передавал Великанову секретные сведения для французской разведки. Свою «преступную связь с Великановым» Сукнев подтвердил на допросе 20 августа 1938 г. Но далее происходит странное. На следующих допросах Сукнев отказался от своих показаний и заявил, что все его признательные показания являются вымышленными и даны им в результате применения физических мер воздействия со стороны допрашивавших. В июне 1939 г. следствие по делу Сукнева было прекращено и он был освобожден из под стражи. Больше его не трогали. Умер Сукнев в Одессе от рака желудка и печени. «Связь» Великанова с французской разведкой почему-то не интересовала следователей НКВД.
Но вот другой известный чумолог, профессор А.М. Скородумов (1888—1939), давший показания о том, что Великанов поручил ему провести в интересах Японии акт бактериологической диверсии в Забайкалье с целью обеспечения интервенции против СССР (они предъявлены Великанову на допросе 6 ноября 1937 г.), был расстрелян.
В.И. Великанов (1998) обращает внимание на то, что его мать обвинялась во «вредительской и диверсионной деятельности», однако она не была обвинена в связях с французской разведкой, хотя и была в Париже в длительной командировке.
Зоя Ивановна и Иван Михайлович погибли, не признав себя виновными в предъявленных им обвинениях; они не дали показаний ни на других людей, ни друг на друга. А вот кто стоял за переговорами Вели-канова с Араки, мы уже не узнаем. Несомненно, что этот человек занимал в советской иерархии место значительно более высокое, чем Тухачевский, а через Великанова он искал выход на японскую программу бактериологического оружия. Можно предположить, что он уцелел во время кровавых чисток того времени.
Бактериологическая война против Китая. Документально установлено, что масштабное применение БО японской армией в боевых действиях в Китае осуществлялось уже в 1940 г.
Летом 1940 г. специальная бактериологическая экспедиция, возглавляемая начальником отряда № 731, генералом Исии, была направлена в район боевых действий в Центральный Китай. В районе Нимбо самолеты отряда № 731 произвели заражение территории противника чумой с помощью чумных блох, в результате чего там вспыхнула эпидемия чумы. Допрошенный во время предварительного следствия в Хабаровске обвиняемый Карасава Томио показал:
«...Во второй половине 1940 года от моего непосредственного начальника майора Судзуки я получил приказание изготовить 70 кг бактерий брюшного тифа и 50 кг бактерий холеры. При этом майор Судзуки мне пояснил, что распоряжение об изготовлении бактерий он получил от начальника отряда генерала Исии, который готовился для осуществления специальной экспедиции отряда по применению бактерий против китайской армии... Мною это распоряжение было выполнено. Одновременно, со слов сотрудников 2-го отдела, мне было известно, что для экспедиции генерала Исии 2-м отделом было выращено 5 кг блох, зараженных чумой, как распространителей этой инфекции. В сентябре месяце 1940 года генерал Исии с группой других офицеров отряда выехали в гор. Ханькоу и возвратились обратно в декабре 1940 года. Офицеры, выезжавшие с генералом Исии, по возвращении в отряд рассказывали, что применение блох, зараженных чумой, дало положительные результаты. В результате распространения блох вспыхнула эпидемия чумы. Один из участников этой экспедиции, майор Нодзаки, в качестве доказательства показал мне китайскую газету, где была помещена статья, в которой указывалось, что в районе города Нимбо вспыхнула эпидемия чумы. Далее автор статьи делал правильный вывод о том, что виновниками этой вспышки чумы являются японцы, так как очевидцы видели японский самолет, пролетавший в этом районе и что-то сбрасывавший на небольшой высоте. Указанную статью я читал лично сам».
Обвиняемый Ниси Тосихидэ показал во время предварительного следствия, что он лично видел в отряде № 731 секретный документальный кинофильм, отображавший боевые действия японского бактериологического отряда против китайских войск:
«...На экране были показаны следующие кадры: к самолетам прикрепляют специальные сосуды, причем в пояснении говорилось, что в этих сосудах помещены блохи, зараженные чумой... Самолет снят в воздухе над расположением противника. На земле видно какое-то движение китайских войск и населенный пункт.
Самолет возвращается на аэродром. Следует надпись “операция закончена”. Из самолета выходят Исии и Икари. Следует надпись “результаты”. На экране показана китайская газета и японский перевод. В китайской газете написано, что в районе Нимбо внезапно вспыхнула сильная эпидемия чумы».
Всего в Нимбо тогда чумой заболело 99 человек, из них 98 умерли. Жители города видели среди белого дня японские самолеты, которые низко кружились над городом и сбрасывали какие-то предметы. После налета в одной семье даже обнаружили блох во дворе на поверхности воды в аквариуме.
Помимо приведенных выше показаний обвиняемых Карасава и Ниси, факт переброски специальной экспедиции в район боевых действий в Центральном Китае подтверждается обнаруженными в архивах японской Квантунской армии документами. В частности, был обнаружен приказ бывшего командующего японской Квантунской армией генерала Умедзу от 25 июля 1940 г. № 659-Хэй, которым начальнику полевой железной дороги Квантунской армии предписывалось произвести переброску в Центральный Китай группы сотрудников отряда № 731 и специального особо секретного груза. Советскими следователями был найден изданный во исполнение этого приказа приказ начальника полевой железной дороги Квантунской армии генерал-лейтенанта Кусаба от 26 июля 1940 г. за № 178, в котором также была подчеркнута особая секретность груза, ввиду чего предлагалось не вписывать в график его наименования, и был указан маршрут станция Пинфань — Харбин — Мукден — Шаньхайгуань и Тяньцзин.
В 1941 г. состоялась экспедиция отряда № 731 в Центральный Китай в район города Чандэ. Во время этой экспедиции японские самолеты произвели заражение местности чумными блохами.
В 1942 г., в момент отступления японских войск на одном из участков боевых действий в Центральном Китае отрядом № 731 была организована еще одна экспедиция. О подготовке экспедиции обвиняемый Карасава во время предварительного следствия показал:
«...Экспедиция под руководством генерала Исии против китайских войск состоялась в середине 1942 года.
...Перед этой экспедицией, для ее осуществления, под моим руководством, по распоряжению того же майора Судзуки было изготовлено 130 кг бактерий паратифа и сибирской язвы. Насколько мне известно, в этой экспедиции использовались и блохи как распространители эпидемий... Для проведения экспедиции генерал Исии с группой выезжал в Центральный Китай, где в это время японские войска отступали. Используя отступление войск, участники экспедиции распространяли бактерии на оставляемой территории для поражения эпидемиями наступающих китайских войск».
Показания обвиняемого Карасава во время предварительного следствия подтвердил другой обвиняемый, Кавасима Киоси:
«...В июле 1942 года, после предварительной подготовки, экспедиция несколькими партиями направилась в Центральный Китай...»
«Способ применения бактериологического оружия в этом случае являлся наземным, и заражение территории производилось по принципу диверсионных действий...»
«Наступающие китайские войска вступали в зараженную зону и подвергались действию бактериологического оружия».
В этой операции, как подтвердил во время предварительного следствия Мисина Такаюки, бывший начальник информационно-разведывательного отдела штаба 13-й японской армии, участвовали сотрудники бактериологического отряда «Эй». Далее мы приведем описание одной такой атаки и ее последствий.
Чума от дьявола в Чандэ. Около 5 ч туманным утром 4 ноября 1941 г. одиночный японский самолет, пролетавший на небольшой высоте над китайским городом Чандэ, сбросил вместо бомб зерна пшеницы и риса, кусочки бумаги, ватную набивку и некоторые не установленные мелкие объекты. Эти материалы упали главным образом в Цзиясяне на улице Гуанмяо (район «А» по карте) и вокруг района восточных ворот (район «Б» по карте) города. После отбоя воздушной тревоги (в 17 ч.), образцы рисовых зерен были собраны и посланы полицией в госпиталь Гуанде для микробиологического исследования (рис. 106).

106. Схема китайского города Чанде с обозначением районов,подвергшихся бактериологическому нападению с воздуха 4 ноября 1941 г.(из «Доклада международной научной комиссии по расследованию фактовбактериологической войны в Корее и Китае», Пекин, 1952)
До 11 ноября ничего не случалось, но через 7 дней после «воздушного инцидента» первый случай чумы привлек внимание медицинской службы города. Заболевшей была девочка 11 лет, проживающая на улице Гуанмяо (район «А»), которая стала жаловаться на жар (39,1°С) утром этого дня. Она поступила в госпиталь Гуандэ. За исключением присутствия в крови микробов, морфологически похожих на Pasteurella pestis, других положительных клинических данных не было обнаружено. Девочка умерла 13 ноября, и только вскрытие дало очень веские подозрения на наличие чумы. В 3-х мазках из внутренних органов также, как и в мазке крови, были обнаружены биполярные палочки, морфологически похожие на P. pestis.
12 ноября внимание врачей привлекли два других случая. Оба больные были с высокой температурой и с увеличением желез в паху (бубоны). При исследовании мазков из пунктатов бубонов, в обоих случаях установлено присутствие P. pestis. Один больной умер 13-го, другой — 14 ноября. Они проживали в районе восточных ворот (район «Б»).
13 ноября неожиданно умер другой больной. При опросе родственников установили, что у него с 11 ноября держалась высокая температура. Была произведена пункция печени. Исследование мазка обнаружило присутствие микроорганизмов, похожих на чумные бациллы. Больной проживал по улице Чанцин, в районе восточных ворот (район «Б»).
Следующий больной поступил в госпиталь 19 ноября с высокой температурой, бредом, бубонами, последние замечены были 18 ноября.
Больной умер в госпитале в день поступления. Вскрытие не позволило обнаружить явные патологические изменения, характерные для чумы.
Последний больной, мужчина 28 лет, проживавший по улице Гуанмяо (район «А»), 23 ноября слег в постель с высокой температурой, слабостью и наличием бубонов, на следующий день он умер. Он был обследован доктором Чэнь Вэнь Гуем (специалист по чуме, получивший подготовку в Индии), заведующим экспертной группой школы по подготовке военных медработников, который приехал в район Гуйяна с обследовательским отрядом. Чэнь Вэнь Гуй установил при посмертном вскрытии, что заболевание является бубонной чумой. Этот диагноз был подтвержден заражением животных и выделением культуры P. pestis.
Так как Чандэ ранее никогда не был поражен чумой, то одновременное возникновение заболеваний в районах города, куда были сброшены какие-то предметы с японского самолета, вызвало у китайских властей подозрение о применении японской армией бактериологического оружия.
Эпидемиологическое расследование показало следующее. Вспышка чумы в Чандэ не могла возникнуть вследствие заноса инфекции из соседних эпизоотических районов. Ближайшим к нему зараженным чумой городом тогда являлся Чжусянь, расположенный в южной провинции Чжэцзян. Он находится примерно на расстоянии 2 тыс. км по суше и по речным коммуникациям. Кроме того, все заболевшие в Чандэ являлись местными жителями и не покидали город и его окрестности.
Блох, зараженных чумой, не нашли. Этому способствовало несколько обстоятельств. Во-первых, до появления чумы в городе их и не искали. Во-вторых, после налета на город прошло еще почти 12 ч., прежде чем была отменена воздушная тревога. В результате чего блохи могли за это время покинуть тряпье и зерна и скрыться в близлежащих домах с более подходящей для них температурой и влажностью. Это расселение блох могло закончиться задолго до того, как зерна и тряпье были подметены и сожжены после окончания воздушной тревоги. Потому местные жители не обратили внимания на наличие насекомых среди сброшенных с самолета предметов.
Для того чтобы привлечь крыс, вместе с блохами японцы сбросили зерна риса и пшеницы. Тем самым они надеялись вызвать среди них чумную эпизоотию и увеличить количество инфицированных возбудителем чумы блох среди местного населения. Но этого не случилось, т.к. все заболевшие чумой жители были обнаружены в течение 15 дней после «воздушного инцидента». Обычно заболевания чумой среди людей в Китае начинаются, по крайней мере, двумя неделями позднее крысиной эпизоотии, которая также требует некоторого времени для развития (приблизительно около 2 недель).
Если зараженные блохи были сброшены с самолета то, что же помешало им вызвать эпизоотию среди местных крыс? Во-первых, в естественных условиях крысы могут инфицироваться и из не известных сегодня источников возбудителя чумы. Во-вторых, для возникновения крысиной эпизоотии необходимо, чтобы количество крысиных блох (Xenopsylla cheopis) было бы соответствующе высоким. Хотя данных о численности таких блох в Чандэ тогда получено не было, все же вероятно, что ввиду холодной погоды они не были достаточно многочисленны, чтобы вызвать быстрое распространение заболевания среди крыс.
Наиболее вероятно, что зараженные блохи, сброшенные с зерном и другими предметами, непосредственно нападали на людей и только таким образом они вызвали вспышку чумы.
У большинства больных описываемой вспышки инкубационный период продолжался от 7 до 8 дней. Это указывает на то, что больные подверглись укусам зараженных чумой блох, вероятно, 11 и 12 ноября, т.е. спустя семь и восемь дней после «воздушного инцидента». Первый случай возник 11-го числа, т.е. через 7 дней после налета, второй случай также через неделю. Третий и четвертый случаи возникли 12-го числа, т.е. через 8 дней после налета.
Пятый больной, диагноз болезни у которого вызывал сомнение, заболел 18 ноября. Шестой больной, у которого была вне всяких мнений бубонная чума, работал в близлежащей деревне. Он пришел в город и в одном из зараженных районов прожил 5 дней: с 19 ноября по 23 ноября. Заболел он через 15 дней после «воздушного инцидента». Если предположить, что он был укушен блохой 19-го, возникает вопрос, могут ли зараженные блохи остаться живыми до 19 ноября? Ответ может быть только утвердительный, т.к. известно, что зараженные блохи могут неделями жить без пищи в соответствующих условиях.
Конец «Кухни дьявола». По сведениям Моримуры, вновь занявший в марте 1945 г. пост начальника отряда Сиро Исии изменил шифр отряда с № 731 на № 25202, а в мае на совещании руководства отряда он отдал распоряжение «об увеличении производства», в котором говорилось: «Война между Японией и СССР неизбежна. Теперь отряд должен мобилизовать все силы и в короткий срок увеличить производство бактерий, блох и крыс». Иными словами, стадия экспериментов на людях закончилась, теперь начинается реальная бактериологическая война и нужно наращивать производство БО в ожидании «дня X».
Бывший служащий отряда рассказал Моримуре следующее:
«Приказ значительно увеличить в течение ближайших двух месяцев производство, прежде всего бактерий чумы и тифа для заражения колодцев и водоемов, холеры и сибирской язвы для заражения рек и пастбищ был отдан 10 мая. В результате увеличения числа сотрудников группы Карасавы, работавшей на “фабрике по производству бактерий”, и перехода на 24-часовой производственный цикл одних только бактерий чумы было произведено не менее 20 килограммов, а если учесть и ранее произведенные, и сухие бактерии, то, я думаю, общая масса составляла 100 килограммов».
Хиразакура Дзенсаку 6 декабря 1949 г. на предварительном следствии показал следующее:
«Одновременно с указанной работой я по приказанию генерал-майора Вакамацу летом 1945 года закупил у населения Северо-Хинганской провинции 500 овец, 100 голов рогатого скота и 90 лошадей на отпущенные для этой цели 80 тыс. иен. От генерал-майора Вакамацу мне было известно, что в случае войны с Советским Союзом этот скот будет заражен сибирской язвой, сапом, чумой рогатого скота и овечьей оспой и с диверсионной целью оставлен в тылу советских войск, чтобы вызвать вспышку остроинфекционных заболеваний. Мне было известно, что для этой цели в места нахождения закупленного мною скота будет на самолетах доставлено необходимое количество вышеперечисленных бактерий, и скот будет заражен созданными диверсионными группами».
Число крыс было приказано довести до 3 млн. Для отлова крыс и мышей были организованы «ударные группы особого назначения», которые, погрузив на машины большое количество мышеловок, курсировали по улицам Харбина и Синьцзина, мобилизуя на отлов население.
В самом отряде, во всех его помещениях, даже в жилых, были установлены ограждения высотой около метра, внутри которых круглосуточно велось размножение грызунов.
Была поставлена задача произвести 300 килограммов чумных блох, то есть около миллиарда особей. В группе Танаки имелось 4,5 тыс. контейнеров для размножения блох, которые могли обеспечить получение 100 миллионов особей в течение всего лишь нескольких дней. В результате напряженной работы к лету 1945 г. в отряде № 731 имелся значительный запас бактерий, включавший, помимо 100 килограммов бактерий чумы, большое количество бактерий тифа, холеры, дизентерии, сибирской язвы.
Однако бактериологическая война не состоялась. Все что смогло сделать тогда руководство отряда, так это имитировать усиленную подготовку к такой войне. В русском квартале Харбина, практически на глазах советской разведки, отряды японцев демонстративно ловили мышей и крыс, подтверждая тем самым и без того уже давно ходившие здесь слухи, что на станции Пинфань у них есть завод по производству бактериологического оружия. По замыслу японского командования для Советского Союза эти сведения должны были быть предостережением, что Квантунская армия усиленно готовится к бактериологической войне. Это, как они полагали, должно вызвать настороженность у командования советских войск, концентрирующихся на границе с Маньчжурией, и тем самым отсрочить начало военных действий. Но они ошиблись.
После воздушных налетов на железнодорожные узлы, военные объекты и аэродромы в ночь с 9 на 10 августа советские войска неожиданно для японцев перешли в наступление силами трех фронтов. В некоторых местах за первый день наступления они продвинулись на 50 километров. Ямада потерял контроль над обстановкой на фронтах, и ни о каком массированном применении бактериологического оружия он даже не помышлял. Отряду № 731 было предложено действовать «по собственному усмотрению», а проще говоря «замести следы» и бежать.
Работы по эвакуации отряда начались в ночь с 10 на 11 августа. В памяти бывших сотрудников отряда они запечатлелись по-разному. Их воспоминания, рассказанные Моримуре, сходны только в одном: «Это были ужасные дни, похожие на кошмарный сон».
Моримура установил, что на совещании, собранном 10 или 11 августа по вопросам, связанным с эвакуацией отряда, резко столкнулись мнения Исии и генерал-майора Кикути — начальника 1-го отдела.
План эвакуации, на котором настаивал Исии, включал следующие пункты:
1) главная задача — сохранение тайны отряда № 731;
2) для этой цели в филиалы отряда в Хайларе, Линь-коу, Суньу, Муданьцзяне, находящиеся на пути наступления советских войск, уже посланы связные во главе с подполковником Ниси (начальником учебного отряда) с приказом уничтожить все материалы и другие вещественные доказательства, а всему личному составу покончить жизнь самоубийством;
3) следует также приказать покончить жизнь самоубийством и всем членам семей служащих отряда, проживающим в «деревне Того»;
4) находящихся в настоящее время в заключении подопытных всех до одного уничтожить, здания блока «ро» сровнять с землей, остальные сооружения отряда взорвать, прибегнув к помощи саперов;
5) после этого личному составу, включая подростков-стажеров, организованно отступить на юг, в Тунхуа.
Причиной резкого спора между Исии и Кикути были второй и третий пункты плана. Генерал-майор Кикути настаивал на том, что, «поскольку в филиалах отряда № 731 много видных исследователей, нужно принять меры к их спасению, а не заставлять людей покончить жизнь самоубийством». Он в резкой форме потребовал «принять меры для эвакуации членов семей сотрудников отряда в Японию, которая должна проводиться под личным руководством начальника отряда».
В итоге Исии уступил Кикути, однако, судьба пленников была решена ими без всяких колебаний. К 10 августа заключенных в отряде было около 40 человек. Моримуре удалось выяснить обстоятельства их гибели. Ликвидацию «бревен» поручили сотрудникам отряда № 516. Орудием убийства подопытных стал цианистый водород, т.е. синильная кислота. Сотрудники отряда № 516 переходили от одной камеры к другой и бросали через смотровые окошки «бьющиеся» гранаты с синильной кислотой. Практически одновременно с тем, как сосуды разбивались о пол, бурно испарявшийся цианистый водород наполнял камеры (рис. 107).

107. Японская «бьющаяся»граната с синильной кислотой(фотография из книги «Medicalaspects of Chemical and BiologicalWarfare», 1997)
«Забрасывание колб в камеры продолжалось минут пятнадцать. Мы знали, что уничтожение подопытных людей — первый шаг на пути подготовки отряда № 731 к эвакуации. Всего мы, помнится, забросили 9 колб, потому что были ведь и пустые камеры, а кое-где одной колбой уничтожались 3–4 человека. Некоторые не умирали сразу, они кричали и стучали в стальные двери камер, издавали страшное рычание, раздирали себе грудь. Похоже, было, что перед нами обезумевшие гориллы в клетке», — рассказал Моримуре бывший служащий отряда, который своими глазами видел истребление подопытных. Сотрудники спецгруппы подходили и хладнокровно расстреливали в упор из маузеров агонизирующих людей.
О том, что происходило дальше, сообщил Моримуре другой бывший служащий отряда: «Убитых заключенных за ноги волокли в большую яму, вырытую около корпуса 7. Когда трупы заполнили ее, их облили бензином и мазутом и подожгли... Помнится, это было 11 числа после полудня. В печи, где обычно сжигали трупы, теперь сжигали препараты, агар-агар, огромное количество документов и приборов. В яме трупы горели плохо. Но поскольку была дорога каждая минута, обгоревшие тела кое-как забросали землей. Из земли то здесь то там виднелись руки и ноги, поэтому задачу сокрытия преступления никак нельзя было считать выполненной. В связи с этим руководство отряда отдало приказ “снова выкопать трупы и сжечь их полностью”. Служащие oтряда, выполняя эту работу, старались не смотреть на обезображенные трупы заключенных и с трудом сдерживали приступы тошноты». Судя по этим воспоминаниям, даже через много лет никто из служащих отряда не испытывал жалости или сострадания к своим жертвам, осталось только чувство тошноты.
Бактериологические диверсии осуществлялись везде, где было возможным в сложившейся обстановке. Вот что показал 29 декабря на процессе в Хабаровске вольнонаемный отряда № 100, свидетель Кувабара:
«Государственный обвинитель: Где вы служили?
Кувабара: В филиале № 2630 отряда № 100.
Вопрос: Расскажите суду, что вам известно о факте заражения лошадей сапом.
Ответ: Это было 20 августа 1945 года. Я направился тогда в конюшню нашего филиала и там увидел шесть работников нашего филиала. Это были сотрудники отряда Кубота, Икеда, Яда, Кимура, Исии и Хасегава. В этих конюшнях имелось 60 лошадей, которые содержались при отряде. Я не успел подойти к этой группе, как меня предупредили, что они производят заражение этих лошадей сапом путем введения бактерий сапа в овес. Тогда я ушел обратно в лабораторию филиала. Вернувшись в лабораторию, я увидел там пустые пробирки из-под культур сапа; затем я спросил у научного сотрудника Кимура, производили ли они заражение лошадей именно этими бактериями. Он подтвердил это и сказал, что лошадей заразили сапом.
Вопрос: Как потом поступили с лошадьми?
Ответ: Группа, производившая заражение, сломала изгороди и распустила лошадей в разные стороны. Все лошади разбежались по ближайшим селениям и по разным дорогам.
Вопрос: Не должны ли были зараженные сапом лошади служить источником возникновения эпидемии сапа?
Ответ: Да.
Вопрос: Этот факт имел место 20 августа 1945 года?
Ответ: Да.
Вопрос: То есть после приказа о капитуляции японской армии?
Ответ: Да.
Вопрос: Где были выращены бактерии сапа, которыми были заражены животные?
Ответ: Для этого использовались бактерии сапа, выращенные в бактериологическом отделении отряда № 2630».
После отправления эшелона с личным составом, вольнонаемными и членами их семей в направлении Харбина Исии проследил за его движением с самолета и на этом же самолете несколько раньше эшелона прибыл в Пусан.
Из Пусана Исии отплыл в Японию на специально зарезервированном для этого эсминце японских ВМС. В Японии он руководил операцией по уничтожению препаратов, находившихся в Лаборатории профилактики эпидемических заболеваний японской армии, в квартале Вакамацу в Токио, в Императорском университете в Киото и в медицинском институте города Канадзавы. Одновременно Исии организовал временную базу отряда № 731 на территории медицинского института в Канадзаве.
Попав в плен к американцам, Сиро Исии и Масадзи Китано не стали отрицать свою причастность к разработке бактериологического оружия. Наоборот, они поделились с новыми хозяевами всем тем опытом, который накопили в результате своих экспериментов на людях и тем самым сохранили свои жизни. Дело шло к схватке между сверхдержавами, и на фоне надвигающихся событий двумя повешенными японцами больше или двумя меньше, уже не имело значения. Победил циничный американский прагматизм.

108. Отряд китайских бонификаторов собирает зараженных насекомых, ошибочно сброшенных на снег американским самолетом (фотография из «Доклада международной научной комиссии по расследованию фактов бактериологической войны в Корее и Китае», Пекин, 1952)
Советской стороне было передано заключение, что «место пребывания руководства отряда № 731, в том числе и Исии, неизвестно и обвинять отряд в военных преступлениях, нет оснований». Американцы «надавили» и на своих китайских союзников. Когда осенью 1945 г. американский судья прибыл в город Чунцин (столица гоминьдановского Китая) для сбора материалов о преступлениях японцев на территории Китая, ему бактериологом Чэнь Вэнь Гуем был передан доклад о причинах чумы в Чандэ. Но гоминьдановское правительство не выдвинуло обвинений, поэтому Международный трибунал в Токио не рассматривал вопросов применения Японией бактериологического оружия.
Следы Исии и Китано обнаружились в годы Корейской войны. Фрагменты мелового контейнера для доставки инфицированных насекомых найдены 21 марта 1952 г. на кукурузном поле, на расстоянии 1 км от г. Куаньдянь (провинция Ляодун, Китай). Контейнеры данного типа представляют собой логическое развитие бомбы «системы Удзи». Они либо разрушаются в воздухе с помощью вмонтированного в них приспособления (на рисунке видны его фрагменты), либо разбиваются в момент падения на большое количество мелких и тонких кусочков, которые трудно обнаружить и которые быстро разрушаются под воздействием воды (рис. 109).

109. Осколки и ось американского контейнера типа «яичная скорлупа» (фотография из «Доклада международной научной комиссии по расследованию фактов бактериологической войны в Корее и Китае», Пекин, 1952
Среднее и низшее звенья личного состава, т.е. те люди, которых Исии хотел в конце войны убить, в течение долгого времени добросовестно выполняли три его последних приказа:
1) по возвращении на родину скрывать свою службу в отряде № 731;
2) не занимать никаких официальных постов;
3) сотрудникам отряда связей между собой не поддерживать всю свою жизнь.
После смерти Исии в 1958 г. его могила стала для них объектом поклонения На центральном кладбище Токио установлен памятник сотрудникам отряда № 731, погибших при работе с опасными микроорганизмами (рис. 111).

111. Памятник сотрудникам отряда № 731 на центральном кладбище в Токио
Судебный процесс по делу японских военнослужащих, обвиняемых в подготовке и применении БО. После разгрома Квантунской армии в плен попало почти 600 тыс. японских военнослужащих. Советскими органами госбезопасности была проведена огромная работа по «фильтрации» всей этой массы пленных и выявлению среди них лиц, имевших отношение к японским исследованиям в области БО. Как следует из материалов судебных заседаний, были выявлены даже жандармы, занимавшиеся «спецотправками» и расстрелами подопытных людей. Вот как об этих событиях вспоминает Георгий Георгиевич Пермяков: «В 1945 г. я приехал в Хабаровск, меня назначили старшим переводчиком УВД. При управлении был особый лагерь № 2045 с улучшенными условиями, там содержались особо важные военные преступники, высшие чины. Я с ними работал. В 1946 г. из Москвы пришла шифровка — просили Хабаровский краевой центр МВД собирать материал о бактериологическом оружии, то есть допрашивать военнопленных и брать письменные показания. И тут мы “раскопали” 731 отряд. И установили, что в нашем лагере для военнопленных находятся три генерала, которые руководили этой работой. Они стали давать показания. Но не сразу.
Всего мы беседовали с 1000 военнопленных. От показаний рядовых солдат мы шли к допросам старших чинов и, в конце концов, с помощью очных ставок “раскололи” этих трех генералов. Мы выезжали в Харбин, опрашивали китайцев. Мы собрали огромный материал, которым гордились. Мы узнали, что принцип отряда — “Корни Лотоса”. Посадив одно семечко лотоса, можно увидеть, как этот цветок заполонит все озеро. Отделений отряда № 731 было много. Весь этот материал мы готовили для Токийского процесса — восточного “Нюрнберга”. Но там он не был использован.
20 октября 1949 г. я получил приказ явиться в приемную генерал-лейтенанта Долгих. Когда я пришел, там уже было десять известных мне переводчиков. Нас вызвали в кабинет, и Долгих сказал нам, что в Хабаровске будет проведен суд над японскими преступниками-бактериологами. И началась работа.
Японцы содержались в 1-й хабаровской тюрьме, нам там выделили помещение. Приехали большие следователи из Москвы. Я был старшим переводчиком, японцы все рассказывали без давления, допросы шли с 9 утра до 12 ночи. Выматывались все — и следователи, и переводчики, и заключенные.
…Недели за две до начала процесса в хабаровской тюрьме, где мы вели допросы, появилась группа хорошо одетых людей, державшихся особняком. Меня попросили быть переводчиком между этими людьми и японцами, ожидавшими суда. Я понял, что эта группа специалистов академика Н.Н. Жукова-Вережникова, и они великолепно разбираются в проблемах бактериологического оружия. Но я был переводчиком только на начальном этапе их знакомства с японскими генералами. Официально эта группа считалась экспертами на процессе».
Судебно-медицинская экспертиза на процессе осуществлялась группой экспертов во главе с действительным членом АМН СССР Н.Н. Жуковым-Вережниковым. Однако само определение вопросов экспертам было сделано трибуналом только 28 декабря 1949 г.
С 25 по 30 декабря в Хабаровске, в окружном Доме офицеров, прошел судебный процесс по делу 12 военнослужащих, обвиняемых в подготовке и применении БО. Дело рассматривалось в открытых судебных заседаниях Военным трибуналом Приморского военного округа в составе председательствующего генерал-майора юстиции Д.Д. Черткова и членов: полковника юстиции М.Л. Ильницкого и подполковника юстиции И.Г. Воробьева. Государственное обвинение поддерживал государственный советник юстиции 3 класса Л.Н. Смирнов.У подсудимых были адвокаты.
Николай Николаевич Жуков-Вережников (1908—1981)
Академик АМН СССР (1948), вице-президент АМН СССР (1949—1953), заместитель министра здравоохранения СССР, Главный консультант по особо опасным инфекциям Министерства здравоохранения СССР. На момент описываемых событий был крупным специалистом по эпидемиологии, генетике и иммунологии чумы. В 1940 г. вышла его монография «Иммунология чумы», в 1942 г. при разработке новой живой противочумной вакцины он испытал ее эффективность на себе с последующим заражением культурой вирулентного штамма живого чумного микроба. В годы Великой Отечественной войны возглавлял эпидемиологическую службу юго-востока СССР в системе государственного комитета обороны. В 1947 г. исследовал эффективность предложенной им схемы лечения чумы непосредственно в очаге этой болезни в Маньчжурии. Возможно, что он решал там и другие задачи, имеющие отношение к изучению деятельности отряда № 731.
Жуковым-Вережниковым проведена большая работа в комиссиях по раскрытию военных преступлений. В 1949 г. в качестве главного судебно-медицинского эксперта выступал на хабаровском процессе японских военных преступников. Представлял СССР в Международной комиссии по расследованию фактов применения американской армии бактериологического оружия в Корее и Китае в 1952 г. Им открыто явление, называемое сегодня «антигенной мимикрией». С его именем связано становление в СССР многих фундаментальных научных направлений: иммунология эмбриогенеза и взаимоотношений мать-плод; иммунология трансплантации органов и тканей; иммунология нуклеиновых кислот; иммунология рака; иммунология межклеточных взаимодействий; радиационная иммунология; космическая биология и др.
Судебный процесс проходил очень интенсивно. Г.Г. Пермяков вспоминает следующее: «Руководил процессом начальник МВД полковник Карлин, вот он и “жал”. Последнее заседание суда, когда был оглашен приговор, было «до упора», на завтра его не переносили. А когда 1 января 1950 г. вышел Указ о введении в СССР смертной казни, мне стало понятно, что бактериологических преступников просто спасли от высшей меры, которую они заслуживали. Значит, они были нужны живыми». Официальные материалы процесса опубликованы в 1950 г. тиражом в 50 тыс. экземпляров. Ниже мы приводим полный текст приговора военного суда.
ПРИГОВОР ИМЕНЕМ СОЮЗА СОВЕТСКИХ СОЦИАЛИСТИЧЕСКИХ РЕСПУБЛИК
25–30 декабря 1949 года Военный трибунал Приморского военного округа в составе:
председательствующего — генерал-майора юстиции Черткова Д.Д. и членов — полковника юстиции Ильницкого М.Л. и подполковника юстиции Воробьева И.Г., при секретаре старшем лейтенанте Коркине Н. А., с участием государственного обвинителя — государственного советника юстиции 3-го класса Смирнова Л.Н. и защиты — адвокатов: тт. Боровика Н.К., Белова Н.П., Санникова С.Е., Зверева А.В., Богачева П.Я., Прокопенко Г.К., Лукьянцева В.П. и Болховитинова Д.Е. в открытом судебном заседании в городе Хабаровске рассмотрел дело японских военных преступников, по которому обвиняются:
1. Ямада Отозоо, 1881 г. рождения, уроженец города Токио, японец, генерал, бывший главнокомандующий японской Квантунской армией;
2. Кадзицука Рюдзи, 1888 года рождения, уроженец города Тадзнри, японец, генерал-лейтенант медицинской службы, доктор медицинских наук, бывший начальник санитарного управления Квантунской армии;
3. Кавасима Киоси, 1893 года рождения, уроженец префектуры Чиба, уезда Саниму, деревни Хасунума, японец, генерал-майор медицинской службы, доктор медицинских наук, бывший начальник производственного отдела отряда № 731 японской Квантунской армии;
4. Ниси Тосихидэ, 1904 года рождения, уроженец префектуры Кагосима, уезда Сацума, села Хиваки, японец, подполковник медицинской службы, врач-бактериолог, бывший начальник учебно-просветительного отдела отряда № 731 японской Квантунской армии;
5. Карасава Томио, 1911 года рождения, уроженец префектуры Нага-но, уезда Чисагата, деревни Теосато, японец, майор медицинской службы, врач-бактериолог, бывший начальник отделения производственного отдела отряда № 731 японской Квантунской армии;
6. Оноуэ Масао, 1910 года рождения, уроженец префектуры Кагосима, уезда Идзуми, города Комэноцу, японец, майор медицинской службы, врач-бактериолог, бывший начальник филиала № 643 отряда № 731 японской Квантунской армии;
7. Сато Сюндзи, 1896 года рождения, уроженец префектуры Аичи, города Тоехаси, японец, генерал-майор медицинской службы, врач-бактериолог, бывший начальник санитарной службы 5-й армии японской Квантунской армии;
8. Такахаси Такаапу, 1888 года рождения, уроженец префектуры Акита, уезда Юри, города Хондзе, японец, генерал-лейтенант ветеринарной службы, химик-биолог, бывший начальник ветеринарной службы японской Квантунской армии;
9. Хиразакура Дзенсаку, 1916 года рождения, уроженец префектуры Исикава, города Каназава, японец, поручик ветеринарной службы, ветеринарный врач, бывший научный работник отряда № 100 японской Кван-тунской армии;
10. Митомо Кадзуо, 1924 года рождения, уроженец префектуры Сайтама, уезда Чичибу, деревни Харая, японец, старший унтер-офицер, бывший сотрудник отряда № 100 японской Квантунской армии;
II. Кикучи Норимицу, 1922 года рождения, уроженец префектуры Эхи-ме, японец, ефрейтор, бывший санитар-практикант филиала № 643 отряда № 731 японской Квантунской армии;
12 Курусима Юдзи, 1923 года рождения, уроженец префектуры Кагава, уезда Сеодзу, деревни Ноо, японец, бывший санитар-лаборант филиала № 162 отряда № 731 японской Квантунской армии;
все двенадцать — в совершении преступления, предусмотренного статьей 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года.
Материалами предварительного и судебного следствия Военный трибунал округа установил:
Правящая клика империалистической Японии в течение ряда лет подготавливала агрессивную войну против Союза Советских Социалистических Республик.
На процессе главных японских военных преступников, закончившемся в Токио в 1948 году, было установлено, что агрессивная война против СССР была одним из основных элементов политики японских правящих кругов, ставивших своей целью захват советских территорий.
Охваченные бредовой идеей превосходства японской расы и создания под эгидой Японии «Великой Восточной Азии» и поставив себе целью установление совместно с гитлеровской Германией мирового господства путем развязывания агрессивных войн, японские милитаристы не останавливались для достижения этой цели ни перед какими чудовищными преступлениями против человечества.
В своих преступных планах агрессивных войн против миролюбивых народов японские империалисты предусматривали применение бактериологического оружия для массового истребления войск и мирного населения, в том числе стариков, женщин и детей, путем распространения смертоносных эпидемий чумы, холеры, сибирской язвы и других тяжелых болезней.
В этих целях в японской армии были созданы особые формирования, предназначенные для производства бактериологического оружия, и подготавливались специальные воинские команды и диверсионные банды для заражения бактериями городов и сел, водоемов и колодцев, скота и посевов на территории государств, подвергшихся японской агрессии.
Еще в 1931 году, после захвата японцами Маньчжурии и превращения ее в плацдарм для нападения на Советский Союз, в составе японской Квантунской армии в целях подготовки бактериологической войны была создана под зашифрованным наименованием «отряд Того» бактериологическая лаборатория под начальством одного из идеологов и организаторов бесчеловечной бактериологической войны Исии Сиро.
В 1936 году, когда военные приготовления Японии к войне против СССР были усилены, по указу императора Хирохито, генеральный штаб японской армии развернул на территории Маньчжурии два крупных бактериологических учреждения, рассчитанных не только на изыскания способов ведения бактериологической войны, но и на производство бактериологического оружия в размерах, достаточных для полного снабжения японской армии.
Учреждения эти были строго засекречены и в целях маскировки получили наименования: «Управление по водоснабжению и профилактике частей Квантунской армии» и «Эпизоотическое управление Квантунской армии». Впоследствии они были переименованы в «отряд № 731» и «отряд № 100».
Оба отряда имели многочисленные филиалы, приданные частям и соединениям Квантунской армии и расположенные на направлениях главных ударов, намеченных японским оперативным планом войны против Советского Союза.
Эти филиалы являлись фактически боевыми подразделениями, готовыми в любой момент по приказу командования применить бактериологическое оружие.
Отряды №№ 731 и 100 вместе со своими филиалами находились в подчинении главнокомандующего Квантунской армией, что подтверждается приобщенным к делу приказом бывшего главнокомандующего армией генерала Умедзу Иосидзиро от 2 декабря 1940 года о формировании четырех новых филиалов отряда № 731.
Отряд № 731 был размещен в специально выстроенном и строго охраняемом военном городке в районе ст. Пинфань, в 20 км от гор. Харбина, и представлял из себя мощный институт по подготовке бактериологической войны со штатом, насчитывающим около 3000 научных и технических работников, и лабораториями, оснащенными новейшей техникой и усовершенствованной аппаратурой.
Назначение этого отряда и его практическая деятельность вытекали из его структуры. Он состоял из нескольких отделов, причем только 3-й отдел, расположенный в гор. Харбине, занимался вопросами водоснабжения армии.
В функции 1-го (исследовательского) отдела входило изыскание и выращивание смертоносных бактерий, наиболее эффективных для использования их в качестве средств бактериологического нападения.
Второй (экспериментальный) отдел занимался проверкой действия выведенных в результате изысканий бактерий на организм живых людей, разрабатывал образцы снарядов и специальных распылителей, с помощью которых бактерии должны были перебрасывать на сторону противника, и выращивал блох, зараженных чумой, для распространения при их помощи эпидемии чумы на неприятельской территории.
В отделе было 4500 питомников (инкубаторов) для разведения блох на грызунах. В этих питомниках в короткие сроки могли быть выращены многие десятки миллионов чумных блох. 2-й отдел имел в своем распоряжении для проведения преступных экспериментов особый полигон в районе станции Аньда и авиационную часть с самолетами, оборудованными специальной аппаратурой.
4-й (производственный) отдел был предназначен для размножения выведенных лабораторным путем бактерий и представлял из себя как бы фабрику бактерий острых инфекционных болезней.
Этот отдел располагал мощным техническим оборудованием, рассчитанным на массовое размножение бактерий в размерах, необходимых для ведения бактериологической войны.
Производственная мощность отдела давала возможность выращивать до 300 кг бактерий чумы в месяц.
В 5-м («учебно-просветительном») отделе подготавливались кадры, способные применять средства бактериологической войны и путем распространения бактерий вызывать эпидемии чумы, холеры, сибирской язвы и других тяжелых заболеваний.
Таким образом, отряд № 731 изготавливал огромное количество бактерий острых инфекционных заболеваний, предназначенных к использованию в качестве бактериологического оружия для опустошения целых районов и умерщвления гражданского населения.
По заключению судебно-медицинской экспертизы, выращивание бактерий в таких размерах было рассчитано на ведение активной бактериологической войны.
Отряд № 100 был расположен в м. Могатон, в 10 км южнее гор. Чанчунь, и занимался той же преступной деятельностью, что и отряд № 731.
Производственный отдел отряда № 100 имел 6 отделений, которые изготовляли: 1-е отделение — бактерии сибирской язвы; 2-е отделение — бактерии сапа; 3-е и 4-е отделения — бактерии, вызывающие иные инфекционные заболевания скота; 5-е отделение занималось выращиванием микробов для заражения хлебных злаков с целью их уничтожения; 6-е отделение — возбудителей чумы рогатого скота. Как установлено на предварительном и судебном следствии, в японских войсках, действовавших на территории Центрального и Южного Китая, также были созданы два секретных формирования, предназначенные для подготовки бактериологического оружия, зашифрованные наименованиями отряд «Эй» и отряд «Нами». Деятельность их была аналогична деятельности отрядов №№ 731 и 100.
Имея в виду, что при применении бактериологического оружия возникает опасность заражения собственных войск, японское командование создало противоэпидемические отряды при всех батальонах и полках с подчинением их начальникам санитарных управлений армий. Это являлось составной частью общего плана подготовки к бактериологической войне.
Изыскания способов и средств ведения бактериологической войны, проводившиеся в отрядах №№ 731 и 100, сопровождались преступными, бесчеловечными опытами по проверке действенности бактериологического оружия на живых людях. Во время этих опытов японские изуверы умертвили зверским способом тысячи попавших им в руки жертв.
На протяжении нескольких лет в отрядах №№ 731 и 100 производились опыты по заражению людей выращенными в лабораториях бактериями чумы, холеры, тифа, сибирской язвы, газовой гангрены. Большинство зараженных умирало в страшных мучениях. Те же, кто выздоравливал, подвергались повторным опытам и, в конце концов, умерщвлялись.
Люди, предназначенные для мучительного истребления, доставлялись в специальную внутреннюю тюрьму, существовавшую в отряде № 731, японской жандармерией, имевшей для подобных операций условное название «особые отправки». Этими жертвами японских изуверов были китайские патриоты и советские граждане, заподозренные в антияпонской деятельности и обреченные на уничтожение. Исключительный цинизм японских убийц выражался в частности и в том, что содержавшиеся в тюрьме и предназначенные для преступных экспериментов люди условно назывались ими «бревнами».
Как установлено показаниями подсудимого Кавасима, только в отряде № 731 ежегодно истреблялось не менее 600 заключенных, а с 1940 года по день капитуляции японской армии в 1945 году было умерщвлено не менее 3000 человек. Преступные эксперименты производились и над целыми группами заключенных. На полигоне в районе ст. Аньда людей привязывали к железным столбам, а затем в целях их заражения в непосредственной близости от них взрывали бактериологические снаряды, наполненные бактериями чумы, газовой гангрены и других тяжелых болезней.
Так, в конце 1943 года при участии подсудимого Карасава на полигоне был произведен опыт по заражению сибирской язвой 10 китайских граждан. Весной 1944 года при его же участии группа людей на полигоне была заражена чумными бактериями. В январе 1945 года на том же полигоне подсудимый Ниси участвовал в заражении 10 человек газовой гангреной. Аналогичные бесчеловечные опыты над живыми людьми производились и в отряде № 100, находившемся под общим руководством подсудимого Такахаси. Так, в августе—сентябре 1944 года в отряде № 100 было произведено заражение через пищу 8 китайских и советских граждан, которые вскоре после этого умерли.
Помимо преступных экспериментов по заражению людей бактериями острых инфекционных заболеваний, отряд № 731 производил опыты по обмораживанию конечностей заключенных. Большинство несчастных жертв зверских опытов после заболевания гангреной и ампутации конечностей умирало.
Испытания бактериологического оружия не ограничивались только опытами, проводимыми внутри отрядов №№ 731 и 100. Японские империалисты применяли бактериологическое оружие в войне против Китая и диверсионных вылазках против СССР.
В 1940 году специальная экспедиция отряда № 731 под руководством генерала Исии была командирована на место боевых действий в Центральный Китай, где через блох, зараженных чумой, сброшенных при помощи специальных приборов с самолета, возбудила эпидемию чумы в районе Нимбо.
Эта преступная операция, повлекшая за собой тысячи жертв среди мирного китайского населения, была заснята на кинопленку, и этот фильм впоследствии был показан в отряде № 731 представителям высшего командования японской армии, в том числе и подсудимому Ямада.
Аналогичная экспедиция была направлена отрядом № 731 в 1941 году в район гор. Чандэ, который также был заражен бактериями чумы.
В 1942 году бактериологическое оружие было вновь применено на территории Китая. В этом случае экспедиция отряда № 731, в подготовке которой принимали участие подсудимые Карасава и Кавасима, действовала совместно с отрядом «Эй», находившимся одно время под командованием подсудимого Сато, и заразила бактериями острых инфекционных заболеваний территорию, которую японские войска были вынуждены оставить под натиском китайской армии.
Отрядом № 100 на протяжении ряда лет на границу СССР направлялись бактериологические группы, в состав которых входили подсудимые Хиразакура и Митомо. Эти группы проводили бактериологические диверсии против Советского Союза путем заражения пограничных водоемов, в частности в районе Трехречья.
Таким образом, предварительным и судебным следствием установлено, что японские империалисты готовились к тому, чтобы, развязав агрессивную войну против СССР и других государств, широко применить в ней бактериологическое оружие и этим ввергнуть человечество в пучину новых бедствий. Осуществляя подготовку к бактериологической войне, они не останавливались ни перед какими злодеяниями, умерщвляя во время своих преступных опытов по применению бактериологического оружия тысячи китайских и советских граждан и распространяя эпидемии тяжелых заболеваний среди мирного населения Китая.
Персонально в отношении подсудимых по настоящему делу Военный трибунал считает установленным следующее:
1. Ямада Отозоо, являясь с 1944 года по день капитуляции Японии главнокомандующим японской Квантунской армией, руководил преступнойдеятельностью подчиненных ему отрядов №№ 731 и 100 по подготовкебактериологической войны, поощряя производимые в этих отрядах зверские убийства тысяч людей во время производства всевозможных экспериментов по применению бактериологического оружия.
Ямада принимал меры к тому, чтобы отряды №№ 731 и 100 были полностью подготовлены к бактериологической войне и чтобы их производственная мощь обеспечивала потребности армии в бактериологическом оружии.
2. Кавасима Киоси, будучи с 1941 по 1943 год начальником производственного отдела отряда № 731, являлся одним из руководящих работников отряда, принимал участие в подготовке бактериологической войны, был в курсе работы всех отделов отряда и лично руководил выращиванием смертоносных бактерий в количествах, достаточных для полного снабжения японской армии бактериологическим оружием.
В 1942 году Кавасима принимал участие в организации боевого применения бактериологического оружия на территории Центрального Китая. На протяжении всего времени своей службы в отряде № 731 Кавасима принимал личное участие в массовом умерщвлении заключенных во внутренней тюрьме при отряде во время преступных опытов по заражению их бактериями тяжелых инфекционных болезней.
3. Карасава Томио занимал должность начальника отделения производственного отдела отряда № 731. Он был одним из активных организаторов работы по созданию бактериологического оружия и участником подготовки бактериологической войны.
В 1940 и 1942 годах Карасава участвовал в организации экспедиций по распространению эпидемий среди мирного населения Китая.
Карасава неоднократно лично участвовал в опытах по применению бактериологического оружия, в результате которых истреблялись заключенные китайские и советские граждане.
4. Кадзицука Рюдзи еще с 1931 года был сторонником применения бактериологического оружия. Являясь в 1936 году начальником отдела военно-санитарного управления военного министерства Японии, он способствовалсозданию и комплектованию специального бактериологического формирования, во главе которого по его представлению был поставлен полковник,а впоследствии генерал Исии.
С 1939 года Кадзицука был назначен начальником санитарного управления Квантунской армии и осуществлял непосредственное руководство деятельностью отряда № 731, снабжая его всем необходимым для производства бактериологического оружия.
Кадзицука систематически посещал отряд № 731, был полностью в курсе всей его деятельности, знал о злодейских преступлениях, совершавшихся при производстве экспериментов по заражению людей при помощи бактерий, и одобрял эти злодеяния.
5. Ниси Тосихидэ с января 1943 года по день капитуляции Японии занимал должность начальника филиала № 673 отряда № 731 в гор. Суньу и лично активно участвовал в изготовлении бактериологического оружия.
Будучи по совместительству начальником 5-го отдела отряда № 731, Ниси подготавливал кадры специалистов по ведению бактериологической войны для специальных подразделений при армейских частях.
Он лично участвовал в убийствах заключенных китайских и советских граждан путем заражения их при помощи бактерий остроинфекционными болезнями.
В целях сокрытия преступной деятельности филиала и отряда № 731 Ниси в 1945 году при приближении советских войск к гор. Суньу приказал сжечь все помещения филиала, оборудование и документы, что и было выполнено.
6. Оноуэ Масао, являясь начальником филиала № 643 отряда № 731 в гор. Хайлине, занимался изысканиями новых видов бактериологического оружия и подготовкой материалов для отряда № 731.
Под его руководством готовились кадры специалистов по бактериологической войне. Оноуэ знал о массовых умерщвлениях заключенных в отряде № 731 и своей работой способствовал этим тягчайшим преступлениям.
13 августа 1945 года в целях сокрытия следов преступной деятельности филиала Оноуэ лично сжег все здания филиала, запасы материалов и документы.
7. Сато Сюндзи с 1941 года являлся начальником бактериологическогоотряда в городе Кантоне, имевшего условное наименование «Нами», а в1943 году был назначен начальником аналогичного отряда «Эй» в гор. Нанкине. Возглавляя эти отряды, Сато принимал участие в создании бактериологического оружия и подготовке бактериологической войны.
Будучи впоследствии начальником санитарной службы 5-й армии, входившей в состав Квантунской армии, Сато руководил филиалом № 643 отряда № 731 и, будучи осведомлен о преступном характере деятельности отряда и филиала, оказывал им содействие в работе по производству бактериологического оружия.
8. Такахаси Такаацу, будучи начальником ветеринарной службы Кван-тунской армии, являлся одним из организаторов производства бактериологического оружия, осуществлял непосредственное руководство преступной деятельностью отряда № 100 и несет ответственность за проведение бесчеловечных опытов по заражению заключенных бактериями острых инфекционных болезней.
9. Хиразакура Дзенсаку, являясь сотрудником отряда № 100, лично вел исследования в области выработки и применения бактериологического оружия. Он неоднократно принимал участие в специальной разведке на границах Советского Союза в целях изыскания наиболее эффективных способов бактериологического нападения на СССР и при этом производил отравление водоемов, в частности в районе Трехречья.
10. Митомо Кадзуо, сотрудник отряда № 100, принимал непосредственное участие в изготовлении бактериологического оружия и лично испытывал действие бактерий на живых людях, умерщвляя их этим мучительным способом.
Митомо являлся участником бактериологических диверсий против СССР в районе Трехречья.
11. Кикучи Норимицу, санитар-практикант, работая в лаборатории филиала № 643 отряда № 731, принимал непосредственное участие в работах по изысканиям новых видов бактериологического оружия и культивированию бактерий брюшного тифа и дизентерии. В 1945 году Кикучи прошел специальную переподготовку на курсах, готовивших кадры для ведения бактериологической войны.
12. Курусима Юдзи, работая лаборантом филиала отряда № 731 и имея специальную подготовку, принимал участие в культивировании бактерий холеры, сыпного тифа и других инфекционных болезней и в испытаниях бактериологических снарядов.
На основании изложенного военный трибунал округа признал виновность всех перечисленных подсудимых в совершении преступлений, предусмотренных ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года, доказанной и, руководствуясь ст. ст. 319 и 320 Уголовно-Процессуального Кодекса РСФСР, с учетом степени виновности каждого подсудимого, приговорил:
Ямада Отозоо на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать пять лет.
Кадзицука Рюдзи на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать пять лет.
Такахаси Такаацу на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать пять лет.
Кавасима Киоси на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать пять лет.
Ниси Тосихидэ на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на восемнадцать лет.
Карасава Томио на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать лет.
Оноуэ Масао на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двенадцать лет.
Сато Сюндзи на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на двадцать лет.
Хиразакура Дзенсаку на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на десять лет.
Митомо Кадзуо на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на пятнадцать лет.
Кикучи Норимицу на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на два года.
Курусима Юдзи на основании ст. 1 Указа Президиума Верховного Совета СССР от 19 апреля 1943 года заключить в исправительно-трудовой лагерь сроком на три года.
Приговор может быть обжалован в кассационном порядке в Военную Коллегию Верховного Суда СССР в течение 72 часов со дня вручения копии его осужденным.
Председательствующий: генерал-майор юстиции Д. Чертков. Члены: полковник юстиции М. Ильницкий, подполковник юстиции И. Воробьев.
Дальнейшая судьба плененных сотрудников отряда № 731. По данным Г.Г. Пермякова, рядовых сотрудников отряда № 731, не осужденных трибуналом, вскоре передали китайским властям. Он рассказал о таком факте. Второго июня 1950 г. ему приказали явиться на станцию Хабаровск-2. На путях стоял длинный состав вагонов, окрашенных в красный цвет. Ему сказали, что это японские военнопленные, имеющие отношение к отряду № 731 и к другим бактериологическим подразделениям бывшей японской армии. СССР передает их Китаю, а ему поручено сопровождать их, поскольку он владеет и японским, и китайским языками. Причем, как выяснилось, сами японцы не знали, что их везут в Китай. В эшелоне было 1002 человека. Дальнейшая их судьба не была ему известна до конца 1960-х гг. Но вот когда после событий на острове Даманском отношения между СССР и Китаем стали напряженными, в газете английских коммунистов «Морнинг Стар» он прочел о том, что в Китае эти переданные японские военнопленные были осуждены условно, и с их помощью китайцы открыли свой центр разработки бактериологического оружия. Поскольку газета содержалась на советские деньги, то Пермяков предположил, что информация была сознательно передана редакции из СССР.
Лица, осужденные на непродолжительные сроки, отбыли их полностью и были отправлены на родину. Карусиму Юдзи перед отъездом еще и повозили по Москве, показав ему достопримечательности советской столицы. Осужденные на длительные сроки отбыли в заключении в тюрьме в Иваново только 7 лет, причем в достаточно комфортабельных условиях. Перед отправкой на родину в 1956 г. их одели по последней моде, в Хабаровске в их честь был устроен пышный банкет. Вернувшись в Японию ни один из японских генералов, причастных к разработке БО, не написал мемуаров о «сталинских застенках», хотя им за это предлагались большие деньги.
А могли ли они победить? Ответ на этот вопрос сегодня важен в связи с модой на обладание БО, появившейся в 1980-х гг. у вождей стран третьего мира. Различного рода эксперты-гуманитарии, к тому же упорно обзывающие возбудитель сибирской язвы «вирусом», наперебой твердят о БО как об «атомной бомбе бедных» и считают ложками количество ботулинического токсина, которым можно отравить человечество.
Но вот перед нами прошла история отряда № 731, созданного далеко не слаборазвитой страной и имевшего практически неограниченное финансирование. Каков же военно-стратегический результат от творимых в нем однообразных зверств? Никакого! Официальные коммунистические китайские историки, заинтересованные в «сгущении красок», указывали на то, что бактериологическому нападению со стороны японцев было подвергнуто 11 уездных городов: 4 в провинции Чжэцзян, по 2 в провинциях Хэбэй и Хэнань и по одному в провинциях Шаньси, Хунань и Шаньдун. В 1952 г. китайцы исчисляли количество жертв от искусственно вызванной чумы с 1940 по 1944 гг. приблизительно в 700 человек (Доклад международной научной комиссии по расследованию фактов бактериологической войны в Корее и Китае. — Пекин, 1952). Оно оказалось даже меньше количества загубленных «бревен»! В советских же войсках вообще не было ни одного заболевшего чумой, хотя они вели боевые действия в ее природных очагах и входили в города, охваченные чумой. Искусственно вызванная бубонная чума среди китайцев «отказывалась» давать легочные осложнения и не формировала самостоятельных эпидемических цепочек среди населения.
Для понимания причин краха японской военно-биологической программы надо принять во внимание следующее. Неудача Исии кроется не в отсутствии смертоносного потенциала у бактерий и вирусов, а в том, что он у них слишком глубоко запрятан природой. Все попытки применить японцами «бактериальный дождь» для заражения людей провалились даже на полигоне, так как возникшие при переводе в аэрозоль суспензии возбудителя чумы десятки технических противоречий японцы не смогли разрешить в течение почти 14 лет. Никто из русских солдат и не собирался часами «щипать травку», на которую набрызгали споры возбудителя сибирской язвы из керамической емкости, взорванной на высоте 15 м запальным шнуром. Как следствие захода этих исследований в тупик, японцы выбрали самый тупиковый путь в развитии своего БО — а именно, керамические бомбы, начиненные чумными блохами.
Кроме биологических аспектов надо принять во внимание и военно-технические, обычно даже не рассматриваемые современными апологетами биологического вооружения стран третьего мира. Чтобы сбросить бактериологическую бомбу на военную базу или на город противника, необходимо иметь господство в воздухе. А это не под силу странам третьего мира.
На полигоне, на ровной местности с какого-то раза у японцев получалось подорвать керамическую бомбу на заданной высоте над привязанными к столбам пленниками. Те, в свою очередь, «ждали», когда на них заползут чумные блохи и т.п. Но в условиях противодействия противника и на пересеченной местности такой прием уже не проходил. Чтобы эта бомба взорвалась на строго определенной высоте, нужны технологии, которыми бедные страны не обладают даже сегодня.
То же касается и биологических ударов с помощью баллистических ракет. В последнем случае страну, применившую БО, неменуемо ждет массированное ядерное возмездие.
Но вернемся к Исии. Он откровенно преувеличил военную значимость своего отряда в глазах командования Квантунской армии. Например, бывший начальник отдела кадров Квантунской армии, полковник Тамура, прибывший в мае 1945 г. с инспекционной проверкой, показал на суде в Хабаровске 28 декабря следующее:
«Вопрос: Я прошу вас, свидетель, рассказать о том, что доложил Исии вам при инспектировании вами отряда № 731 о целях отряда, с одной стороны, и о готовности отряда выполнять боевые задания — с другой.
Ответ: Исии рассказал мне, что эффективность бактерий проверена в опытах над живыми людьми, как в лабораторных условиях, так и в полевых, и что бактериологическое оружие является наиболее мощным оружием в руках Квантунской армии. Он информировал меня о том, что отряд находится в полной боевой готовности, и в случае необходимости, когда начнется война, отряд в состоянии обрушить непосредственно на войска противника громадные массы смертоносных бактерий, что отряд может также при помощи авиации провести операции по бактериологической войне в тылу противника над его городами».
Это Исии говорил так о своих 10 старых самолетах, когда советская армия уже готовила для войны с Японией 3800 самолетов новейших моделей.
Теперь посмотрим, могло ли японское бактериологическое оружие нанести ущерб советским войскам. Предположим, японский самолет прорвался через систему ПВО и нанес удар бактериологическими бомбами по позициям советских войск. Причем температура и влажность воздуха были оптимальными для максимальной активности блох. Блохи были «блокированны», а при взрыве бомбы у них не оторвались лапки. Допустим и то, что наши солдаты не видели расползающихся чумных блох и подверглись их укусам. Все равно результат бактериологической атаки для японских военных был бы не тем, которого они ожидали. Еще до войны многим русским и китайским жителям Харбина было известно назначение «госпиталя» у поселка Пинфань. Информация о нем регулярно поступала в Генконсульство СССР. Секрета в том, что Япония ведет бактериологическую войну, в 1945 г. ни для кого не было. О применении японцами БО в Китае уже в 1942 г. упоминали в своем докладе американскому Конгрессу ученые Т. Розбери и Э. Кабат. В том же году самими японцами во время Чжеганской операции был захвачен отпечатанный на гектографе приказ начальника штаба китайской армии командиру дивизии, в котором говорилось, что противник производит заражение местности в районе Цзюйсяня чумой и что следует обратить на это особое внимание, принять меры предосторожности. Там же подчеркивался зверский характер японских действий. Поэтому нет ничего удивительного в том, что к бактериологическим атакам советская армия заблаговременно и тщательно готовилась. Весь личный состав Дальневосточного округа был проиммунизирован высокоэффективной «сухой живой чумной вакциной НИИЭГ» (см. очерк XXXV). По той же причине, не дало бы «положительного» результата и применение японцами возбудителя сибирской язвы. Кроме живой сибиреязвенной вакцины, в СССР уже с 1944 г. было начато производство пенициллина, используемого для лечения сибирской язвы и сегодня. Централизованный подвоз воды исключал инфицирование возбудителем холеры из зараженных источников. Не представляли никакой опасности русским танкам больные сапом лошади. Кроме того, наша ветеринарная служба располагала маллеином, разработанным в начале века еще в форте «Александр I»; с его помощью такие лошади выбраковывались. Но главным в обрушении всей программы создания японского БО оказалась даже не готовность СССР к бактериологическому нападению, а его совокупная военная, экономическая и научная мощь.
Война, к которой японские военные бактериологи готовились 14 лет, началась. Казалось бы, пришло время применить «наиболее мощное оружие в руках Квантунской армии». Однако ее быстрый разгром показал претендентам на всякого рода «атомные бомбы бедных», что «дешевого, но мощного оружия» не бывает. БО самостоятельно не делает победы в войне, в которой участвует противник с высокоразвитой экономикой и современной армией. Массированные налеты советских ВВС, стремительные сходящиеся удары трех фронтов, направленные на расчленение группировки Квантунской армии, ее окружение и отсечение от метрополии, обратили всю японскую программу создания БО в жестокую и бесполезную игрушку в руках фанатиков с бионегативным мироощущением. Весь трагический опыт японского обладания БО показывает, что его можно рассматривать только в качестве десерта к богатому и хорошо сервированному столу. Когда у страны есть первое блюдо (стратегические ядерные силы), второе (мощная армия) и третье (развитые экономика и наука), то она может позволить себе еще и ложку джема к чаю (т.е. БО), а может обойтись и без него.
ОЧЕРК XXXV
ЭПИДЕМИИ ЧУМЫ В МАНЬЧЖУРИИ В 1945—1947 ГГ. — ПЕРЕЛОМ В ЛЕЧЕНИИ И В ПРОФИЛАКТИКЕ ЧУМЫ
До чумы 1945—1947 гг. в Маньчжурии существовало много схем ее лечения и профилактики, которые нередко были очень сложны, но, как правило, не эффективны. Эта эпидемия стала последней крупной эпидемией чумы XX столетия. Одновременно она ознаменовала тот серьезный перелом, который был, достигнут в лечении и профилактике чумы в мире. И мы с гордостью можем утверждать, что решающее слово здесь осталось за преемниками великолепной русской бактериологии и эпидемиологии конца XIX — начала XX столетий — советскими военными бактериологами.
Хронология чумы в Китае. Первое указание на наличие чумы в Китае, по утверждению Ву Лиен Те (1936), имеется в известной книге Чжао Юань Фана «Источники болезней», вышедшей в 610 г.
В этой книге описывается болезнь «и-хе» (злокачественный бубон), симптомы которой сходны с бубонной чумой. Чума известна в Китае и под другими названиями: «вень-и», «и-чен», «паи-сыту» (последнее происходит от латинского словаpestis) и «шу-и». Последний термин в переводе на русский язык означает «крысиная чума» и теперь наиболее широко применяется как в медицинской, так и в общественной литературе Китая. Одновременно он означает, что древние китайцы отлично знали, что чума к ним приходит вместе с больными крысами. Л.В. Пад-левский (1903) привел названия этой болезни, принятые в Северо-Восточном Китае: «гээ-да-вень-и», что означает: бубонная заразительная болезнь; или: «вень-ци» — заразительный воздух; или: «бе-ло-гоа», что соединяет представление чего-то неизбежного, рокового (бе) и производящего бубоны (ло), причем болезнь распространяется как песок (ша).
Первые сведения о чумоподобных эпидемиях в Китае относятся к 224 г. до нашей эры, когда в течение десяти месяцев эти эпидемии свирепствовали во всей Китайской империи. Начиная с этого времени и до 1718 г. было зарегистрировано 242 эпидемии чумы, список которых проводится в имперской энциклопедии Кан-Си, изданной в Пекине в 1728 г. Там же имеются указания на то, что в 1346 г. пандемия чумы началась в Китае, прошла через всю Азию, проникла в Европу и опустошила значительную часть населения последней.
Для характеристики движения чумы в Китае в хронологическом порядке, Н.И. Николаев (I949) подготовил по материалам Ву Лиен Те (1936) и рукописи М.И. Никитина (1946) перечень эпидемий чумы (эпидемии чумы в Китае за период с 1867 г. по 1900 г. см. в очерке XXI):
1834 г.— город Нинпо пострадал от эпидемии чумоподобного характера.
1835 г.— тоже (по-видимому, продолжение эпидемии)
1850 г.— вспышка тяжелой инфекционной болезни в Кантоне, по противоречивым данным того времени: холерная, желтой лихорадки или даже чумная.
1864 г.— чумоподобная эпидемия в Нинпо.
1866 г.— чума достигла столицы провинции Юннань — эпидемия в городе Юннаньфу. Первое достоверное указание на появление чумы в Китае.
1867 г.— чума в Пакхое.
1871 г.— чума в провинции Юннань и вспышка в Пакхое.
1877 г.— сильное развитие чумы в Пакхое.
1880 г.— чума в Ляньчене.
1883 г.— чума в Ляньчене.
1884 г.— чума в Пакхое.
1889 г.— чума в Лунчжоу.
1890 г.— чума в Лунчжоу и Бучу.
1891 г.— чума в Лянчине, Лунчжоу и Габчжоу.
1892 г.— чума в районе вблизи Анпу.
1893 г.— чума в Юннани, Куанси и Лунчжоу
1894 г.— чума в Кантоне и Гонконге. Открыта чумная палочка. Приняты, впервые в Китае, карантинные меры в Сватау, Нинпо и Амое.
1895 г.— вспышки чумы в Кантоне и Гонконге (несколько случаев), Макао, Мэнцзы, Пакхое, Лунчжоу, острове Хайнань, Сватоу и Амое.
1896 г.— вспышки чумы в Кантоне, Тункуне, Гонконге, Самшуе, Мэнцзы, Пакхое, на острове Хайнань и Сватоу
1897 г.— вспышки чумы в Кантоне и Гонконге, Мэнцзы, Пакхое, на острове Хайнань, Сватоу и Амое.
1898 г.— вспышки чумы в Кантоне и в Гонконге, Макао, Пакхое и в его районе, Самшуе, Хинхве, Сватоу и Учжоу.
1899 г.— вспышки чумы в Пакхое, Гонконге, районе Сватоу, Учжоу; чума в Ньючане (порт Инкоу, в Южной Маньчжурии), в связи с чем карантинные пункты установлены в Тяньцзине и порту Танку.
1900 г.— вспышки чумы в Пакхое, Гонконге, на острове Хайнань, Вучжоу, Сватоу и в его районе.
1901 г.— вспышки чумы в Мэнцзы, Лунчжоу, Пакхое, Вычжоу, Гонконге, Макао, Самшуе, Сватоу, Фучжоу, Инкоу.
1902 г.— чума в Пакхое, Гонконге, Кантоне, Сватоу, Чанпу.
1903 г.— вспышки чумы в Гонконге, Кантоне, Сватоу, Амое, Фучжоу, Бейтане.
1904 г.— вспышки чумы в Гонконге, Сватоу и его районе
1905 г.— вспышки чумы в Гонконге и Энчун.
1906 г.— вспышки чумы в Гонконге, Кантоне.
1907 г.— вспышки чумы в Гонконге, Макао и Тикок
1908 г.— вспышки чумы в Гонконге, Амое, чумная эпизоотия среди крыс в Шанхае и Таншане.
1909 г.— вспышки чумы в Бамо, Кантоне, Гонконге, Сватоу, Амое, Ханькоу и чумная эпизоотия среди крыс в Шанхае.
1910 г.— начало легочной чумы 1910—1911 гг. в Маньчжурии. Доктор Ву Лиен Те командирован в Харбин императорским правительством для обследования очага чумы. О вспышках чумы также сообщили из Пакхоя и Лунчжоу, с острова Хайнань, Кантона, Гонконга, Сватоу, Амоя и Шанхая (по несколько случаев).
1911 г.— вспышки чумы в Пакхое, Гонконге, Сватоу, Чаоян и Чаожоуфу, Амое и Шанхае.
1912 г.— год основания противочумной службы Северной Маньчжурии; вспышки в Пакхое, на острове Хайнань, Кантоне, Гонконге, Макао, Сватоу, Амое и Шанхае.
1913 г.— вспышка чумы в Пакхое, Гонконге, Кантоне, Сватоу, Амое и Шанхае.
1914 г.— вспышка чумы в Пакхое, Гонконге, Кантоне, Шанхае, Сватоу, Амое, Фучжоу.
1915 г.— вспышка чумы в Пакхое, Гонконге, Сватоу, Амое,Юнчуне, Шанхае (1 случай).
1916 г.— вспышка чумы в Гонконге, Квантоне, Чаочжофу и Амое.
1917 г.— начало чумной эпидемии 1917—1918 гг. в провинции Шаньси, о вспышке чумы также сообщили из Гонконга и Амоя.
1918 г.— вспышка чумы в Гонконге.
1919 г.— вспышка чумы в Гонконге.
1920 г.— начало эпидемии легочной чумы 1920—1921 гг. в Маньчжурии; вспышки чумы в Гонконге.
1921 г.— вспышка чумы в Гонконге.
1922 г.— вспышка чумы в Гонконге.
1923 г.— вспышка чумы в Кантоне и Пенпине.
1924 г.— Гонконг впервые за последние 30 лет, свободен от чумы; вспышка чумы в Шанхае. Вспышка чумы в районе г. Тунляо в Южной Маньчжурии.
1925 г.— вспышки чумы в Пакхое и в районе Тунляо.
1926 г. — вспышка чумы в Шаньси и в районе Тунляо; зарегистрировано также четыре случая чумы в Гонконге.
1927 г. — вспышка чумы в Хинхиа (Фуцзянской провинции) и в районе Тунляо.
1928 г. — вспышка чумы в районе Тунляо.
1929 г. — большая эпидемия бубонной чумы в провинциях Шань-си и Шэньси (20 000 жертв); вспышка бубонной чумы вблизи Амоя.
1933—1947 гг. — вспышки чумы в Южной Маньчжурии.
1940 г. — вспышка чумы на границе провинции Юннань и Бирмы.
1941 г. — чума в провинциях Фукин и Хунань.
1942 г. — чума в провинциях Шаньси и Шэньси
Предыстория эпидемий чумы в Южной Маньчжурии в 1945—1947 гг. Возобновление пульсации реликтового очага чумы в Южной Маньчжурии дало о себе знать единичными случаями бубонной чумы восточнее г. Тунляо. По данным В.Л. Петровского (1934), в мае—июне 1924 г. до властей этого города дошли слухи о каких-то подозрительных бубонных заболеваниях с высокой смертностью среди жителей деревни Hsiao-lao-pao и ее окрестностей. Однако ни тогда, ни в июле 1925 г., когда такие сведения поступили вновь, ни один китайский медицинский работник не удосужился посетить этот район. В 1926 г. снова поступили сведения о подозрительных на чуму заболеваниях, но уже из местности Nei-Mu-Ko-La, расположенной к северо-западу от Тунляо. Реакция китайских властей на эту информацию была такой же, как в предыдущие годы. Лишь в следующем, 1927 г., доктор Ли (Li Te Cfauan — врач Сыпингай—Таонаньской железной дороги) по получении информации о вновь вспыхнувших эпидемиях к северо-западу от Тунляо, выехал в этот район и был весьма удивлен увиденным.
Первыми жертвами чумы стали монголы. В местности Tangol-Tera-ple (к северу от Тунляо) их погибло не менее 20 человек. Еще 100 смертей отмечено доктором Ли в деревне U-luan-hua в районе Nei-Mu-Ko-La; до 40 смертей — в районе Tulaoyintze, к западу от Тунляо. К востоку от Тунляо чумой было поражено население местности, называвшейся тогда Hsiao-lao paoyintze, где Ли сообщили о 30 погибших. В октябре того же года в деревне Maliyintzu японскими врачами Нишимурой и Кодамой был вскрыт труп китайца, прибывшего туда из деревни Jao Wopo уже больным. Патологоанатомически и бактериоскопически ими была установлена чума. Точное число жертв чумы 1927 г. неизвестно. По данным японских врачей от чумы в тот год в Южной Маньчжурии погибло не менее 600 человек. Болезнь распространилась не только на север от Тунляо, но и на восток и на запад, почти достигнув города Кайлу в провинции Жэхэ.
В июле 1928 г. в ряде китайских и японских газет были напечатаны сведения о вспышке чумы севернее Тунляо. Однако сотрудники Харбинской противочумной организации выехали в очаг только в середине августа после получении двух грозных телеграмм — из Женевы от Лиги наций и от санитарного бюро Лиги в Сингапуре. Ими были установлены подозрительные по чуме случаи в районе деревень Maliyintzu и Nei-Mu-Ko-La, а в конце августа в Chien-Chia-Tien (Дженцзятунь), где 6 сентября доктором Chun, сотрудником профессора Ву Лиен Те, была бактериологически подтверждена вспышка чумы. В самом Дженцзятуне заболело чумой 362 человека, что составило 60% всех зарегистрированных чумных заболеваний в эпидемию 1928 г.
Харбинским противочумным отрядом бактериологически были доказаны эпизоотия чумы среди крыс и массовая зараженность возбудителем чумы блох и клопов, снятых с одежды и постелей чумных больных. Клинически — в подавляющем большинстве случаев чума проявила себя в бубонной форме (80%), септическая форма болезни составила 17,8%; оставшиеся 2,2% — единичные случаи кожной формы этой болезни или осложненные пневмонией случаи бубонной и септической чумы.
Вот так, всего за 4 года (1924—1928), телами погибших людей обозначил свои контуры запульсировавший реликтовый очаг чумы, площадью в десятки тысяч квадратных километров. Чума на три десятилетия стала эндемичной болезнью для Южной Маньчжурии (см. «Маньчжурский эндемический очаг чумы»).
Вспышки чумы в районе Тунляо продолжались в 1929 и 1930 гг. Но в 1933 г. в Маньчжоу-Го имела место эпидемия чумы, напоминающая по своим размерам эпидемию 1920—1921 гг. Заболевания людей начались в уезде Нунань, затем эпидемия быстро распространилась на юг Маньчжурии. Более подробной информации об этой эпидемии у нас не имеется. Японцы, напуганные эпидемией чумы 1933 г., уже в следующем, 1934 г., создали в Маньчжурии сеть противочумных учреждений. По неопубликованным японским материалам Н.И. Николаев (I949) обобщил информацию об эпидемиях чумы в Маньчжурии, имевших место в период с 1933 по 1945 гг..
Деятельность противочумной организации Маньчжоу-Го. По данным Н.И. Николаева (1949), она строилась следующим образом. Возглавлял борьбу с чумой в Маньчжурии японско-маньчжурский объединенный комитет. Ему подчинялись противочумные учреждения министерства народного благосостояния и монгольских дел Маньчжоу-Го и противочумные учреждения Южно-Маньчжурской железной дороги (ЮМЖД) (рис. 112).
Хайларская противочумная станция была создана на средства правительства Маньчжоу-Го и подчинялась департаменту здравоохранения министерства народного благосостояния и монгольских дел. Эта станция имела в своем составе шесть отделений (карантины) и четыре контрольных пункта.
Противочумная станция в Тунляо подчинялась врачебной службе Южно-Маньчжурской железной дороги и имела в своем составе 5 отделений и 5 контрольных пунктов.

112. Схема противочумной организации Маньчжоу-Го (Николаев Н.И., 1949)
Такая противочумная сеть в Маньчжурии просуществовала с 1934 г. по 1937 г. В этом году административная власть на ЮМЖД была официально передана японцами Маньчжоу-Го. Находившаяся в подчинении медицинской службе ЮМЖД противочумная станция в Тунляо перешла в ведение департамента здравоохранения Маньчжоу-Го и была перенесена из Тунляо в Дженцзятунь. Для руководства работой противочумной сети в департаменте здравоохранения Маньчжоу-Го был создан 2-й (противочумный) отдел.
Маньчжоу-Го
(Маньчжурское государство), марионеточное государство, созданное японцами на территории Северо-Восточного Китая — Маньчжурии и существовавшее с марта 1932 г. по август 1945 г. Использовалось в качестве военного плацдарма для агрессии против остальной территории Китая, СССР и МНР. Территория — свыше 1 млн. км2. Население около 30 млн. человек. Столица — город Чанчунь, переименованный в Синьцзин («Новая столица»). Верховным правителем («правителем-регентом») Маньчжоу-го стал последний император маньчжурской династии Цин (правила в Китае в 1644—1911 гг.; формальное отречение от престола — февраль 1912 г.). Всеми делами Маньчжоу-го руководили японские советники и чиновники. С территории Маньчжоу-го Япония в течение 1933—1939 гг. неоднократно устраивала военные провокации против СССР и МНР, в том числе крупные провокации в 1938 г. в районе озера Хасан и в 1939 г. в районе реки Халхин-Гол. Она грабила естественные богатства Северо-Восточного Китая, создала различные предприятия по добыче и переработке естественного сырья, производству чугуна, стали, синтетического топлива для своих военных нужд. Были введены система сельскохозяйственных поставок по низким ценам и трудовая повинность. С 1932 г. действовали многочисленные партизанские отряды, которые в 1935 г. были объединены в Северо-Восточную объединенную антияпонскую армию, возглавлявшуюся китайскими коммунистами. Однако к 1941 г. большая часть партизанских отрядов была разгромлена японцами. В августе 1945 г. на завершающем этапе 2-й мировой войны 1939—1945 гг. Северо-Восточный Китай был освобожден от японских оккупантов Советской Армией, что положило конец существованию Маньчжоу-го.
Некоторое время спустя, примерно в 1939 г., противочумная сеть Маньчжоу-Го подверглась новым изменениям и, в частности, противочумная станция из Хайлара была перенесена в Ченгочи, так как в северо-западной части Маньчжурии, за время существования станции в Хайларе, заболеваний чумой не отмечалось.
Коренные изменения в организации противочумной сети Маньчжоу-Го были произведены после эпидемии чумы 1940 г., захватившей столицу страны город Чанчун. Существовавшая противочумная сеть была расширена, созданы новые противочумные станции.
Всего за время своего существования противочумная сеть Маньч-жоу-Го подвергалась реорганизации 4 раза и, начиная с 1943 г., состояла из 6 провинциальных противочумных станций, 23 уездных пунктов и 18 филиалов уездных противочумных пунктов. Противочумная станция Гиринской провинции находилась в Ченгочи, провинции Хэйлунцзян — в Таоани, Сыпингайской провинции — в Джэнцзятуне, Южно-хинган-ской провинции — в Тунляо, Западно-хинганской провинции — в Кайлу, и провинции Жэхэ — в Синкуи. Схема всей противочумной организации Маньчжоу-Го по состоянию на 1943 г. представлена на схематической карте. К 1943 г. противочумные станции в Кайлу и Тунляо были ликвидированы.
Штат противочумной станции Гиринской провинции в Ченгочи состоял из 45 человек, из них врачей 15, остальные лаборанты и обслуживающий персонал. В распоряжении станции было 4 автомашины и 8 конных упряжек.
Противочумная станция имела 5 отделов: из них один санитарно-дезинфекционный и 4 эпидотдела. Каждый эпидотдел ведал определенным районом, где производил работы по обследованию грызунов. В случае появления вспышки чумы, все работники станции направлялись на работу по ее ликвидации. Штат других противочумных станций был несколько меньше. На территории Гиринской провинции находилась столица Маньчжоу-Го — Чанчунь и поэтому, штат этой провинциальной станции был больше чем на других станциях.
Уездные противочумные пункты имели в своем составе от 3–5 врачей, 3 лаборантов и 20 санитаров, подготовленных для работы по дезинфекции и дератизации. Транспорт их состоял из конных упряжек. Филиалы уездных противочумных пунктов имели в штате 2–3 врача и 10–15 санитаров. Главной обязанностью уездных противочумных пунктов и их филиалов было проведение дератизации и вакцинации. В случае появления заболеваний чумой среди людей, все силы этих учреждений также направлялись на ликвидацию вспышек.
Все противочумные учреждения, начиная с противочумной станции и кончая филиалом уездного пункта, были снабжены достаточным количеством дезсредств и гидропультами. Спецодежды для работы сотрудников этих учреждений было недостаточно. Работа противочумной сети проводилась в следующих основных направлениях: истребление грызунов, исследование грызунов на чуму, профилактическая вакцинация населения в очаге и ликвидация вспышек чумы. Противочумные учреждения на местах работали в тесном контакте с полицией.
Методическое руководство работой противочумных станций в Ченго-чи и в Таоани осуществлялось Чанчунским санитарно-технологическим институтом (профессор Абэ), а работой станций в Джэнцзятуне и Тун-ляо в методическом отношении руководил Дайренский санитарно-гигиенический институт ЮМЖД (профессора Андо и Касуга).
Противочумные станции в Кайлу и Синкуе были предоставлены сами себе. В административном отношении все противочумные станции подчинялись 2-му отделу департамента здравоохранения Маньчжоу-Го, который финансировал их работу. Бюджет противочумных станций Николаеву выяснить не удалось, но по скромному размаху деятельности этих станций он сделал вывод, что японцы не затрачивали на них больших средств.
Грызуно-истребительные работы в маньчжурском очаге чумы. Сводились к дератизации, никаких истребительных работ в степях и на полях не проводилось. Это объясняется тем, что спонтанно болеющих чумой полевых грызунов не обнаруживалось, и японцы, придерживавшиеся «крысиной теории» распространения чумы, ошибочно считали, что основным и единственным ее носителем являются серые крысы, на истребление которых они направляли все свои усилия.
В проведении дератизации основная установка была сделана на самодеятельность населения. Но так как надлежащей санитарно-просветительной работы не велось и китайцы относились с недоверием к японцам, то маньчжурские власти пытались создать материальную заинтересованность у лиц, принимавших участие в дератизации. За истребление крыс выдавали лотерейные билеты и иногда даже денежные премии. Но эти меры оказались недействительны, и основным мероприятием японцев по отношения к китайскому населению в этом вопросе стало принуждение. Для того чтобы заставить китайцев истреблять крыс, японцы обязывали их сдавать определенное количество крысиных хвостов, не выполнившим этой нормы они не продавали соли. А так как продажа соли была государственной монополией Маньчжоу-Го, то эта мера принуждения была более эффективной, чем поощрения.
Для уничтожения крыс противочумные организации раздавали населению таблетки углекислого бария. Капканов в большом количестве на противочумных пунктах не было. Готовясь к большой войне, японские власти экономили металл и на изготовлении капканов. Дело дошло до того, что Касуга (1941) собрал образцы капканов из бамбука, которые он с успехом апробировал и рекомендовал их для массового производства.
Что касается количества истребляемых грызунов, то Николаев нашел работу Абэ, свидетельствующую о том, что в уезде Нунань, расположенном в непосредственной близости к столице Маньчжоу-Го, и где чума активно проявляла себя, в 1943 г. было выловлено 6 млн. крыс, что составляло 15 крыс на одного жителя этого уезда.
Работа противочумной сети Маньчжоу-Го по ликвидации вспышек чумы. Информацию о вспышках чумы в маньчжурском очаге японцы получали от сельских старост, которым было вменено в обязанность сообщать о ее появлении, и от работников уездных противочумных пунктов и их филиалов.
По получении извещения работники противочумных учреждений выезжали на ликвидацию вспышки. Основной мерой по локализации вспышки японцы считали предупреждение ухода людей из пораженного чумой населенного пункта, и поэтому они стремились к тому, чтобы как можно раньше оцепить силами полиции неблагополучный по чуме населенный пункт. Но своевременное проведение этой меры, как правило, им не удавалось, так как к моменту прибытия противочумного отряда население уже разбегалось или о вспышке чумы узнавали тогда, когда заболевания чумой принимали массовый характер. Отрицательное отношение местного населения к проводимым японцами противочумным мероприятиям затрудняло своевременное выявление людей, заболевших чумой.
По словам китайских врачей, японские мероприятия по ликвидации вспышек чумы сводились:
1) к оцеплению неблагополучного по чуме населенного пункта;
2) выявлению больных путем обхода домов;
3) дезинфекции в неблагополучных по чуме домах;
4) организации чумной больницы.
Оцепление населенных пунктов производилось силами полиции, состоявшей в основном из китайцев. Это оцепление было неполным и не исключало возможности ухода части населения из пораженного чумой поселка, а побег населения всегда имел место, поэтому японцы и пришли к заключению, что предупреждение ухода населения из пораженных чумой населенных пунктов является одной из главных мер по борьбе с ней.
Выявление больных путем подворного обхода производилось санитарами, которые одновременно делали дезинфекцию в неблагополучных по чуме домах и снабжали население таблетками углекислого бария для истребления крыс. В целях радикальной дезинфекции японцы часто сжигали дома, в которых отмечались заболевания чумой. Поэтому жители эпидемического очага чтобы не лишаться крова, прибегали ко всем доступным средствам сокрытия больных чумой, и работа по их выявлению даже при подворном обходе была не на должной высоте.
Еще хуже обстояло дело с изоляцией контактировавших и чумных больных. Контактировавшие с больными чумой, если случаи были единичными, оставлялись японцами дома, если больных было несколько, то контактировавших китайцев изолировали в выделенные для этого дома. Причем изолированные находились все вместе в своей собственной одежде, частично подвергавшейся дезинфекции и лишь в очень редких случаях контактировавшие изолировались индивидуально. Для индивидуальной изоляции летом отрывали небольшие землянки или же просто устраивали навес из травы и соломы. Обслуживание изолированных сводилось к измерению температуры, выдаче небольшой порции чумизы или лепешек из гаоляна (два раза в сутки) и снабжению их водой. Чай для большинства китайцев в те годы был роскошью.
Больных чумой перевозили санитары на специально выделенных повозках в отведенный под чумную больницу дом, где они находились в своей одежде и укладывались подряд на каны или размещались на полу на соломе. Лечение больных проводилось противочумной сывороткой и сердечными средствами. Ставился вопрос о лечении больных чумой препаратами сульфамидной группы, но японцы сами не производили этих препаратов, а тратить на китайцев импортные лекарства, да еще во время войны, они, очевидно, считали недопустимой роскошью. При таком лечении летальность китайцев при чуме в маньчжурском очаге колебалась от 70 до 100%.
Фондов белья для обеспечения больных чумой и контактировавших с больными противочумные учреждения Маньчжоу-Го не имели. Специальная одежда работников противочумной сети состояла из хлопчатобумажных брюк, рубашки с застежкой «молния», обычных сапог или ботинок, хлопчатобумажного капюшона, ватно-марлевой повязки, очков-консервов и резиновых перчаток для китайцев. Строго соблюдалась своеобразная субординация, японцы были одеты в тот же костюм, но с резиновыми сапогами. После работы сотрудники противочумной сети опрыскивали друг друга раствором лизола или карболовой кислоты из гидропульта, но до конца работы продолжали ходить в нем, сняв лишь капюшон, очки и ватно-марлевую повязку. При вскрытии трупов японцы одевались в прорезиненные халаты. После каждой работы японцы свою спецодежду замачивали в дезрастворе, а для последующей одевали новый костюм.
В качестве дезсредств применялись лизол и фенол. Для борьбы с блохами применялся инсектицидный патентованный порошок и пиретрум.
Осуществляемые японцами мероприятия не обеспечивали своевременной локализации чумных вспышек и поэтому в маньчжурском очаге ежегодно регистрировались сотни и даже тысячи больных. Доказательством несовершенства японских мероприятий является и тот факт, что вспышки чумы в Маньчжурии носили затяжной характер. Однако здесь необходимо заметить, что аналогичные китайские мероприятия, проводимые до прихода японцев, были еще менее эффективными. Сотрудники противочумной службы Северной Маньчжурии, возглавляемые Ву Лиен Те, в течение 1928—1930-х гг. прибывали на вспышки с опозданием, и все их действия ограничивались установлением диагноза, подсчетом количества умерших от чумы, изучением блох и грызунов и наложением карантинов, кстати, всегда весьма прозрачных.
Планы японцев по ликвидации чумы в Маньчжурии. Руководители противочумной службы Маньчжоу-Го рассчитывали ликвидировать чуму путем:
1) своевременного выявления больных чумой;
2) их изоляции;
3) проведения предохранительных прививок;
4) мероприятий по очистке жилищ от грызунов и блох.
Решение этих задач и было содержанием работ в противочумной сети Маньчжоу-Го.
В начале работы противочумной сети Маньчжоу-Го (1934—1937) было отмечено снижение заболеваемости чумой в Маньчжурии, и японцы уже начали было рекламировать успехи своей работы, но эпидемия чумы 1940 г, охватившая всю территорию маньчжурского эндемического очага и даже захватившая столицу Маньчжоу-Го, город Чанчунь, показала всю призрачность этих успехов.
В 1942 г. японцы разработали десятилетний план борьбы с чумой. Этим планом предусматривалось расширение противочумной сети и проведение противоэпидемических работ в три очереди, исходя из того, что отдельные районы очага в различной степени поражены чумой.
По пораженности чумой эндемический очаг был разделен на 3 сектора. Первую очередь работ с 1943 по 1945 г. было намечено провести в секторе первостепенной важности, т.е. в наиболее неблагополучных по чуме уездах и в столице Маньчжоу-Го. Однако исторические обстоятельства оказались сильнее этого плана.
Маньчжурский эндемический очаг чумы. По данным Н.И. Николаева, изучением маньчжурского эндемического очага чумы китайцы начали заниматься с 1928 г. В 1929 г. ими было установлено, что чумой поражаются населенные пункты в районе железной дороги Су-Тао (Джэнцзятунь—Таонань и Джэнцзятунь—Тунляо), западнее Тунляо и в уезде Нунань. Это дало основание Ву Лиен Те (1928) и Чун (1930) утверждать, что значительная территория Юго-Западной Маньчжурии неблагополучна по чуме.
В 1930 г. вспышки чумы были отмечены в уездах Кайтун, Нунань и юго-западнее Кайлу. Таким образом, границы очага были еще больше расширены, и тогда доктор Чун (1930) писал: «По-видимому, имеется достаточно доказательств, что бубонная чума эндемична в районе Тун-ляо, что этот район очень большой и может рассматриваться как связующая территория между Внутренней Монголией и Южной Маньчжурией». Чун также отметил, что земли в районе Тунляо плодородны и что этот район наводнен иммигрантами с юга. На этом и закончилось изучение китайскими работниками маньчжурского очага чумы вследствие оккупации Маньчжурии японской армией.
Дальнейшим определением границ чумного очага в Маньчжурии занимались японцы. Они (Абэ, Касуга) высокомерно заявляли, что до основания Маньчжоу-Го не было никаких достоверных сведений о чуме в Маньчжурии и что только после создания Маньчжоу-Го усилиями правительственных органов и работами многочисленных японских специалистов, исследовавших чумные районы, освещено истинное положение вещей. Японцы обычно игнорировали работы китайских авторов.
Захватив Маньчжурию, японцы не спешили с изучением чумы, прошло более 2 лет после оккупации, прежде чем они стали заниматься изучением маньчжурского эндемического чумного очага. Толчком к изучению послужила эпидемия чумы в 1933 г.
Японскими работниками противочумной сети Маньчжоу-Го (китайцев там было очень мало) к концу 1938 г. были установлены границы Маньчжурского эндемического чумного очага; в 1942 г. они были несколько расширены. При этом оказалось, что территория очага охватывает 29 уездов и хошунов в 7 провинциях (рис. 113).
113. Схематическая карта маньчжурского чумного эндемичного очага (Николаев Н.И., 1949)
В настоящее время в Китае известны обширные, не связанные друг с другом энзоотичные по чуме районы, имеющие выраженные географические границы (рис. 114). По данным М.П. Козлова и Г.В. Султанова (I993) на северо-востоке Китая энзоотичными по чуме являются Центрально-Маньчжурская равнина, восточные и южные склоны Большого Хингана. Общая площадь этой территории составляет около 200 тыс. км2.
Предгорья Большого Хингана и его склоны представлены степью с массивами полузакрепленных песков и лишь местами закрепленных. Они слабо населены кочевниками-скотоводами и используются главным образом под пастбищное животноводство. На восток и юго-восток от Большого Хингана лежит обширная низменная равнина, густонаселенная по долинам рек, широко используемая под земледелие. Вся эта огромная территория заселена даурским сусликом, который и является здесь основным носителем чумы. Даурский суслик селится по обочинам дорог, на межах, по балкам и оврагам на целинных участках и на целинных закрепленных песчаных массивах. Кроме даурского суслика, на энзоотичной территории обитает еще около 20 видов грызунов. В земледельческих районах вместе с даурским сусликом в полевых условиях обитают синантропные грызуны в открытых станциях — домовая мышь и крыса Карако. Эти виды грызунов круглый год обитают в густонаселенных пунктах, занимая жилые помещения и надворные постройки.
Их численность особенно высока в летне-осенний период. В условиях Северо-Восточного Китая полусинантропный образ жизни ведет и бара-бинский хомячок.На полевых грызунах паразитирует около 20 видов блох (Козлов М.П., Султанов Г.В., 1993).

114. Распределение эндемических очагов чумы на территории Китая.1 — активно действующие очаги; 2 — очаги покоящейся чумы;3 — очаги латентной чумы (Николаев Н.И., 1949)
Основной удельный вес в сборах составляют С. tesquorum (75%) и N. bidentatiformis(15%), являющиеся основными переносчиками чумы. В районе Центрально-Маньчжурской равнины на даурских сусликах и других видах грызунов паразитируют блохи С. tesquorum.
Выявленные очаги чумы располагаются в Северо-Восточном Китае, в пределах провинций Хэйлунцзян, Гирин, Цзиньмынь, Ляонин, Жэхэ и в юго-восточных районах Внутренней Монголии; в Северо-Западном Китае в пределах Синь-Цзянь-Уйгурского автономного района и провинции Цинхай; на юге Китая в провинции Юньнань на границе с Бирмой, на плоскогорьях и в межгорных долинах; на острове Тайвань, в его северо-восточной области. Предполагается, что энзоотичными являются склоны хребта Циньлин в пределах провинции Сычуань, где эпидемические проявления чумы были до конца 1960 гг., а также территория провинций Шаньси и Шэньси в Центральном Китае, провинций Фуц-зянь, Цзянси, Чжэцзян и Гуандун на юго-востоке Китая, где заболеваемость чумой среди людей регистрировалась до 1952 г. (Козлов М.П., Султанов Г.В., 1993).
В свою очередь, нередко блохи диких грызунов встречаются на синантропных крысах, домовой мыши и барабинском хомячке, обитающих в населенных пунктах.
Таким образом, паразитарный фактор весьма четко выступает в условиях Северо-Восточного Китая связующим звеном между популяциями диких и синантропных грызунов. Эпизотии чумы в популяциях даурского суслика на северо-востоке Китая начинают развиваться после выхода его из продолжительной зимней спячки только с апреля.

115. Три вида домашних грызунов: 1— Mus. musculus; 2 — Rattus rattus; 3 — Rattus norvegicus (Wu Lien Ten U.A. et al., 1936)
Их активность нарастает к концу мая и достигает своей кульминации в период расселения молодых особей в новые норы. Затем эпизоотии постепенно к концу сентября затухают по мере залегания сусликов в спячку.
Японские исследователи Оно и Като (1943) обратили внимание на то, что в июле в связи повышением температуры начинается постепенное нарастание численности блох X. cheopis на крысах в населенных пунктах (рис. 115). Создаются благоприятные условия для проникновения возбудителя чумы из природных очагов в популяции синантропных крыс и возникновения вторичных очагов этой болезни. В этот период начинает нарастать заболеваемость чумой среди населения. Индекс блох X. cheopis к осени по мере похолодания снижается. Одновременно снижается заболеваемость чумой среди населения. Поэтому вспышки чумы в Маньчжурском очаге носят выраженный сезонный характер и имеют место с июля по сентябрь. Заражения чумой происходят в населенных пунктах, в домах, от укусов крысиных блох, то есть чума вместе с крысами и их блохами вторгается в жилище человека. Вспышки чумы — разбросанные и поражают многие населенные пункты в различных районах очага. Заболевания бубоной чумой носят массовый эпидемический характер, но не выходят за границы маньчжурского очага. В 1940-х гг. в этом очаге имели место вспышки легочной чумы.
Чума в Маньчжурии в 1945 г. Вспышки чумы были отмечены в четырех районах Маньчжурского эндемического очага. Первая вспышка имела место в районе Тунляо, где в удаленных от железных дорог населенных пунктах в течение июля—августа умерло от чумы около 500 человек. Эта вспышка не была обследована советскими специалистами, и о ней ничего неизвестно.
Вторая вспышка чумы наблюдалась в северо-восточной части провинции Жехэ, в районе города Аоханчи, где чумой было охвачено 8 населенных пунктов, расположенных в двух обособленных местах. Первая группа населенных пунктов деревни: Тянцзява, Сансентала, Винцзелинцзы, Менкано и Куэнцзяминцзы расположены на расстоянии 1,5–25 км от города Утунхао (100 км северо-восточнее Аоханчи). В этих деревнях с 25 июня по 9 августа умерло от чумы 70 человек.
Вторая группа населенных пунктов деревни: Саваба, Халеванфу, Сизань расположены на расстоянии 15–30 км северо-западнее города Аоханчи. В деревне Саваба со 2 августа по 28 августа заболело 49 человек. Во время посещения советским специалистом Фокиным этой деревни она произвела на него впечатление вымершей. До вспышки в деревне было 600 жителей, но они все разбежались при появлении заболеваний чумой; часть фанз была сожжена по указанию японских врачей «в целях радикальной дезинфекции». В деревнях Халеванфу и Сизань количество заболеваний не установлено. Всего в районе Аоханчи было зарегистрировано 119 случаев чумы.
Следующая (третья), более поздняя по времени вспышка чумы, имела место в деревнях близ города Фуюй (Бодунэ) в Гиринской провинции, где с 28 августа по 12 октября заболело чумой 73 человека и умерло 72. Вспышка подробно изучена Н.В. Романовым и И.Ф. Федотовым.
Уезд Фуюй эндемичен по чуме. Здесь с 1935 по 1944 гг. было 6 вспышек чумы в 15 населенных пунктах. В прошлые годы чумой поражались деревни, расположенные в юго-восточной части уезда, а в 1945 г. были поражены деревни его северо-восточной части.
Четвертая вспышка чумы произошла в Ванемяо. По японским данным, этот город находится за пределами маньчжурского эндемического чумного очага, но неподалеку от его северо-западной границы. По сведениям, полученным Н.И. Николаевым (I949) от старожилов, в прошлом чума поражала этот город, но уже 25 лет ее здесь не было (рис. 117).

116. Глинобитные постройки в Маньчжурии (Wu Lien Ten U.A. et al., 1936)

117. План города Ванемяо: 1 — японский городок; 2 — противочумное отделение; 3 — военный госпиталь; 4 — китайский госпиталь; 5 — крематорий; 6 — изолятор; 7 — станция; 8 — комендант; 9 — губернатор; 10 — японские казармы; 11 — кладбище; 12 — прививочный пункт. Треугольниками обозначены места обнаружения больных, кружками — места обнаружения трупов. Прямые линии обозначают границы районов, закрепленных за обследовательскими бригадами (Николаев Н.И., 1949)
Чума в Вянемяо. Город Ванемяо расположен у восточных отрогов Большого Хинганского хребта. В 1945 г. это был захолустный китайский городок, в котором преобладали глинобитные постройки типа китайских фанз. Водопровода, бань и канализации в городе не было. В каждой фанзе ютилось по 10–12 человек. Жилища захламлены, и кроме людей в них обитало много блох и крыс. В жилищных и надворных постройках хранились насыпью кукуруза, чумиза, гаолян и другие зерновые продукты и овощи. В стенах домов, в глинобитных заборах, во дворах и на улице по берегам каналов масса крысиных нор. Население города смешанное: монголы и китайцы, одеты плохо и завшивлены (рис. 116).
По данным городского управления, до войны в городе проживало до 40–45 тыс. человек. Общественной санитарной службы и организованного медицинского обслуживания населения, не существовало. Имеющиеся в городе 11 врачей и 77 фельдшеров, занимались частной практикой и отказывались посещать больных чумой. Стационарных лечебных учреждений, дезинфекционной аппаратуры и медицинского имущества в городе также не было. Население прятало больных, тайком хоронило трупы и разбегалось при появлении чумы в другие благополучные по чуме районы города. Во время вспышки чумы при подворном обследовании города русскими специалистами, было учтено 24 639 жителей в 6953 домовладениях, кроме того, было обнаружено 1017 пустых фанз, часть из них была оставлена жителями в связи с появлением чумы.
Заболевания чумой в Ванемяо начались 10 сентября 1945 г., но чума в городе обнаружена 17 сентября. За это время от нее умерло 60 человек местного населения. До 28 октября в городе заболело еще 121 человек, из которых выздоровело только двое. В ноябре заболеваний чумой не было, но в первых числах декабря обнаружен труп человека, умершего в ночлежке. Его вскрытие, произведенное доктором Ленским 10 декабря, показало, что человек умер от легочной чумы. В этой же ночлежке было еще 4 случая молниеносной смерти от чумы, люди погибали в течение одной ночи. Всего с 9 по 12 декабря в ночлежке умерло от первичной легочной чумы 10 человек. В другой ночлежке умерло два человека, а потом погибла от легочной чумы вся семья хозяина ночлежки, состоящая из 5 человек. С 6 декабря 1945 г. по 11 февраля 1946 г. от легочной чумы в Ваньмяо умерло 120 человек. С 28 декабря начались заболевания легочной чумы в окрестных деревнях, жители которых ездили в Ванемяо на базар. Всего в 13 пораженных деревнях было учтено 117 случаев легочной чумы, окончившихся летально. Кроме того, легочная чума из Ванемяо четыре раза заносилась в город Таоань и по одному разу в города Далай, Сыпингай и Мукден
Эти заносы чумы были своевременно ликвидированы усилиями русских медицинских работников, и легочная чума в этих городах не получила широкого распространения. Поражение чумой ограничилось теми домами, куда приезжали больные в инкубационном периоде болезни.
При ликвидации эпидемии чумы в Ванемяо, самой трудновыполнимой задачей для наших специалистов оказалось своевременное выявление больных. За время работы обследовательской группы, с 20 сентября по 28 октября, выявлено больных чумой 40 и трупов 71. Это произошло потому, что жители, запуганные противоэпидемическими мероприятиями японцев, проводившимися в других местах, а также вследствие низкого культурного уровня и установившихся традиций, не только не оказали содействие работе русских обследовательских бригад, но и тормозили их работу. Больных прятали в сене и в других местах, а трупы умерших закапывали тайно по ночам или просто выбрасывали. Обследовательская работа также затруднялась недостатком переводчиков и незнанием языка, а китайские коллеги оказались не на высоте положения. Часть из них просто уклонялась от обследовательской работы из-за боязни чумы. А некоторые занимались тем, что лечили больных в порядке частной практики и не сообщали о них в органы власти. При таком положении с выявлением больных невозможно было точно учесть движение заболеваний чумой, поэтому для суждения о динамике заболеваний мы приводим данные о смертности от чумы по дням (рис. 118).
Заболевания чумой в Ванемяо начались за железной дорогой (на плане это район японских казарм, а затем была поражена центральная часть города). Другие части города были мало или вовсе не поражены чумой, что указывает на ограниченные размеры эпизоотии среди крыс, так как движение жителей из одного района в другой в начале эпидемии могло совершаться беспрепятственно.

118. Смертность от легочной чумы в Ванемяо в 1945 г. (Николаев Н.И., 1949)
Как видно из диаграммы, заболеваемость чумой по полу людей не представляет резкой разницы. Основная масса заболеваний падает на возраст от 11 до 40 лет. Дети, как и во время чумы в Харбине в 1910 г., заболевали чумой реже взрослых. Доказательством малой восприимчивости китайских детей к чуме, по мнению Николаева, служит тот факт, что в больнице умерла от септической чумы женщина, а находившийся вместе с ней ее грудной ребенок остался здоровым.

119. Распределение по возрасту и по полу людей, заболевших чумой во время эпидемии в Ванемяо (Николаев Н.И., 1949)
За время работы наших специалистов в Ванемяо, в изолятор было помещено 262 человека, контактировавших с больными чумой. Из них заболело чумой 14 человек. Перед поступлением в изолятор все контактировавшие подвергались санобработке с дезинфекцией их вещей в пароформалиновой камере.
Вначале китайцы в изолятор шли неохотно, и для их отправки приходилось прибегать к помощи полиции. Но после того как их первая партия возвратилась по домам и население узнало о заботливом отношении русских медицинских работников к местному населению, последующие партии контактировавших уже охотно шли в изолятор.
По данным патологоанатомических вскрытий, произведенных доктором А.А. Флоренским, случаев бубонной чумы было 79, септических — 25 и вторичной легочной чумы — 16.
Во время эпидемии бактериологическими исследованиями было обнаружено, что 5% крыс, отловленных в городе, поражено чумой.
Чума в Маньчжурии в 1946 г. Первые заболевшие появились в 1946 г. в Сыпингае. Ими стали три китайца, прибывшие из Далая. С 6 до 11 марта 1946 г. здесь умерли от чумы 9 человек, но больше заболеваний не было. В Мукдене, который к тому времени был оставлен нашими войсками, заболевания легочной чумы начались 25 февраля, 16 марта 1946 г. достигли кульминационной точки и полностью прекратились 30 марта. Всего в Мукдене от чумы погибло 39 человек, из них 19 китайцев и 20 японцев.
В 1946 г., в условиях гражданской войны в Маньчжурии, вновь были отмечены вспышки чумы в северных районах очага. Уже в середине июля начались заболевания чумой в уездах Нунань, Кенань, Фуюй, которые в сентябре месяце развились в эпидемию. Но об этой эпидемии известно лишь то, что в уезде Фуюй, расположенном на расстоянии 150 км от Харбина, вспышка чумы была подавлена объединенными усилиями гражданских и военных властей освобожденной от гоминьдановцев части Китая.
Чума появилась и в Чжаодуне, где единичные заболевания отмечались вплоть до 25 сентября 1946 г., но широкого распространения она не получила.
С середины июля подозрительные по чуме заболевания были отмечены в районе станции Пинфань, расположенной в 20 км к юго-востоку от Харбина.
Несмотря на строгие карантинные меры в районе Пинфань, к концу сентября стали отмечаться единичные случаи проникновения жителей из этого района в Харбин, что в конечном итоге привело к заносу инфекции и к небольшой вспышке чумы в городе.
Чума в Маньчжурии в 1947 г. В этом году в маньчжурском эндемическом очаге разразилась большая эпидемия чумы, охватившая 19 уездов и унесшая около 30 тыс. жертв.
Единичные случаи заболеваний легочной и бубонной чумой регистрировались вплоть до 3 октября 1946 г., что китайские врачи связывали с существованием здесь до августа 1945 г. отряда № 731, но никаких доказательств этой связи представлено не было
Заболевания чумой начались в июле месяце в уездах Ванемяо, Кенань, Аньгуань, Кайтун, Тунляо и Лубей. В августе число заболеваний резко возросло, и эпидемия охватила большую часть уездов. В сентябре количество заболевших чумой достигло наивысших цифр, в октябре их количество резко падает, в 7 уездах эпидемия заканчивается. В уезде Тунляо эпидемия чумы продолжалась вплоть до 12 декабря. Эпидемия бубонной чумы 1947 г. свидетельствует о большом эпидемическом потенциале сегодня никак не напоминающего о себе маньчжурского реликтового очага чумы.
Особенности поведения местного населения во время эпидемий чумы. По наблюдениям Николаева, китайское население не верило в современную медицину и предпочитало для защиты от чумы вывешивать у входа в дом какую-либо тряпочку или сплетенную из травы сетку. Так как японцы в целях «радикальной дезинфекции» сжигали китайские фанзы без возмещения убытков, то население старалось прятать больных либо разбегалось.
В Ванемяо русские врачи часто обнаруживали больных, спрятанных в сено. Даже был такой случай: когда у одной женщины умер муж, она выбросила его труп, а для того, чтобы скрыть факт смерти мужа, наняла постороннего мужчину, который выдавал себя за ее мужа. Но и этот «муж» вскоре умер от чумы. Нередко, бывали случаи, когда зажиточные люди нанимали бедняков и направляли их вместо себя в изолятор. Когда этих людей при проверке обнаруживали у себя дома и вновь направляли в изолятор, они искренне возмущались этому, как так, они ведь наняли людей, которые там уже отбывают положенный срок.
Вскрытие считалось осквернением трупа — китайцы полагали, что теперь умерший уже не может попасть в рай.
Особенности клинического течения чумы в Маньчжурии. В рассматриваемый исторический период в маньчжурском эндемическом чумном очаге встречались все три формы клинического течения чумы: бубонная, легочная и септическая. Бубонная форма чумы иногда сопровождалась образованием язвочек на месте входных ворот инфекции, тогда эту форму болезни называли кожно-бубонной. Легочные формы встречались как вторичная пневмония при поражении легких при бубонной форме чумы, или как первичная пневмония при заражении через легкие путем капельной инфекции.
Первичная чумная пневмония в маньчжурском очаге протекала или в типичной форме с сильным кашлем и обильным выделением пенистой, кровяной мокроты, или в виде пульмонарной формы чумы. Считается, что пульмонарная чумаописана Ву Лиен Те в 1926 г. Для нее характерны слабый кашель и незначительные выделения мокроты.
Что касается частоты отдельных клинических форм, то Н.И. Николаев привел данные японской статистики (Касуга, 1941): бубонная форма составляла 55,5%, безбубонные формы чумы — 40,5%. При бубонной форме чумы наиболее часто поражались паховые железы — 37%; бедренные бубоны составляли 7,8%, подмышечные и шейные — по 4,6% и самая малочисленная группа — околоушные бубоны 0,5%. При поражении людей в очаге, но вне контакта с больными чумой, бубонные формы болезни составляли 72,1%, а безбубонные — 26,7%. При заражении людей от контакта с больными чумой, бубонные формы составляли 55,4%, а безбубонные — 40,9%. Это объясняется тем, что вне контакта с больными чумой главным источником заражения являются блохи, а при контакте с больными возможны другие пути заражения, помимо блох.
Николаевым отмечено, что частота заболеваний по отдельным формам чумы изменялась в течение одного сезона чумы. Например, в мае бубонная форма чумы составляла 42%, а безбубонная — 58%, т.е. последняя преобладала на 16%. В июне обе формы чумы встречались одинаково часто, но в июле и августе количество бубонных форм резко увеличивалось и достигало 79,6–81,3%. В сентябре—октябре процент безбубонных форм возрастал, а в ноябре безбубонные формы чумы составляли уже 77,8%.
Такая закономерность в колебаниях частоты случаев бубонной чумы может быть объяснена сезонными колебаниями численности блох X. cheopis и похолоданием, которое понижает активность блох. Следовательно, для летнего периода в Маньчжурии характерна бубонная форма чумы, а для периода с ноября месяца характерна легочная чума (но только в отдельные годы).
Статистика заболеваемости отдельными формами чумы в уезде Ке-нань в 1947 г. также показывает преобладание бубонных форм чумы.
Имеется совпадение в частоте локализации бубонов в маньчжурских и индийских очагах чумы, если паховые и бедренные бубоны рассматривать как одну область локализации. Преобладание бедренных и паховых бубонов как в том, так и в другом очаге указывает на то, что заражение чумой в этих очагах происходит главным образом через нижние конечности, которые более доступны для укуса блох.
Среди 48 больных, находившихся под наблюдением русских врачей в чумной больнице в Ванемяо с 21 сентября по 21 октября 1945 г., были больные как бубонной, так и септической формами чумы. Среди больных бубонной чумой выявлено два случая кожно-бубонной формы болезни и четыре случая осложнений вторичной легочной чумой.
Инкубационный период, по наблюдениям над заболевшими людьми в изоляторе, колебался от 1 до 4 дней. Заболевание начиналось внезапно ознобом, повышением температуры, головной болью и нередко сопровождалось тошнотой и рвотой. Сознание больных было несколько затемнено, речь сбивчива, непонятна, конъюнктивы гиперемированы, лицо маскообразное. У больных отмечалась возбужденность и в то же время сильная слабость. Язык обложен белым налетом. Кожа сухая, горячая или же при сильной слабости сердца и высокой температуре, периферические части тела холодные и покрыты клейким потом. Пульс вначале учащен, но хорошего наполнения. Затем пульс становится все чаще и слабее.
Бубонная форма чумы проявлялась тем, что в течение уже первого дня или на второй день болезни появлялась болезненность на месте развивающегося бубона. Больные ее отмечали не только при пальпации, но и в покое. Чтобы облегчить боль, больной при паховом бубоне сгибает ногу, а при подмышечном — отводит руку (рис. 120). При осложнениях бубонной чумы вторичной чумной пневмонией, при аускультации прослушивались среднепузырчатые бронхиальные хрипы. Мокрота слизистая с желтовато-гнойными хлопьями или с примесью небольших прожилок крови. Больные были беспокойны, пытались уходить или же находились в полной прострации. Характерно то, что в Маньчжурии в 1945—1947 гг. бубонная чума протекала чрезвычайно бурно и заканчивалась смертью больных на 3–4 день, и лишь у немногих китайцев болезнь длилась до 6–7 дней.

120. Бубонная форма чумы: 1 — больной с бедренными бубонами; 2 — походка больного с паховым и подмышечнымбубонами (Wu Lien Ten U.A. et al., 1936)
При септической форме болезнь начиналась резким повышением температуры. Отмечался буйный бред или даже полная адинамия, переходящая в прострацию, одышка, частый пульс малого наполнения, цианоз. Кровоподтеков на коже не было. Но после смерти на вскрытии отмечались точечные кровоизлияния на слизистых оболочках.
Был зарегистрирован случай молниеносной чумы. У одного контактировавшего китайца, находящегося в изоляторе, вечером была нормальная температура и хорошее самочувствие, а утром он найден мертвым. Макроскопических патологических изменений на вскрытии не было обнаружено, но бактериологическим исследованием у него был посмертно установлен диагноз чумы.
Первичная легочная чума зимой 1945—1946 гг., по наблюдениям доктора Ленского, начиналась с сильного озноба. У заболевших людей постоянно отмечались головная боль, слабость и часто рвота. Характерен сильный кашель с большим количеством кровянистой, пенистой мокроты. Сильная одышка, очень учащенный пульс слабого наполнения. При перкуссии и аускультации отмечались симптомы, указывающие на бронхопневмонию: очаги бронхиального дыхания, бронхиальные хрипы. Заболевание заканчивалось смертью в 2–4 дня. Иногда болезнь протекала молниеносно и заканчивалась смертью в одну ночь (рис. 121).
Чрезвычайно тяжелое течение бубонной чумы со смертельным исходом в 3–5 дней и почти со 100% летальностью также было отмечено Н.В. Романовым в 1945 г. при ликвидации вспышки чумы в уезде Фуюй Гиринской провинции Китая. Кроме того, Н.И. Николаевым в Маньчжурии наблюдалась пульмонарная форма легочной чумы,выделенная Ву Лиен Те (1926) в самостоятельную форму болезни. Пульмонарная чума обнаружена им в конце эпидемии бубонной чумы в г. Фуюй в 1947 г.

121. Внешний вид больного легочной чумой(Wu Lien Ten U.A. et al., 1936)
Болезнь начиналась повышением температуры. Отмечались небольшие боли в груди, слабость, головные боли. Затем температура повышалась, появлялась одышка, учащение пульса, глухость тонов сердца, цианоз, кашель. Изредка в слизистой или слизисто-гнойной мокроте появлялись прожилки крови. Больные погибали в течение 2–3 дней. Перку-торно и аускультативно в легких изменений не отмечалось или они были незначительными.
Особенности патологоанатомической картины чумы в Маньчжурии. Вскрытия трупов проводились доктором А.А. Флоренсовым. Всего им вскрыто 120 трупов людей, умерших от чумы. У погибших макроскопически отмечались следующие патологоанатомические изменения. При бубонной чуме железы большей частью были увеличены до 1,5–2,0 см в диаметре, с некрозом и кровоизлиянием в вещество лимфатического узла, с узкими или широкими зонами геморрагической инфильтрации окружающей их подкожной клетчатке. Примерно в половине случаев изменения в бубонах первого порядка были слабо выражены, отмечалась лишь небольшая геморрагичность желез без изменений в окружающей подкожной клетчатке. Бубоны второго порядкапредставляли собой железы величиной не более фасоли, розового или красноватого цвета, неуплотненные, лежащие в неизменной клетчатке.
По бурному клиническому течению с быстрым летальным исходом и небольшим патологоанатомическим изменением в первичных бубонах, примерно половину случаев бубонной чумы в Маньчжурии следует рассматривать как ее бубонно-септическую форму. В этом случае вначале болезнь развивается как бубонная, но очень быстро наступает сепсис и человек погибает в 2–3 дня, т.е. в сроки, когда не успевает еще развиться бубон. По материалам вскрытий паховые бубоны составляли 60%, шейные — 25%, подмышечные — 15%.
При легочной чуме в легких отмечались очаговые уплотнения красного цвета, иногда плеврит со скоплением геморрагического экссудата в полости плевры, но в ряде случаев пневмония носила характер банальных катаральных очагов. При пульмонарной форме чумы все легкие были, как бы наполнены кровью и никаких очаговых изменений не отмечалось.
При септической форме чумы наиболее выраженное изменение отмечалось в селезенке: резкое увеличение, иногда с очажками некроза. Наблюдались точечные кровоизлияния в слизистой кишечника и плевры. Патологоанатомические изменения при этой форме чумы не всегда были выражены, а в 12 случаях макроскопических патологоанатомичес-ких изменений вовсе не было отмечено, и диагноз септической чумы был установлен бактериологическими исследованиями.
Таким образом, как по клиническому течению болезни, так и по патологоанатомическим данным, для маньчжурского очага в 40-х гг. ХХ столетия характерными были бубонно-септические и септические формы чумы, а также сравнительно большой процент осложнений вторичной легочной чумой.
Перелом в лечении и профилактике чумы, достигнутый советскими военными учеными. Он заключался в том, что впервые крупные кон-тингенты людей оказались защищенными в эндемических и эпидемических очагах чумы посредством иммунизации высокоэффективной вакциной, и впервые в распоряжении врачей появилось средство (стрептомицин), позволяющее осуществлять лечение наиболее смертельной формы чумы — легочной.
Сегодняшнему поколению врачей вакцинация людей живой вакциной и лечение чумы стрептомицином не кажутся чем-то необычным, так же как и сама чума не считается ими смертельно опасной болезнью. Однако в конце 1940-х гг. далеко не все так было просто, существовали другие подходы к специфической профилактике и к лечению чумы, имевшие яростных и высокопоставленных сторонников. Но за 50 лет, прошедших со времени маньчжурской чумы, примененные тогда в маньчжурском очаге подходы к борьбе с чумой, принципиально не изменились. Разве что накожную иммунизацию живой вакциной дополнили аэрогенной, а в схему лечения ввели тетрациклин и хлорамфеникол. Не изменились даже технологии получения живой чумной вакцины и стрептомицина, созданные в те годы. Настолько надежными и оптимальными оказались разработки военных ученых из НИИ гигиены и эпидемиологии ВС СССР (НИИЭГ).
НИИЭГ. В 1930 г. была создана Вакцинно-сывороточная лаборатория Военно-санитарного управления РККА. Возглавить ее поручено известному ученому-бактериологу, профессору кафедры микробиологии Первого медицинского государственного университета И.М. Великанову (1898—1938), незадолго до этого мобилизованному в РККА по решению ЦК ВКП(б) с присвоением воинского звания «дивизионный врач». Через несколько месяцев в Вакцинно-сывороточную лабораторию была переведена и его жена, ученый-микробиолог, кандидат медицинских наук З.И. Михайлова (1892—1937).
В 1930 г. лаборатория была размещена в местечке Власиха, неподалеку от станции Перхушково Белорусской железной дороги, в 30 км от Москвы. Сразу же началось строительство новых корпусов и жилых зданий для сотрудников, а пока все специалисты ездили из Москвы по железной дороге до станции Перхушково, а затем автобусом до Власихи. Одновременно для работы с возбудителями особо опасных инфекционных болезней была создана бактериологическая лаборатория, которая располагалась на территории монастыря в городе Суздале Владимирской области.
Однако одной лаборатории в ВСУ РККА для решения задач противобиологической защиты страны, было явно мало. Требовался новый специализированный институт РККА, в котором можно было бы решать проблемы защиты армии и населения страны от бактериального нападения противника. И 16 апреля 1933 г. он создан на базе Вакцин-но-сывороточной лаборатории ВСУ РККА. Его основателем и первым начальником стал И.М. Великанов. Военврач 1 ранга Михайлова вначале возглавила один из ведущих отделов института, а в 1935—1936 гг. была заместителем начальника института по медицинской части.
Великанов привлек к военно-биологическим исследованиям многих известных российских ученых: Б.Я. Эльберта, А.Н. Саватеева О.Г. Бирге-ра, Ф.Г. Бернгофа, П.П. Движкова. Среди них был и будущий академик АМН, лауреат Ленинской и Государственных премий М.П. Чумаков.
Основным направлением в военной тематике института в 1933—1937 гг. стало изучение и создание способов и средств защиты армии, населения от бактериального и химического нападения. Сотрудниками института был оборудован танк для разведки и диагностики использованных (распыленных) противником бактериальных поражающих агентов. Создан универсальный противогаз (Б-3), способный надежно защитить людей как от химических, так и от бактериологических средств нападения. В 1936—1937 гг. ими сконструирован чемодан-лаборатория для определения бактериального заражения. В эти же годы в институте исследовалась безвредность и эффективность тифозно-паратифозной вакцины Михайловой и противогангренозной и противоботулинической сыворотки Великанова.
И. М. Великанов
З. И. Михайлова
В 1937 г. институт перевели на остров Городомля, расположенный на озере Селигер рядом с городом Осташков Тверской области, в 1941 г. институт был эвакуирован в Саратов, а в сентябре 1942 г. передислоцирован в Киров.
Кроме описанных ниже живой чумной сухой вакцины и стрептомицина, в годы Великой Отечественной войны в НИИЭГ были разработаны: первая отечественная сибиреязвенная живая вакцина СТИ-1, сухая живая туляремийная вакцина, сухая живая бруцеллезная вакцина, а также технологии их производства. В 1944 г. впервые в СССР в институте было налажено производство пенициллина, который сразу же поступил в прифронтовые госпиталя.
Однако судьба Великанова и Михайловой сложилась трагически. Они были репрессированы по делу Тухачевского и погибли.
Живые вакцины или убитые? История современных методов иммунизации против чумы начинается с 1895 г., после того как Иерсен показал, что кроликов можно предохранить против заражения чумой повторными прививками убитой нагреванием агаровой культуры чумного микроба. Двумя годами позже Хавкин разработал вакцину, которую стали впервые использовать для массовой иммунизации людей в эпидемических очагах (об опытах Хавкина см. в очерке XXIII).
Использовавшийся с этой целью препарат, так называемую «лимфу Хавкина», сегодня трудно назвать даже «убитой вакциной». При ее приготовлении клетки возбудителя чумы не инактивировали формальдегидом, как это обычно делается для получения убитых вакцин («формоловых вакцин»), а сначала разрушали путем аутолиза. «Лимфу Хавкина» трудно отнести и к химическим вакцинам, так как при их приготовлении обычно в состав иммунизирующего препарата включают одну или несколько из известных антигенных детерминант возбудителя болезни, а лимфа представляла собой смесь неидентифицированных фрагментов разрушенных клеток чумного микроба (см. очерк XXIII).
Колле в 1903 г. предложил готовить убитые вакцины из агаровых культур, добавляя формальдегид. В эти два метода в разное время были внесены изменения, касающиеся в основном приемов инактивации микроба. Было отмечено, что слабые растворы дезинфицирующих веществ: фенол, формалин, эфир, а также глицерин меньше деформируют антигены чумного микроба, чем воздействие температуры. Ученые изучали иммунизирующее действие отдельных фракций и дериватов чумного микроба: капсульную фракцию, нуклеопротеиды, фаголиза-ты. До эпидемий чумы начала 1930-х гг. убитые вакцины занимали лидирующее положение в противоэпидемиологической практике.
История живой чумной вакцины также начинается с опытов Иерсена (1895). Этот необычайно плодовитый ученый впервые отметил, что чумные микробы могут терять свою вирулентность при пересевах на питательных средах и в малых дозах отлично предохраняют животных от чумы. Результаты, полученные Иерсеном, были подтверждены Кальметом (1899), Колле и Отто (1903—1904), Стронгом (1906—1907) и др. Иерсен испытал на себе действие приготовленной им культуры, убивающей 20–30% крыс. После прививки у него развивалась лихорадочная реакция, но все окончилось благополучно. Обезьяны, зараженные этим штаммом, остались живы. Считая, что обезьяны по филогенезу ближе к человеку, чем крысы, Иерсен пришел к заключению, что этот метод вакцинации можно применить к человеку. Однако в своем сообщении по этому вопросу он высказывался очень сдержанно.
Стронг (1906) пошел дальше. После того как он испытал на себе безвредность штамма MaV, ослабленного неизвестным методом, то он привил в Маниле 200 человек, приговоренных к смертной казни. Несмотря на то, что каждый заключенный получал под кожу «целую агаровую культуру» (15–20 млрд. микробов), вакцинация прошла без осложнений. На этом закончились первые попытки вакцинировать людей живыми чумными микробами. На более широкое применение живых вакцин исследователи не решались, не было уверенности в безопасности метода, пугала возможность реверсии авирулентных микробов в вирулентную форму (Коробкова Е.И., 1966).
К началу 1930-х гг. в представлениях о противоэпидемической эффективности вакцинации назрел кризис. Многолетние наблюдения над большим количеством людей, привитых разными убитыми вакцинами в пульсирующих очагах чумы, показали их слабую эпидемиологическую значимость как в предохранении против бубонной чумы, так особенно против легочной чумы. Эти наблюдения вновь привлекли внимание исследователей к живым вакцинам (в СССР с живыми вакцинами начали работать с 1934 г.). Однако даже в конце 1930-х гг. не было четких представлений о механизмах развития легочной чумы. Одни авторы настаивали на пневмотропности штаммов чумного микроба. И даже получали такие штаммы путем многократного пассирования чумного микроба через экспериментальных животных. Например, профессором А.М. Ско-родумовым (1888—1939), при изучении штамма, выделенного в 1927 г. во время эпидемии легочной чумы в Монголии, получены «свойства пульмонтропности» у возбудителя чумы, выраженные в организме морской свинки. Такой штамм вызывал пневмонию у этих животных при подкожном или внутрибрюшном заражении (Шунаев В.В., 1934).
Другие считали, что главным фактором в воспроизведении той или иной клинической формы чумы являются входные ворота инфекции. Пессимистичными были взгляды и на возможность предупреждения легочных форм болезни путем подкожной иммунизации. Они сложились совершенно обоснованно, так как учитывали результаты иммунизации людей убитыми вакцинами. Как правило, такие вакцины оказывались неэффективными в очагах чумы не только для предотвращения заболеваемости людей легочной формой болезни, но и бубонной.
Оттен (1936), основываясь на наблюдениях, сделанных им на острове Ява, относился скептически к возможности предупреждения заболеваний людей легочной чумой даже при их иммунизации живой вакциной. Жирар (1936) был более оптимистичен. Он, наблюдая за развитием иммунных реакций у людей и морских свинок, иммунизированных подкожно и интраорбитально вакцинным штаммом EV, пришел к выводу, что нет особой разницы в механизмах развития иммунитета в отношении обоих форм чумы.
Но одним из важных препятствий к экспериментальному изучению этой проблемы стало отсутствие надежных методов получения у животных первичной легочной чумной пневмонии. Оказалось, что легочная чума, беспощадно истребляющая во время эпидемий тысячи людей, не хочет воспроизводиться в эксперименте. Стронг даже приписал неудачи в получении первичной легочной пневмонии у лабораторных животных их «поверхностному дыханию или анатомическому устройству ноздрей и фарингса». И здесь удивительно для нас одно обстоятельство. В научной литературе 1930-х гг. (даже отечественной!) оказались проигнорированы опубликованные работы русских военных ученых, еще в начале столетия в форте «Александр I» с помощью мелкодисперсных аэрозолей возбудителя чумы, экспериментально изучивших патогенез первичной легочной пневмонии и, даже заплативших за это своими жизнями (см. очерк XXX). Эксперименты по аэрогенному инфицированию и иммунизации животных начинаются как бы с «чистого листа» и осуществляются на низком методическом уровне.
Николь, Дюран и Консей (1930) пытались осуществить иммунизацию людей через дыхательные пути пульверизацией довольно густой (3 млрд. клеток) убитой вакцины в течение полминуты ежедневно на протяжении 8 дней; после недельного перерыва ингаляции повторялись еще в течение 8 дней. Таким способом всего ими было привито 363 человека. В качестве контроля 503 человека были привиты подкожно. Среди последних заболело чумой 6 человек (5 умерли), среди привитых в дыхательные пути — 3 (2 погибли). Разумеется, эти данные не позволили Николь с соавт. судить об эффективности ингаляционных прививок.
В те годы активно проводились эксперименты по инфицированию животных закапыванием им в нос бактериальной культуры. В опытах Е.И. Коробковой (Государственный институт микробиологии и эпидемиологии Юго-Востока СССР, 1939) такое инфицирование морских свинок оказалось неудачным. Не удовлетворяясь этими результатами, Коробкова вернулась к получению первичной легочной чумы у свинок ингаляционным методом. Коробкова (как и в свое время Гос), использовала для распыления обычный пульверизатор, отрегулированный на тончайшую струю, что давало возможность получать мельчайшие капельки чумного аэрозоля. Заражение производилось в специальном устройстве, предназначенном для аэробиологических исследований, сконструированном доктором Ф.Ф. Семикозом в 1927 г.
Устройство представляло собой двухкамерный ящик в 1 м длины, 60 см ширины и такой же высоты со стеклянными боковыми стенками, верхняя крышка деревянная, края ее для большей герметичности клиновидно входили в рамку отверстия. Отдельные камеры ящика были разобщены между собою затворами, герметично, с помощью рычагов, открывающимися экспериментатором. Опытные животные помещались в сетчатую клетку, которая с помощью нижнего рычага вкатывалась по рельсам в опытную камеру, после чего затворка захлопывалась.
К внутренней стороне стенки опытной камеры, расположенной против клетки, была приделана металлическая подставка для флакона с ингалятором. Эта подставка с помощью рычага вращалась в горизонтальной плоскости, что позволяло направлять струю из ингалятора по всем сторонам камеры. Опыт велся в следующем порядке: после того, как клетка с животными (3–5 морских свинок) вводилась в камеру, через верхнюю приподнимающуюся крышку, на подставку устанавливался смонтированный ингаляционный аппарат, содержащий точно измеренное количество определенной концентрации бактериальной эмульсии; после этого крышка закрывалась. Через отверстие стенки, наружу пропускалась только резиновая трубка, соединяющая аппарат с нагнетателем воздуха. Отверстие вокруг трубки закрывалось ватой и заливалось герметично парафином; сверху для большей безопасности камера накрывалась простыней, смоченной в дезрастворе. Клетки с животными помещались на расстоянии 30–35 см от ингалятора.
Длительность экспозиции равнялась 8–10 мин., т.е. времени, требуемого для распыления эмульсии. По окончании опыта клетка с животными переводилась в другую камеру и затворка между ними снова захлопывалась. Свинки высаживались из клетки только через 0,5 ч. после ингаляции и рассаживались по банкам.
Благодаря данной аэрозольной камере и собственному упорству, Е.И. Коробковой в 1939 г. удалось смоделировать первичную легочную чуму у экспериментальных животных и показать возможность защиты от нее с помощью подкожной иммунизации живой чумной вакциной на основе штамма EV. Параллельно аналогичные эксперименты велись в НИИЭГ ВС СССР (см. ниже).
Однако вернемся в Маньчжурию.
Вакцинопрофилактика в маньчжурском эндемическом чумном очаге. Японцы переоценивали значение вакцинопрофилактики. Руководители противочумной службы Маньчжоу-Го (Абэ, Касуга, 1941) в один голос утверждали, что для того чтобы ликвидировать чуму в Маньчжурии, прежде всего надо проводить прививки против чумы. Эта точка зрения, по мнению Николаева, была ошибочной, так как никакими, даже самыми эффективными прививками нельзя ликвидировать чуму как природное явление.
Николаев считал, что единственно чего можно добиться профилактическими прививками, даже при применении наиболее эффективных вакцин, это вызвать у человека невосприимчивость к чуме и тем самым лишь на время предохранить его от заболевания чумой, так как иммунитет при чуме держится 5–6 месяцев. Ежегодной вакцинацией живой вакциной можно снизить заболеваемость чумой в очаге, но нельзя ликвидировать чуму среди грызунов.
Начиная с 1936 г. в Маньчжурии проводилась вакцинация китайского населения формолвакциной производства Чанчуньского санитарно-технологического института. Прививочная кампания начиналась обычно в феврале и заканчивалась в мае. С каждым годом вакцинация проводилась во все возрастающих количествах. Прививка осуществлялась двукратно с интервалом в 7 дней, но второй прививкой охватывалась лишь небольшая часть прививаемых. Во время вспышек чумы производство прививок прекращалось. Японцы опасались отрицательной фазы иммунитета, да и само проведение прививок в это время они считали бесполезным занятием.
Всего с 1936 по 1944 г. было вакцинировано и ревакцинировано свыше 13 млн. человек. Каковы же результаты этих прививок? Николаев сравнил заболеваемость чумой и количество вакцинированных людей и пришел к выводу, что проведением массовых прививок формолвак-циной снизить заболеваемость чумой не удалось. Да и сами работники японской противочумной службы оценивая эффективность вакцинации формолвакциной, пришли к заключению, что эта вакцинация не снижает заболеваемость, но уменьшает смертность от чумы.
Таким образом, в Маньчжурском эндемическом чумном очаге, как и в других очагах, убитая вакцина оказалась неэффективной, но широкое применение живой вакцины здесь не практиковалось. Причиной этому было то обстоятельство, что научным консультантом при департаменте здравоохранения Маньчжоу-Го был профессор Абе — сторонник убитых вакцин, поэтому вакцинация живыми вакцинами проводилась в ограниченных размерах. Применяемые в маньчжурском очаге живые вакцины готовились из штамма EV Жирара и Робика (получен из типичного чумного штамма на Мадагаскаре) и из штамма МП-40, полученного маньчжурском очаге Касугой.
История этих вакцинных штаммов такова.
Жирар и Робик, будучи убежденными сторонниками того, что только живая вакцина может улучшить эпидемическую ситуацию в стране, где борьба с носителями чумной инфекции практически неосуществима, начиная с 1932 г., приступили к изучению различных штаммов чумного микроба с ослабленной вирулентностью. После многочисленных опытов ученые остановились на одном из них, выделенном в Тананариве (о. Мадагаскар) в 1926 г. из трупа человека, умершего от бубонной чумы. Штамм назван ими EV, по инициалам больного, от которого он был выделен. Вирулентность штамма была ослаблена ежемесячными пересевами на aгape при температуре 18–20°С в продолжение 5 лет.
По морфологическим, культуральным и серологическим признакам штамм EV — типичный чумной штамм (океанический, по классификации Берлина и Борзенкова). Штамм EV не разлагает глицерина, не разлагает рамнозы даже после многих дней содержания культуры на пептонной воде с глицерином и рамнозой. Он авирулентен для свинок, кроликов при заражении под кожу, накожно, конъюнктивально, интраназально и интратрахеально, но умеренно вирулентен для белых мышей.
Введение больших доз штамма EV внутрибрюшинно свинкам и кроликам убивает часть животных при явлениях перитонита, сопровождающегося септицемией; микробы, выделенные гемокультурой, обладают всеми свойствами EV, т.е. они не становятся более вирулентными.
На основании своих опытов по изучению иммуногенных свойств вакцинных штаммов чумного микроба Жирар пришел к выводу, что эффективность живой вакцины, активно предохраняющей против чумы, не определяется лишь содержанием в ней живых микробов. Само по себе наличие живых микробов в вакцине не характеризует ее иммуногенность. Иммунизирующие свойства такой вакцины являются функцией остаточной вирулентности штамма. Он утверждал, что «ослабленная вирулентность — не значит отсутствие вирулентности».
Для изучения иммуногенных свойств штамма EV Жирар и Робик сначала использовали только морских свинок — животных, наиболее чувствительных к чуме и труднее других поддающихся иммунизации. В 1932 г. они приступили к испытанию своего штамма на людях. Первые опыты были проведены на нескольких прокаженных и на одном из соавторов — Робике. Прививка небольших доз EV не сопровождалась никакими осложнениями. После этого были привиты еще 90 прокаженных и 3 добровольца. Реакция на введение микробов EV выразилась в покраснении и припухлости кожи вокруг места инъекции вакцины. Реакция не сопровождалась заметными изменениями со стороны лимфатических узлов. Температура у части привитых поднималась до 38,5–39°С и держалась в течение 24 ч. После удачного исхода дополнительных опытов, проведенных на добровольцах, была начата вакцинации местного населения.
В СССР штамм EV попал в 1936 г. непосредственно от Жирара, работавшего тогда в филиале Пастеровского института в Тананарива. Сначала штамм был получен Государственным институтом микробиологии и эпидемиологии Юго-Востока СССР (НИИ «Микроб», Саратов), затем оттуда его передали в другие противочумные организации. Предварительное изучение морфологических, культуральных, биохимических и серологических свойств штамма EV, проведенное сотрудниками института, подтвердило характеристику, данную ему Жираром и Роби-ком (А.А. Безсонова, В.М. Туманский, Е.И. Коробкова). Для испытания безвредности и иммуногенности штамма в 1938 г. Наркомздравом СССР была назначена специальная комиссия в составе: Н.Н. Жукова-Вережникова, М.П. Покровской, И.И. Елкина, Е.И. Коробковой А.Л. Берлина и Я.А. Усова. Сравнительное изучение штаммов EV, АМП (авирулентный мутант пестис — живая вакцина, полученная на Ставропольской чумной станции М.П. Покровской и И.Г. Иоффе путем пассирования вирулентных штаммов Y. pestis с чумным фагом и испытанная этими учеными в 1936 г. на себе; эта удивительная история изложена в книге Еременко В.И. с соавт., 2000), ЖВ и № 46-S, проведенное при Государственном институте микробиологии и эпидемиологии Юго-Востока СССР на большом количестве животных (более 2000 морских свинок), показало, что «в качестве живой, но ослабленной культуры штамм EV вызывает в организме морских свинок (даже при введении средних доз) реактивные изменения специфического характера, которые, однако, не прогрессируют, не влекут за собой гибели животных, но постепенно рассасываются и исчезают бесследно». Пассажами штамма EV от свинки к свинке и прямыми пассажами органами животных, привитых штаммом EV, не удалось повысить его вирулентность. Было установлено, что чумные микробы EV «приживаются» в организме привитых животных в зависимости от дозы в районе инъекции в среднем от 7 до 15 дней, в регионарном лимфатическом узле до 6–7 дней, в костном мозгу на стороне введения до 3 дней, в селезенке до 6 дней.
Сотрудниками института «Микроб» было установлено, что вакцина на основе штамма EV хорошо защищает от заражения не только океаническими, но и континентальными штаммами возбудителя чумы.
Штамм МП-40 получен Касугой, сотрудником Научно-исследовательского центра санитарной службы ЮМЖД (филиал отряда № 731), из штамма Мискучи. Последний выделил этот штамм в сентябре 1938 г. из селезенки трупа человека. При выращивании на агаре при температуре 37°С штамм давал слизистый рост, т.е. вырастали палочки, имеющие капсулу. Этим капсульным штаммом Мискучи заразил суслика во время зимней спячки. Через 11 дней после заражения суслик проснулся и 14 дней вел обычный образ жизни. Затем его забили и вскрыли. Из паховой и подкожной лимфатических желез этого суслика была выделена культура, не образующая капсул при температуре 37°С. Бескапсульный штамм Мискучи был обозначен шифром MП. По своим биологическим свойствам он ничем, кроме отсутствия капсулы, не отличался от исходного штамма. Далее его 28 раз пассировали через свинок. При этом восстановить капсулообразование у штамма не удалось. Касуга провел штамм МП через организм морской свинки, иммунизированной живой культурой штамма EV в дозе 300 млн. микробов.
Затем длительно пассировал его (15–20 генерации) на 10% алкогольном бульоне при температуре 40°С. В результате пассирования и отбора он получил бескапсульные формы чумного микроба, потерявшие вирулентность, но сохранившие иммуногенные свойства. Этот штамм Касуга обозначил шифром МП-40.
Затем Касуга установил, что вакцинный штамм может быть получен путем пассажа вирулентных культур Y. pestis через организм иммунизированных морских свинок и дальнейшего культивирования их на бульоне, содержащем противочумную сыворотку в соотношении 1:1. При этом оказалось, что при культивировании на такой среде уже на пятые сутки можно выделить бескапсульную культуру, находящуюся в смеси с капсульными ее формами, начиная с 26 суток выделяются только бескапсульные формы микробов.
Касуга утверждал, что, пользуясь такой методикой, можно получить бескапсульные авирулентные штаммы, обладающие иммуногенными свойствами и к тому же стойко сохраняющие эти свойства.
Из штамма МП-40 Касуга приготовил живую вакцину, которую он сначала изучал на лабораторных животных, а затем этой вакциной прививались люди в маньчжурском чумном очаге.
Николаев установил, что в течение 1937—1938 гг. для прививок в Маньчжурском очаге японцами применялась только убитая вакцину. В течение 1939—1940-х гг., Касуга, Ясуи и Иванага в этом же очаге исследовали реакцию людей на прививки живыми вакцинами. Вакцины примитивно готовились ими на месте, путем выращивания вакцинных штаммов при температуре 30–37°С в сосудах из панциря черепахи, поставленных на каны и завернутых в одеяло.
В 1939 г. они осуществляли прививки вакциной EV. Ими в 69 населенных пунктах монгольского сейма Неомань привито 4909 человек из 12 070 там проживавших. В 74 населенных пунктах уезда Тунляо с населением в 28 900 человек ими привито 21 110 человек.
Массовые прививки живой вакциной на основе штамма МП-40 начаты японцами в 1940 г. на основании убеждения в том, что он значительно менее реактогенен, чем штамм EV. Сравнением эффективности убитых и живых вакцин занимались Касуга и Иванага (1941). Они исходили из того, что вакцинация может дать: 1. Такой иммунитет, при котором попавшие в организм привитого возбудители погибнут на месте внедрения, не вызвав заболевания, т.е. в результате прививки человек предохраняется от заболевания чумой; 2. Прививки не предохраняют от заболевания, но облегчают течение болезни.
Следовательно, если будет такой иммунитет, как в первом случае, то это должно сказаться на снижении заболеваемости, а если будет такой иммунитет, как во втором случае, то это должно сказаться на повышении процент выздоравливающих от чумы.
Для районов Маньчжурии, ежегодно поражаемых чумой, 70% приходится на бубонную чуму, почти 30% на септическую и только незначительный процент заболеваний составляет легочная чума. Оценивая эффективность вакцин, применявшихся в течение 1937—1940 гг., Касуга и Иванага пришли к выводу, что по отношению к бубонной чуме прививки убитыми вакцинами могут повести к выздоровлению больных, а прививки живой вакциной не только ведут к выздоровлению больных, но в части случаев и предохраняют от заболевания. По отношению к безбубонным формам чумы, по их мнению, этот вопрос не решен, поэтому эффективность противочумной вакцины они выражали только в процент выздоровления больных различными формами чумы. Снижение заболеваемости чумой в результате вакцинации они, по-видимому, учесть не смогли.
Процент естественного выздоровления (как указано выше, больные большей частью не получали специфического лечения) в маньчжурском очаге в среднем за указанные 4 года составил 6,8%. Среди привитых вакциной EV выздоровело от чумы 35%, а среди привитых вакциною МП-40 — 40%. Следовательно, количество выздоровевших от чумы среди привитых вакциной EV было в 5,4 раза, а среди привитых вакциною МП-40 — в 7,1 раза больше чем среди непривитых. Прививки убитой вакциной в тех же условиях давали 15% выздоровления больных.
Повторные прививки убитой вакциной в начале эпидемии лишь незначительно повышали процент выздоровления. Но в одном населенном пункте, где до эпидемии были сделаны прививки живой вакциной EV, а в начале эпидемии проведена ревакцинация вакциной МП-40, 12 человек из числа привитых, заболевших чумой, все выздоровели.
В населенном пункте Чуанцзятунь, где уже после начала вспышки чумы была проведена вакцинация живой вакциной EV, после прививки заболело очень мало людей. Этот факт указал Касуге и Иванаге на то, что живые вакцины предохраняют от заболевания чумой. Аналогичных данных при вакцинации штаммом МП-40 ими не приводится.
Что касается сроков наступления иммунитета, то Касуга и Иванага обнаружили, что иммунитет наступает уже через 5 дней после прививки живой вакциной. Наибольший иммунитет отмечается через 2–3 месяца. Через 4–5 месяцев после прививки иммунитет снижается, а через 6 месяцев не остается никакого иммунитета и нет никакой разницы в процент выздоровления как среди привитых, так и среди непривитых.
Таким образом, японский опыт применения живых вакцин в маньчжурском очаге чумы показал, что живые вакцины значительно эффективнее убитых вакцин. Несмотря на это они не нашли широкого применения в Маньчжурии, и, по данным Касуга, сообщенным им Николаеву, всего до 1945 г. живыми вакцинами во всей Маньчжурии привито не более 150 тыс. человек. Причиной этого было, с одной стороны, то, что сторонник вакцинации живыми вакцинами Касуга переехал из Джэндзятуня в Дайрен, а с другой — руководство департаментом здравоохранения, не без влияния профессора Абэ, считавшего убитую формолвакцину эффективной, было сторонником применения убитых вакцин и тормозило внедрение в противоэпидемическую практику живых. Косуга все же надеялся преодолеть эти препятствия и продолжал работу с живой вакциной. В 1944 г. он предложил сухую живую вакцину из штамма МП-40. Эта вакцина готовилась высушиванием культуры под вакуумом из замороженного состояния в 10% растворе сахарозы. К концу войны в отряде ? 731 были также разработаны какие-то технологии высушивания бактерий чумы, и японцы могли их хранить в сухом виде до момента применения в качестве агента БО — странное совпадение.
Полученная от Касуги и проверенная в НИИЭГ Николаевым совместно с Салтыковым вакцина оказалась загрязненной золотистым стафилококком. Она готовилась в таких условиях, что загрязнение ее было неизбежно, но Касуга считал, что это загрязнение не сказывается на реактогенности и эффективности вакцины и, будучи не в состоянии выпустить чистую вакцину, он сознательно шел на выпуск загрязненной вакцины, применяемой для вакцинации китайцев.
Полученный Николаевым от Касуги вакцинный штамм МП-40 был изучен специалистами НИИЭГ Р.А. Салтыковым и И.А. Чалисовым. Они установили, что МП-40 значительно уступает по своим иммуно-генным свойствам используемому для производства отечественных чумных вакцин штамму EV.
Разработка средств вакцинопрофилактики чумы в НИИЭГ. Советские военные специалисты из НИИЭГ еще в середине 1930-х гг. поняли тупиковость пути создания убитых чумных вакцин. Работами сотрудников института М.М. Файбича и А.С. Груденкова и вопреки господствовавшему в те годы мнению Хавкина, была экспериментально доказана высокая эффективность живых вакцин и бесполезность применения убитых.
Независимо от способа вакцинации морские свинки одинаково хорошо предохраняются живыми вакцинами от заражения возбудителем чумы как под кожу (передача возбудителя блохами), так и через легкие (передача возбудителя при легочной чуме и биологическом нападении). Убитые вакцины при всех способах введения были одинаково малоэффективны.
Еще более показательной оказалась эффективность живых вакцин при определении напряженности иммунитета. Сотрудники НИИЭГ М.М. Файбич, А.С. Груденков, Н.И. Николаев и Р.А. Салтыков в ходе многочисленных экспериментов обнаружили, что иммунизация живыми вакцинами позволяет животным переносить огромные дозы вирулентных штаммов Y. pestis. Например, уже в конце 1930-х гг. ими установлено, что морские свинки, иммунизированные живой вакциной EV, переносят заражение 100 тыс. DLM вирулентной культуры. Даже при контрольном заражении 10 млн. DLM вирулентной культуры выживает 75–85 % животных, в то время как при изучении убитых вакцин для контрольного заражения берут от 2 до 10 DLM и исследователи получают нечеткие результаты их защитной эффективности.
Оказалось, что основным недостатком таких вакцин, ограничивающим их широкое применение, было наличие в них именно «живого компонента».
Оттен, Жирар, Робин, Касуга и Иванага для массовой вакцинации населения готовили живую жидкую вакцину на месте или же в своей лаборатории, и затем в термосах со льдом доставляли на место проведения прививок. Срок годности вакцины при таком хранении составлял 10–15 суток. При дальнейшем хранении вакцина становилась негодной для применения, так как большинство микробов в ней отмирало. Поверхностная проверка вакцины занимала 7–8 суток, и для ее применения оставалось еще не более 8 суток. При таком ограниченном сроке применения приходилось собирать в очагах чумы на прививочные пункты огромные массы народа, что само по себе уже очень опасно (рис. 124).

124. Массовые прививки доктора Оттена на Яве. На правом снимке показано введение вакцины в подчелюстную зону (Wu Lien Ten U.A. et al., 1936)
При способах производства и хранения живой чумной вакцины, использованных Оттеном, Жираром, Робином, Касугой и Коробковой, в принципе невозможно создание ее запасов, особенно для такой огромной страны, как СССР. Советские исследователи сначала пытались продлить срок годности живой вакцины понижением температуры ее хранения. Оказалось, что при температуре в 0°С или в замороженном состоянии, срок годности вакцины можно удлинить до 3-х месяцев, но после оттаивания она должна использоваться немедленно (Коробкова Е.И., 1938).
В 30-е гг. ХХ столетия уже был известен способ лиофилизации биологических продуктов. Его успешно применяли для лиофильного высушивания сыворотки, но не было понятно, каким образом можно сохранить этим способом живые вакцины, не добавляя к ним бактерицидных химических веществ. При замораживании перед высушиванием живых микроорганизмов в воде или в молоке, в высушенных препаратах оставалось слишком мало живых клеток, чтобы препарат можно было использовать по назначению. Кроме того, и оставшиеся живые клетки быстро отмирали. По этим причинам в НИИЭГ начались поиски «сред высушивания» которые бы позволили высушить микробы живыми и потом сохранять их жизнеспособность и иммуногенные свойства в течение длительного времени.

125. Приготовление Оттеном жидкой живой чумной вакцины на о. Ява. Получение живой вакцины в лаборатории Оттена. Справадоктор Оттен и его ассистенты с двумя бутылями жидкой живойпротивочумной вакцины (Wu Lien Ten U.A. et al., 1936)
После многочисленных неудач М.М. Файбичу в 1935 г. удалось подобрать такую среду. Ею оказался 10% раствор сахарозы. Высушенные под вакуумом из замороженного состояния в таком растворе вакцинные штаммы сохранялись живыми и после высушивания оставались жизнеспособными в течение 6 лет при низкой температуре хранения и в течение 3–5 месяцев при комнатной температуре. В 1940 г. сотрудники НИИЭГ М.М. Файбич, Р.В. Карнеев, Е.С. Загор, Б.С. Дельник выяснили, что добавление к раствору сахарозы 1% желатины, предотвращает вспенивание высушиваемого материала и способствует более равномерной сушке. Далее они сопоставили эффективность различных живых вакцин и пришли к выводу, что наиболее полноценными им-муногенными свойствами обладает штамм EV.
Затем ими был выполнен огромный объем работ по подбору прививочной дозы вакцины, исследованы побочные реакции на ее применение. Первые серии живой сухой чумной вакцины были испытаны на 15 добровольцах — научных сотрудниках института. В начале 1940-х гг. в НИИЭГ была разработана технология получения «сухой живой вакцины» и создана технологическая линия для ее получения, для которой Карнеевым, Беловым и Дельником была сконструирована отечественная вакуум-сушильная установка, выпускавшаяся потом серийно на одном из московских заводов. В результате этих изысканий, учеными НИИЭГ был осуществлен «скачок» от «принципиальной возможности» использования живых вакцин для профилактики чумы (1903), до получения конкретного вакцинного препарата, который можно производить в больших количествах и массово применять даже в самых отдаленных очагах чумы без особой подготовки персонала (1940).
Для советского командования не было тайной ни само проведение японскими военными работ по созданию бактериологического оружия на территории Маньчжурии, ни то обстоятельство, что при его разработке приоритет отдавался возбудителю чумы. Поэтому перед проведением стратегической наступательной операции против японских войск в Маньчжурии и Северном Китае в августе 1945 г., были развернуты дополнительные инфекционные госпиталя, а 98,5% личного состава соединений Забайкальского, 1- и 2-го Дальневосточных фронтов иммунизировано «сухой живой вакциной НИИЭГ». Последнее обстоятельство обрекало на неудачу любые попытки применения со стороны Квантунской армии возбудителя чумы против советских войск.
Кроме того, разработанная в НИИЭГ вакцина показала очень высокую эффективность в маньчжурском очаге чумы в 1945—1947 гг. Ни одного случая чумы среди личного состава советских войск, находящихся в маньчжурском эпидемическом очаге, не было. Особенно показательна эпидемия чумы в Ванемяо, когда из 100 тыс. военнослужащих, находившихся в очаге, ни один не заболел.
Тупик. До маньчжурской чумы 1945—1947 гг. проблема лечения чумы не была разрешена сколько-нибудь удовлетворительным образом. Если легкие бубонные формы болезни еще поддавались лечению симптоматическими и патогенетическими средствами (уход за больными, вскрытие бубонов, поддержание сердечной деятельности и др.), имевшимися в распоряжении врачей того времени, то более тяжелые формы чумы (бубонно-септическая, септическая и легочная) означали для заболевшего человека только смерть.
В конце 1930-х гг., благодаря экспериментам Г. Жирара и М. Жирара (1939), большие надежды в лечении чумы стали возлагаться на сульфаниламидные препараты. Министерство обороны США в 1945 г. ввело в инструкцию по лечению чумы требование в первую очередь применять сульфидин, а при его отсутствии — сульфатиазол. Сульфаниламидный бум подогревался сообщениями о положительных результатах лечения этими препаратами небольших, и видимо, произвольно подобранных групп больных бубонной чумой в различных регионах мира. Однако попытки применить сульфаниламидные препараты в Маньчжурии в 1945 г. окончились катастрофой: из 48 больных легочной чумой, леченных сульфидином и сульфазолом, выздоровели только двое. А доктор Бай, лечивший бубонную чуму сульфидином в уезде Кенань во время эпидемии 1947 г., сообщил, что выздоравливало всего лишь от 17 до 25% больных, что очень напоминало естественную смертность при чуме. Таким образом, первые же попытки применить сульфаниламиды для лечения людей в крупных и активных очагах чумы, вызвали разочарование ученых.
После применения противочумных сывороток Иерсеном и Люстигом для лечения бубонной чумы в Бомбее в 1896—1897 гг., их широко применяли и в других очагах чумы. Однако лечебное действие противочумных сывороток все эти годы подвергалось сомнению (см. очерк XXXI). Уже в 1920-х гг. стало ясно, что противочумные сыворотки не оказывали влияния на смертность больных с бубонными формами чумы, если их не вводили в продромальном и инкубационном периодах болезни. У больных же с легочной формой чумы, применение сыворотки только удлиняло сроки их жизни, но не оказывало влияния на летальность.
Неудовлетворительные результаты лечения чумы сывороткой и сульфаниламидами, вводимыми по отдельности, в 1940-х гг. привели исследователей к мысли усилить их действие путем создания схем лечения, в которых действие этих препаратов усиливало бы друг друга. В 1944 г. Н.Н. Жуков-Вережников и Л.А. Урод (Государственный институт микробиологии и эпидемиологии Юго-Востока СССР, Саратов), предложили схему лечения чумы, предполагающую одновременное использование разработанной ими противочумной сыворотки на основе капсульного антигена чумного микроба, сульфидина и метиленовой синьки. Эти ученые экспериментально доказали, что в условиях in vitro бактериостатическое действие сульфидина в присутствии метиленовой синьки превращается в бактерицидное. Однако лечение по этой схеме больных с легочной чумой в Маньчжурии в 1945—1946 гг., не дало однозначных результатов.
Попытки английских ученых добиться перелома в лечении легочной чумы увеличением доз сульфапиридина (до 45 г на больного на курс) и противочумной сыворотки (до 115 см3 на больного), привели к развитию у части больных гемолитической анемии, но смертность среди них снизилась незначительно (Macky Dick J., 1945). Таким образом, до эпидемии маньчжурской чумы 1945—1947 гг. вопросы эффективного лечения чумы не только не были решены, но при этом еще был достигнут предел в дальнейшем наращивании дозировок используемых в лечебных схемах препаратов и исчерпаны возможности по применению комбинаций препаратов различных типов. Требовался скачок мысли и выход исследователей на уровень новых идей.
Стрептомицин НИИЭГ. В НИИЭГ изначально не строили иллюзий в отношении эффективности сульфаниламидных препаратов при лечении чумы. Внимательный анализ зарубежных работ по лечению экспериментальной чумы у животных (а НИИЭГ на протяжении всей войны получал ведущие бактериологические журналы мира, в том числе и немецкие), позволил ученым института сделать вывод о том, что сульфаниламиды эффективны только в том случае, если их применяют до заражения животных чумой или с момента их заражения. Но они совершенно не эффективны, если их применяют в более поздние сроки болезни. Кроме того, в НИИЭГ имелись собственные экспериментальные данные, однозначно свидетельствующие об их неэффективности. По этой причине было решено отказаться от дальнейшего использования сульфаниламидов для лечения чумы и использовать с этой целью последнее достижение биотехнологии — антибиотик стрептомицин.
Н.И. Николаев
Стрептомицин впервые получен Ваксманом и Шатцем в 1944 г. в США при культивировании лучистого грибка Streptomyces griseus. Этот грибок обнаружен Ваксманом в 1916 г. и относится к видуActinomyces, описанному Краинским в 1914 г. При освоении технологии производства стрептомицина, советские военные специалисты столкнулись с большими трудностями. Ваксман свой метод получения стрептомицина не публиковал, а передал фирме Мерка, которая сделала его секретом производства. В 1946 г. опубликована работа канадских авторов Лепажа и Кэмбела о производстве стрептомицина, но рекомендованный ими способ оказался непригодным для иных, чем у авторов, штаммов.
Поэтому сотрудники НИИЭГ Г.А. Радовицкий и Н.Ф. Копылов пошли самостоятельным путем в научных изысканиях по получению стрептомицина. Ими в течение 1946—1947 гг. впервые в СССР был разработан способ массового производства стрептомицина из своего штамма и на оригинальных дешевых отечественных средах как при поверхностном, так и при глубинном способе культивирования грибка.
Стрептомицин НИИЭГ представлял собой очищенный порошкообразный препарат, запаянный в ампулы емкостью 25 см3, в которых создан глубокий вакуум. Исследователями была изучена его фармакодинамика и даже разработана его пролонгированная форма (в виде водно-масляной эмульсии), при внутримышечном введении которой, стрептомицин задерживался в организме до 14–18 часов.
После получения в НИИЭГ стрептомицина, и имея лишь одно указание в советской литературе о бактерицидном действии стрептомицина на возбудитель чумы в условия in vitro, Н.И. Николаев и Г.А. Радовиц-кий приступили к изучению его действия при экспериментальной чуме, вызванной подкожным и аэрогенным заражением животных.
Ими обнаружено, что аэрогенно инфицированные морские свинки, вдохнувшие 250–500 клеток вирулентного штамма Y. pestis, минимальная летальная доза (DLM) которого составляет при подкожном заражении всего 6 клеток, остаются в живых, даже если лечение началось через сутки после заражения; и 2/3 из них выживают, если лечение начато уже при развившейся легочной чуме (на 2-е сутки после инфицирования). Нелеченные животные контрольных групп погибали все. Результаты этих и многих других экспериментов, проведенных специалистами НИИЭГ, показали эффективность стрептомицина при лечении экспериментальной чумы.
В августе 1947 г. стрептомицин впервые в мире был применен подполковником Н.И. Николаевым и гражданскими врачами Д.А. Федориновым и В.И. Гороховым для лечения больных чумой в маньчжурском очаге чумы. Сопоставляя собственные результаты лечения с теми, которые были получены на группах больных, леченных сульфаниламидами и сывороткой, специалисты НИИЭГ установили, что стрептомицин изменяет терапию чумы: течение болезни резко меняется и процесс выздоровления принципиально отличается от такового при лечении всеми до сих пор применявшимися средствами.
При лечении стрептомицином больных с тяжелыми формами бубонной чумы в течение 2–3 дней и даже одних суток (один случай), температура у них понижалась, общее состояние больных быстро улучшалось. Больные буквально преображались на глазах у врачей. С началом лечения стрептомицином приостанавливалось развитие бубонов.
При лечении бубонной чумы сульфаниламидными препаратами, которые применялись в огромных дозах (до 40–150 граммов на курс лечения), а также комбинацией сульфаниламидных препаратов с противочумной сывороткой и метиленовой синькой по схеме института «Микроб» (г. Саратов), процесс выздоровления больных, как правило, шел медленно. Состояние больных то улучшалось, то ухудшалось, в течение длительного времени жизнь больных «висела как бы на волоске», смертность составляла 24%.
При лечении стрептомицином отмечалось, по сути, абортивное действие препарата на течение инфекции — все больные выжили. В этом заключалось основное отличие действия стрептомицина при чуме от действия препаратов сульфаниламидной группы и противочумной сыворотки, установленное исследователями НИИЭГ.
Положительные результаты были достигнуты и при лечении стрептомицином больного с подтвержденной бактериологическим методом легочной формой чумы. Больного начали лечить через сутки после начала болезни, когда его считали уже безнадежным. Мокрота больного в течение 2-х суток освободилась от чумных палочек. Температура снизилась в течение 3-х суток. В результате применения стрептомицина больной выжил (рис. 127).
Одновременно Н.И. Николаевым выяснено, что некоторые люди, выздоравливающие от легочной чумы, остаются бациллоносителями. Поэтому им были разработаны детальные рекомендации по схемам лечения больных чумой стрептомицином. В 1947 г. (!) стрептомицин приказом Минздрава СССР был включен в табель медикаментов для противочумных отрядов. Впоследствии результаты НИИЭГ были независимо воспроизведены учеными разных стран, и как-то незаметно забылось, кто же первый достиг перелома в борьбе с чумой. Впрочем, это никогда не афишировалось в СССР.

127. Результаты лечения стрептомицином больного с легочной чумой: слева — до лечения — в мазке мокроты много биполярно окрашенных чумных палочек; справа — через двое суток лечения — в мазке из мокроты фрагменты разрушенных клеток чумного микроба (Николаев Н.И., I949)
«После чумы». Как реликт «хавкинской эпохи» убитых вакцин в вакцинопрофилактике чумы сегодня еще находит спрос американская «формоловая» вакцина USF, но она не защищает от аэрогенного инфицирования возбудителем чумы, схема иммунизации людей этой вакциной слишком сложна, поэтому ее применение ограничено странами, где запрещены живые вакцины. Живые вакцины с 1940-х гг. остались основным средством специфической профилактики чумы у населения, живущего в природных очагах. Однако массовой вакцинации населения ими сегодня стремятся избегать, обосновывая это в каждом конкретном случае, весьма аргументированно.
Противочумные сыворотки достигли предела в своем развитии в 1960-х гг. как специфические гамма-глобулины, но потом о них прочно забыли — ученым окончательно стало ясно, что гуморальный фактор в иммунитете против чумы значения не играет. Про метиленовую синьку забыли сразу же после того, как появился стрептомицин. Сульфаниламидные препараты в настоящее время рекомендуются только для лечения бубонной чумы и только в тех случаях, когда отсутствуют антибиотики. При этом Комитетом экспертов ВОЗ по чуме рекомендуется соблюдать меры предосторожности в их применении, назначая 3–4 грамма бикарбоната натрия при каждом приеме сульфаниламидов. Основным средством лечения чумы сегодня являются антибиотики, но среди них на первом месте, по-прежнему стоит стрептомицин. При повышенной чувствительности больного к стрептомицину, его заменяют тетрациклином. При чумном менингите применяют хлорамфеникол (левомицетин), который легко проникает через гематоэнцефалический барьер. Основные подходы к лечению и к специфической профилактике чумы, разработанные учеными НИИЭГ в 1940—1947 гг., сохраняются и сегодня.
Предисловие к двухтомному изданию
http://www.newdoctor.ru/may10_48.htm
"Первыми появлялись зловонное дыхание и рожистая грязновато-синеватая краснота языка и полости рта. Больные мучились от внутреннего жара. На 7-10 день болезни наиболее выраженным клиническим симптомом был понос. В начале эпидемии испражнения при поносе были красного или желтого цвета, в дальнейшем у многих больных при поносе выделялись черные испражнения. У части больных испражнения сопровождались мучительными тенезмами, у других же испражнения были совершенно безболезненными. Заболевание сопровождалось высыпанием на коже черной сыпи, у большинства заболевших людей гнойничкового характера, но у всех сухой — из гнойничков жидкости не выделялось..." Таковы, согласно описаниям великого древнеримского врача Галена, клинические признаки моровой язвы Антонина, вспыхнувшей в Сирии в 165 году. Впрочем, ученые до сих пор спорят — была ли это чума или еще какая-то неизвестная зараза.
Действительно первой, исторически доказанной эпидемией чумы (531-589 гг.), охватившей Европу, считается чума Юстиниана — по имени правившего в тот период императора Восточной Римской империи. Общее число погибших, по некоторым оценкам, составило за полстолетия 100 млн. человек.
Тридцать семь очерков, собранных в этом двухтомнике (в первом томе — чума добактериологического периода, т.е. от основания мира до конца XIX века; во втором — бактериологического периода: с конца XIX века до наших дней), посвященных конкретным эпидемиям, изобилуют еще и не такими натуралистическими описаниями. Как ни странно, это первое на русском языке систематизированное изложение истории загадочного природного явления, с глубокой древности называемого "чумой".
Предыстория данной конкретной эпидемии, ее ход, клиника, лечение и патанатомия болезни, противоэпидемические мероприятия — все это присутствует в каждом из очерков... Однако читать это нам, потенциальным жертвам чумного возбудителя (по латыни — Y. pestis), было бы просто скучно. И все же, начав даже просто перелистывать "Очерки", ловишь себя на мысли, что трудно отложить книгу в сторону.
Парадоксальным образом "Очерки истории чумы" футурологичны! Двухтомник — это не просто феноменология чумы. Это прогноз развития эпидемиологической ситуации, который выходит чуть ли не на онтологический уровень описания существования человеческой цивилизации. А впрочем, почему "чуть ли"?
Так, например, как ни странно (впрочем, если вдуматься, ничего странного в этом нет), своеобразным стимулом к развитию городских канализационных сетей стали свирепствовавшие в Средние века по всей Европе (и не только в Европе) эпидемии, особенно холеры и чумы. Уже в XV веке врачи стали предлагать местным властям такие мероприятия, как очистка городов, улиц, клоак, осушение болот. К сожалению, большинство этих мероприятий были чрезвычайно дорогостоящими. Власти отделывались полумерами. Даниэль Дефо, которого цитируют авторы "Очерков", в своем документальном "Дневнике чумного города" приводит "Распоряжения, сделанные и изданные лорд-мэром и олдерменами города Лондона в связи с распространением чумной заразы, 1665". Среди прочих распоряжений находим: "Помойки и резервуары с нечистотами должны быть как можно более удалены от Сити и от людных дорог; ночным прохожим, как и всем остальным, строго запрещается облегчать кишечник в садах и окрестностях Сити".
Можно, конечно, долго иронизировать по поводу наивности и якобы примитивности предпринимаемых дезинфекционных мер. Однако еще и в конце XIX века считалось, что цель дезинфекции — воспрепятствование разложению экскрементов, трупов людей и животных, умерших от острозаразной болезни, выделяющих газообразные продукты (миазмы), портящие воздух. Подробный и потрясающе интересный разбор истории борьбы идей в эпидемиологии можно найти в очерке #20.
Или чего стоит, например, такое резюме исследователей: "На основе имеющихся сегодня знаний об экологии возбудителя чумы невозможно сказать, где, когда и при каких обстоятельствах возникнет новая чума и почему она не возникает при тех обстоятельствах, при которых, как мы знаем, она должна возникнуть".
И тут, надо отметить, авторы "Очерков" осторожно предлагают очень интригующую интерпретацию связи физических (геологических, если быть точнее) явлений с пульсациями природных очагов чумы. "Бесполезно искать абсолютную корреляцию между отдельными пиками <изменения уровня Каспийского моря> и пандемиями чумы, — отмечают авторы. — Климатические процессы инерционны, биологические — сложно опосредованы. Но вот что любопытно! Первая и вторая пандемия чумы <соответственно 531-589 гг. и 1346-1351 гг.> начинаются в период резкой смены климата в сторону его похолодания. Кратковременный, но значительный подъем уровня Каспийского моря в конце первого тысячелетия не совпал с какими-либо свидетельствами в европейских летописях о крупных эпидемиях чумы, однако о них есть упоминания в восточных источниках. В Киото, древней столице Японии, с 869 года ежегодно отмечается праздник Гион Мацури, учрежденный императором в связи с прекращением какой-то весьма смертоносной эпидемии чумы".
Мало того, тяжесть последствий для того или иного этноса эпидемий "черной смерти" четко коррелирует с фазами этногенеза (по Льву Гумилеву) — подъем, акматическая фаза, надлом, инерционная фаза, обскурация, регенерация и реликт. Так, даже современникам чумы Орозия (251-266 гг.) была ясна ее связь с упадком Рима. Или, как пишут авторы "Очерков", "население Римской империи утрачивало разнообразные генотипы "героев" и вырождалось в "торгашей" и "жизнелюбов"... "Чума" становилась особенно упорной в генетически однородных популяциях, она как бы завершала процесс этногенеза — римляне (фаза обскурации) после очередного мора уже не смогли восстановить свою численность". Чего не скажешь про византийский этнос.
Чума Юстиниана пришлась как раз на акматическую фазу византийского этногенеза. Даже несмотря на разгул чумных эпидемий, византийцы смогли уничтожить государство вандалов на африканском побережье, разгромили армии готов и франков, присоединили Италию, отбили Сицилию у берберов, нанесли поражение персам в Колхиде. "Им даже хватило сил на кровавый и продолжительный внутренний конфликт — иконоборчество, — подчеркивают авторы двухтомника. — Прошло еще почти 1000 лет, отмеченные еще одной сокрушительной пандемией чумы ("черная смерть" 1346-1351 гг.), прежде чем Византия перестала существовать".
Кстати, в Европе после чумной пандемии 1346-1351 годов произошел самый настоящий демографический взрыв! Исследователи отмечают увеличение количества заключаемых браков, увеличение рождения двойней. Смертность, даже среди заболевших чумой, резко снизилась. Эпидемия не помешала Англии и Франции почти 100 лет вести упорную войну друг с другом. Спрашивается: почему? "Вторая пандемия чумы пришлась на акматическую стадию этногенеза "христианского мира", — отмечают авторы "Очерков".
Чума величественна! И пушкинское "Бокалы дружно пеним мы,/ И девы-розы пьем дыханье -/ Быть может... полное Чумы!" оказывается вовсе не метафорой, а научной моделью поведения людей в чумовой (извините — чумной) ситуации. Причем моделью, не меняющейся и в историческом времени, и в географическом пространстве.
Скажем, появлению привычки к пьянству — в современном и понятном именно нам, в России, виде — европейская цивилизация обязана как раз чумным эпидемиям. Крепкие спиртные напитки на основе дистиллированного спирта были разработаны в Европе еще в XII столетии в Италии. "Но во времена "черной смерти" <эпидемия чумы 1346-1351 гг.> они стали необыкновенно популярными, так как считались населением предупредительным средством против чумы. Разумеется, это было не так, но в тех обстоятельствах их употребление снижало всеобщий страх перед эпидемией", — пишут авторы.
Через 700 лет — все то же. В 1921 году во время легочной чумы во Владивостоке Областная санитарно-исполнительная комиссия (ОСИК) не могла установить охрану противочумных учреждений из-за постоянного пьянства милиционеров. "Не имея силы повлиять на их работу, Комиссия сделала попытку заменить милиционеров, обратившись 26 апреля за содействием в Никольско-уссурийскую бригаду дивизиона народной охраны. Однако ОСИК уже 28 апреля поспешила отказаться от ее "услуг", так как оказалось, что охраняющий очаги чумы дивизион "представляет из себя пьянствующую банду, берет взятки с обсервируемых, вместе с ними пьянствует".
Все эти феномены группового поведения больших человеческих популяций, подробно рассмотренные и систематизированные авторами в первом очерке — "Поведение людей во время эпидемической катастрофы", — наводят вот на какую мысль.
Если согласиться, что социальное проектирование — это фактически понуждение к взаимодействию в рамках сконструированных нами (социальными конструкторами) правил, то даже патологии (например, возбудителей массовых инфекционных заболеваний) можно рассматривать как некий формообразующий агент в социальном проектировании. Так, пандемия ВИЧ-инфекции вызвала колоссальные изменения в социальной организации современных людских сообществ. Таким образом, конструирование новых патологий (биологическое оружие, например; а сейчас — генетическое) — это тоже механизм (и весьма эффективный!) социального проектирования и управления. Недаром авторы "Очерков истории чумы" отмечают: "С удивительным постоянством, от одной эпидемической катастрофы к другой, человек проявляет себя определенными стереотипами поведения". (Большое количество фактического материала, подтверждающего такую точку зрения, можно найти и в монографии: Бужилова А.П. Homo sapiens: История болезни / Ин-т археологии РАН. — М.: Языки славянской культуры, 2005. — 320 с.)
Но все дело как раз в том, что очень редко удается так сконструировать эти правила, чтобы субъекты социума стали по ним играть, переформатируясь в "бессубъектное сообщество", т.е. в объект социального проектирования. Чумные эпидемии — как раз тот редкий случай...
Вместе с тем другие утверждения, десятилетиями казавшиеся строгими научными моделями, наоборот, приобретают статус метафор. Например, то, что крысы — первичный резервуар возбудителя чумы Y. pestis и главные его разносчики. Ничего подобного. "Те территории, на которых возбудитель чумы поддерживается эпизоотиями среди грызунов, следует рассматривать как "вершину айсберга чумы", — подчеркивают авторы "Очерков". "Подводная" же, наиболее опасная часть скрыта от нас буквально в глубинах тектонических процессов. Поэтому авторы даже предлагают ввести новое понятие в эпидемиологию чумы — "цикл дестабилизации экосистем "простейшие — Y. pestis". Судя по всему, Y. pestis может миллиарды лет (sic!) существовать как истинный паразит одноклеточных организмов, обитающих в почве.
Вот и последний, 37-й очерк называется символично: "Дремлющая" чума конца ХХ столетия". В 90-е годы глобальная регистрируемая заболеваемость чумой не превышала 5419 случаев (1997 г.) в год. Вспышки чумы были зафиксированы в 24 странах, и почти 70% из них — в Африке. "Считаются установленными границы многих природных очагов чумы, — отмечают авторы "Очерков". — О чуме как о "море" уже не вспоминают. Сегодня она производит впечатление полностью контролируемой человеком болезни". Однако... В 1994 году, после 15-30-летнего перерыва, чума появилась в Малави, Мозамбике и Индии (в этой стране, кстати, природные очаги чумы считались к тому времени совершенно угасшими); еще через три года — в Индонезии. Уже как закономерность стали высеваться штаммы Y. pestis, устойчивые к стрептомицину.
Чего ждать?
"...Можно ожидать, что у Y. pestis, древнейшего обитателя почвенных амеб, больше "заинтересованности" в своем существовании именно в почве, а не среди не так давно по масштабам геологического времени распространившихся по поверхности планеты прямоходящих узконосых приматов, относящих себя к виду Homo sapiens sapiensis. Сегодня они есть, завтра их нет; амебы же будут всегда".
Короче, полный pestilence (чумной мор).
Оглавление
СУПОТНИЦКИЙ МИХАИЛ ВАСИЛЬЕВИЧ, СУПОТНИЦКАЯ НАДЕЖДА СЕМЕНОВНА ОЧЕРКИ ИСТОРИИ ЧУМЫ ОЧЕРК V «ЧЕРНАЯ СМЕРТЬ» — ВТОРОЕ ПРИШЕСТВИЕ ЧУМЫ В ЕВРОПУ (1346—1351) ОЧЕРК X ЧУМА В МАРСЕЛЕ И ПРОВАНСЕ (1720—1722) ОЧЕРК XX ТРАГЕДИЯ В СТАНИЦЕ ВЕТЛЯНСКОЙ — ТУПИК ДОБАКТЕРИАЛЬНЫХ ПРЕДСТАВЛЕНИЙ ОБ ЭПИДЕМИОЛОГИИ ЧУМЫ (1878) ОЧЕРК XXX ЛАБОРАТОРНАЯ ЧУМА В ФОРТЕ «АЛЕКСАНДР I» (1904—1907) ОЧЕРК XXXI ЭПИДЕМИЯ ЛЕГОЧНОЙ ЧУМЫ В МАНЬЧЖУРИИ И ЗАБАЙКАЛЬЕ (1910—1911) ОЧЕРК XXXIII ЗАБЫТЫЕ ЭПИДЕМИИ ЛЕГОЧНОЙ ЧУМЫ НА ДАЛЬНЕМ ВОСТОКЕ (1921—1922) ОЧЕРК XXXIV ЧУМА ОТ ДЬЯВОЛА В КИТАЕ (1933—1945) ОЧЕРК XXXV ЭПИДЕМИИ ЧУМЫ В МАНЬЧЖУРИИ В 1945—1947 ГГ. — ПЕРЕЛОМ В ЛЕЧЕНИИ И В ПРОФИЛАКТИКЕ ЧУМЫ Предисловие к двухтомному изданию
Наш
сайт является помещением библиотеки. На основании Федерального
закона Российской федерации
"Об авторском и смежных правах" (в ред. Федеральных законов от 19.07.1995
N 110-ФЗ, от 20.07.2004
N 72-ФЗ) копирование, сохранение на жестком диске или иной способ сохранения
произведений
размещенных на данной библиотеке категорически запрешен.
Все материалы представлены исключительно в ознакомительных целях.
|
|
Copyright © UniversalInternetLibrary.ru - электронные книги бесплатно